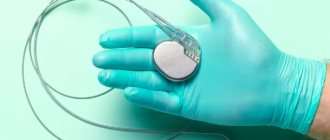
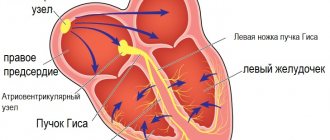
Современные кардиоресинхронизирующие устройства (КРТ) представляют собой электрокардиостимуляторы, которые имплантируются в подключичной области и соединяются с тремя электродами, проведенными через подключичную вену в правое предсердие, правый и левый желудочки. Современные аппараты обладают множеством программируемых параметров (например, величина предсердно-желудочковой и внутрижелудочковой задержки), которые позволяют обеспечить оптимальный режим бивентрикулярной (двухжелудочковой) электрокардиостимуляции исходя из конкретной клинической ситуации.
Бивентрикулярный электрокардиостимулятор поступил на испытания Американского Лицензирующего Ведомства (FDA) в 2001 году и разрешен для клинического применения в Российской Федерации в 2003 году.
Первые результаты лечения больных с ХСН оказались успешными.
1990–1992 гг. Margarete применил двухкамерную (предсердножелудочковую) электростимуляцию с укороченной атриовентрикулярной задержкой с целью лечения терминальной СН, вызванной дилатационной кардиомиопатией.
В 1994 г. две группы исследователей – S.Cazeau и P.Bakker – впервые предприняли трехкамерную (на предсердие и оба желудочка) ЭКС у больных с сочетанием тяжелой СН и внутрижелудочковой блокадой.
В 1994 г. Y. Bai опубликовал данные о проведении левожелудочковой электрокардиостимуляции двум пациентам с нарушениями АВпроводимости через электроды, введенные в коронарный синус. В одном случае электрод не мог быть проведен в правый желудочек из-за имплантированного ранее механического трикуспидального клапана, а в другом из-за выраженной диафрагмальной стимуляции при адекватном позиционировании электрода в правом желудочке.
В 1998 г. J.Daubert предложили вводить электрод в стенку левого желудочка через вену из коронарного синуса.
Введение
Эта информация специально подготовлена для Вас, чтобы Вы, Ваши родные и близкие нашли на этих страницах ответы на интересующие Вас вопросы. Более двух миллионов человек благодаря кардиостимулятору живут полноценной жизнью – учатся, работают, путешествуют, занимаются спортом. Большинство пациентов с кардиостимуляторами вспоминают о нем лишь тогда, когда приходят на медицинский осмотр, а в будничной жизни их активность в семье, на отдыхе и на работе, ничем не отличаются от окружающих людей.
В первую очередь, основной целью имплантации кардиостимулятора является устранение угрожающих Вашей жизни аритмий и улучшение качества Вашей жизни. Все последующие ограничения и Ваш режим будут зависеть от Вашего физического состояния, проявлений заболевания и тех рекомендаций, которые Вы получите от своего врача.
После операции
Пациент в течение недели находится под присмотром медицинского персонала. За это время швы заживают, их можно снимать. Пациент готовится к выписке. Перед тем, как отпустить пациента домой его осматривает врач. Делает назначения и выдает памятку о том, как вести себя в период реабилитации и жить дальше.
После выписки пациент встает на учет по месту жительства и своевременно посещает врача. В первые 3 месяца важно соблюдать рекомендации:
- временно отказаться от физической активности;
- нельзя поднимать тяжести;
- нельзя садиться за руль;
- нельзя делать МРТ;
- избегать радиолокационную технику;
- отказаться от тепловых процедур;
- о любых недомоганиях сообщать врачу.
Следующие полгода необходимо планово посещать кардиолога. Разрешено пользоваться бытовыми приборами. Включать их нужно противоположной рукой к установленному кардиостимулятору, в том числе при разговоре по телефону, прикладывать телефон к противоположной стороне от установленного ЭКС. Необходимо избегать металлодетекторов в магазине, аэропортах, концертных залах.
Пожизненные правила после имплантации ЭКС:
- ежемесячное посещение кардиолога;
- ежедневное измерение давления и пульса. Желательно вести дневник и помечать данные;
- полный отказ от пагубных привычек;
- носить при себе паспорт электрокардиостимулятора.
Кардиостимуляция и почему она необходима для Вашего сердца
Наиболее распространенное состояние, при котором требуется применение электрокардиостимулятора, называется брадикардия и означает слишком низкую для потребностей организма частоту сердечных сокращений. Возможные симптомы брадикардии – это головокружение, крайняя утомляемость, одышка, обмороки. Брадикардия обычно вызывается одним из следующих заболеваний сердца (либо осложнений основного заболевания) или их сочетанием:
- Синдром слабости синусового узла (СССУ) – синусовый узел посылает импульсы редко, через слишком большие или нерегулярные интервалы времени.
- Блокада сердца – нарушение нормального прохождения электрических импульсов сердца. Блокада сердца может произойти на различных уровнях проводящей системы, но обычно данным термином обозначают блокаду проведения на уровне предсердно-желудочкового (атрио-вентрикулярного) узла. В этом случае, импульсы, вырабатываемые синусовым узлом, не достигают желудочков. Желудочки сокращаются очень редко, в своем ритме, асинхронно предсердиям.
Ритм Вашего сердца обычно бьется с частотой между 60 и 80 ударами в минуту. Показатель ниже 60 ударов минуту называется брадикардией. У многих людей с хорошей физической формой (или такой ритм возникает во время отдыха и сна) такой ритм является нормой. Отличительной особенностью такой брадикардии является то, что при увеличении физической нагрузки сердечный ритм начинает ускоряться, покрывая своей частотой потребность организма.
О брадикардии, как о болезни, мы говорим тогда, когда ритм имеет очень маленькую частоту, не реагирует увеличением частоты на физическую нагрузку или в ритмичном сокращении возникают большие паузы, которые могут достигать и даже превышать более 2 -х секунд.
Когда брадикардия подтверждена диагностически и такой ритм является единственным проявлением, то такой ритм эффективно корректируется кардиостимулятором.
Электрокардиостимулятор (ЭКС)
Современные кардиостимуляторы представляют собой миниатюрные компьютеры, следящие за собственным ритмом Вашего сердца. Стимуляторы могут быть различной формы и, как правило, все они маленькие и легкие (приблизительный вес от 20 до 50 грамм).
Кардиостимулятор состоит из титанового корпуса, в котором находятся микросхема и аккумулятор.
Основная функция кардиостимулятора — следить за ритмом сердца и стимулировать, если возникает редкий или неправильный ритм с пропусками в сокращениях. Если сердце бьется с правильной частотой и ритмичностью, кардиостимулятор в этом случае не работает, но постоянно следит за собственным ритмом сердца.
Каждый тип кардиостимулятора предназначен для определенного вида нарушений сердечного ритма. Показания для имплантации определяет Ваш врач, исходя из полученных данных Вашего обследования.
Кардиостимуляторы могу быть как однокамерными, так и многокамерными (две или три стимулирующие камеры). Каждая стимулирующая камера предназначена для стимуляции одного из отделов сердца. Двухкамерные устройства стимулируют предсердие и правый желудочек, а трехкамерные — кардиоресинхронизирующие устройства (КРТ) стимулируют правое предсердие, правый и левый желудочки.
Кардиоресинхронизирующие стимуляторы применяются для терапии тяжелых форм сердечной недостаточности, устраняя нескоординированные сокращения камер сердца (диссинхрония).
Кардиостимуляторы могут быть оснащены сенсорными датчиками. Такие стимуляторы называются частотно-адаптивными, используют специальный сенсор, детектирующий изменения в организме (такие как движение, активность нервной системы, частота дыхания, температура тела). Частотно- адаптивные стимуляторы (обозначаются специальным буквенным знаком R – обозначает частотную адаптацию) применяются при ригидном, т.е. частота сердечных сокращений не изменяется в зависимости от физической нагрузки и эмоционального состояния, то в этом случае учащение ритма на физическую нагрузку будет происходить за счет кардиостимулятора.
Кардиостимулятор состоит из:
- Батарея (аккумулятор) Батарея снабжает электрической энергией кардиостимулятор и рассчитана на многолетнюю бесперебойную работу (до 10 лет). При истощении емкости батареи ЭКС производится замена кардиостимудятора на другой.
- Микросхема Микросхема подобна маленькому компьютеру внутри кардиостимулятора. Микросхема трансформирует энергию батареи в электрические импульсы для стимуляции сердца. Микросхема контролирует продолжительность и мощность электрической энергии затрачиваемой для импульса.
- Коннекторный блок Прозрачный блок из пластика находится в верхней части кардиостимулятора. Коннекторный блок служит для соединения электродов и кардиостимулятора.
Электроды
Электрокардиостимулятор через вены соединяется с сердцем посредством специальных электродов. Электроды крепятся в полостях сердца и осуществляют связующую роль между деятельностью сердца и стимулятором.
Электрод представляет собой специальный спиральный проводник, обладающий достаточной гибкостью, чтобы выдерживать кручение и сгибание, вызываемые движениями тела и сокращениями сердца. Электрод передает сердцу электрический импульс, вырабатываемый ЭКС, и несет обратно информацию об активности сердца.
Контакт электрода с сердцем осуществляется через металлическую головку на конце провода. С помощью нее стимулятор «следит» за электрической активностью сердца и посылает электрические импульсы (стимулирует) только тогда, когда они требуются сердцу.
Программатор
Программатор представляет собой специальный компьютер, который используется для контроля и изменения настроек кардиостимулятора. Программатор находится в медицинских учреждениях, где имплантируются кардиостимуляторы или работает консультативный кабинет для работы с пациентами с ЭКС.
Врач анализирует все функции кардиостимулятора и при необходимости может изменить настройки, необходимые для правильной работы ЭКС. Кроме технической информации работы ЭКС, врач может просмотреть все зарегистрированные события работы сердца в хронологическом порядке. К таким событиям относятся предсердные и желудочковые тнарушения ритма сердца (трепетание и мерцание предсердий, наджелудочковые и желудочковые тахикардии, фибрилляция желудочков).
Однокамерный электрокадиостимулятор
В однокамерном стимуляторе используется один эндокардиальный электрод, размещаемый либо в правом предсердии, либо в правом желудочке с целью стимуляции камеры сердца (предсердие или желудочек).
Изолированная предсердная стимуляция применяется в случаях, когда нарушена генерация синусового ритма (СССУ) при сохранной работе предсердно- желудочкового соединения (атрио-вентрикулярный узел). В этом случае кардиостимуляция полностью или частично заменяет функцию синусового ритма.
Желудочковая стимуляция применяется если у пациента постоянная форма мерцательной аритмии или возникают преходящие атрио-вентрикулярные блокады проведения синусового ритма в желудочки. В редких случаях может быть имплантирован при полной атрио-вентрикулярной блокаде.
Двухкамерный электрокардиостимулятор
В двухкамерном ЭКС используются два эндокардиальных электрода для стимуляции правого предсердия и правого желудочка. Электроды размещаются в соответствующих зонах, тем самым осуществляя стимуляцию сразу двух камер сердца.
Двухкамерные стимуляторы используются для синхронизации предсердий и желудочков при нарушении атрио-вентрикулярного проведения (дисфункция АВ соединения), что делает ритм сердца наиболее близким к естественному.
Как однокамерные так и двухкамерные электрокардиостимуляторы могут быть оснащены функцией частотной адаптации. Функция частотной адаптации применяется для увеличения частоты сердечного ритма, если свой, естественный ритм не может ответить увеличением частоты на физическую нагрузку или на эмоциональное состояние человека.
Частотная адаптация отмечается латинской буквой R. В однокамерных стимуляторах применяется обозначение SR, в двухкамерных – DR.
Какие существуют типы ИКД?
Однокамерный ИКД
Однокамерный ИКД применяется в случаях фибрилляции предсердий или когда у пациента нет преходящих блокад проведения и сердечный ритм полностью соответствует потребностям организма.
Стимулятор имеет один желудочковый электрод, который размещают в полости правого желудочка. При возникновении ЖТ или ФЖ кардиостимулятор производит разряд дефибриллятора.
Стимулятор имеет алгоритм сверхчастой и программированной стимуляции для предотвращения приступа ЖТ «безболевой стимуляцией». Кроме высокой эффективности алгоритма безболевой стимуляции в купировании ЖТ, данный режим практически не расходует заряд батареи ЭКС. Разряд дефибриллятора в этом случае не производится.
Если у пациента брадикардия, то ИКД работает как обычный кардиостимулятор.
Двухкамерный ИКД
Двухкамерный ИКД содержит две камеры стимуляции, предназначенные для стимуляции правого предсердия и правого желудочка. Электроды размещаются в соответствующих зонах, тем самым прослеживая сердечный ритм в предсердиях и в желудочках.
При АВ блокадах ИКД осуществляет кардиостимуляцию предсердного и желудочкового ритмов. Антитахикардитическая терапия осуществляется на всех уровнях, в том числе может купировать внезапное учащение предсердного ритма при трепетании предсердий, предсердной тахикардии, наджелудочковой тахикардии антитахикардитеческой стимуляцией (АТС). АТС широко применяется для осуществления безболевой терапии ЖТ, тем самым сохраняя заряд батареи ИКД.
Трехкамерный ИКД (КРТ/ИКД)
Кардиовертер-дефибриллятор с кардиоресинхронизирующей терапией. КРТ/ ИКД применяется для терапии сердечной недостаточности (СН), синхронизируя желудочки сердца в единый цикл сокращений сердца.
КРТ/ИКД может осуществлять весь спектр антиаритмической терапии, в том числе осуществлять терапию разрядом дефибриллятора для восстановления сердечного ритма.
Процедура имплантации электрокардиостимулятора
Имплантация электрокардиостимулятора — хирургическая операция, при которой выполняется небольшой разрез в правой (если Вы левша) или левой (если Вы правша) подключичной области. В зависимости от того, какой именно кардиостимулятор будет Вам имплантирован, один, два или три электрода будут введены через вену и установлены внутри сердца под контролем рентгенографии.
Как и после большинства хирургических вмешательств, после имплантации кардиостимулятора будет назначен короткий курс профилактической терапии антибиотиками и противовоспалительными препаратами.
Перед операцией Ваш доктор ограничит или отменит прием некоторых лекарственных препаратов, выбор анестезии будет определен перед операцией врачом анестезиологом. Операция имплантации (вшивания) стимулятора представляется простой, поскольку мало травмирует ткани, проводится в операционной, оснащенной рентгеновским аппаратом. Под ключицей пунктируется (прокалывается) вена, в нее вводится специальная пластмассовая трубка (интродьюсер), через которую в верхнюю полую вену вводятся эндокардиальные электроды (трансвенозно). Под контролем рентгена электроды направляется в правое предсердие и правый желудочек, где и фиксируются.
Самой сложной процедурой является установка и закрепление кончика электрода в предсердии и желудочке так, чтобы получить хороший контакт. Обычно хирург делает несколько проб, все время измеряя порог возбудимости, т.е. наименьшую величину импульса (в вольтах), на кото- рые сердце отвечает сокращением, видимым по ЭКГ. Задача состоит в том, чтобы найти наиболее чувствительное место и в то же время получить хорошую графику ЭКГ, регистрируемую с устанавливаемых электродов. После фиксации электродов они подключаются к стимулятору, который помещается в сформированное ложе под фасцией жировой клетчатки или под мышцы грудной клетки.
Разумеется, операция требует строгой стерильности и тщательной остановки кровотечения, чтобы избежать скопления крови под кожей и нагноения. Сам сти- мулятор и электроды поставляются в стерильном виде. В общей сложности все манипуляции занимают от часа до двух часов.
Описанный метод наиболее часто применяется для имплантации электрокардиостимулятора в хирургической практике. Существуют и другие методы имплантации, которые применяются в связи с некоторыми особенностями или сопутствующими заболеваниями сердечно-сосудистой системы.
Если пациенту планируется выполнение операции на открытом сердце в связи с основным его заболеванием и есть показания к имплантации электрокардиостимулятора, то, как правило, электроды будут размещены эпикардиально (внешняя оболочка сердца), а стимулятор размещен в прямой мышце живота. Такое размещение электродов оптимально тем, что электроды не контактируют с кровью человека и не находятся в полости сердца.
Как выполняется установка автоматического дефибриллятора, его замена – этапы операции
Перед проведением рассматриваемой процедуры пациенту следует пройти обследование:
- Сдать анализ крови.
- Исследовать состояние полости грудной клетки рентгенологическим методом.
- Пройти ЭКГ и ЭхоКГ.
С целью исключения/подтверждения ишемической болезни сердца проводят катетеризацию, либо стресс-тестирование.
О приеме тех или иных лекарственных препаратов следует сообщить доктору.
За несколько дней до операции нужно отказаться от медикаментов, способствующих разжижению крови.
За 8-10 часов до манипуляции воду и пищу принимать нельзя.
Процедура по первичной установке автоматического кардиовертера-дефибриллятора может длиться от 1 до 3 часов.
Алгоритм имплантации ИКД:
- Внутривенное введение успокоительных препаратов, с целью расслабления пациента перед операцией.
- Обработка рабочего участка антисептическими средствами.
- Применение местных анестетиков для обезболивания зоны манипуляции.
- Прокалывание подключичной вены с целлью введения в нее эндокардиальных электродов, что изначально помещены в гибкую пластмассовую трубку. Указанные электроды под рентген-контролем продвигают к правому желудочку и правому предсердию.
- Фиксация кончика электрода. Данный этап – наиболее сложная часть операции. Хирургу следует провести несколько проб, чтобы подобрать наилучший контакт.
- Подключение электродов к стимулятору. Сам ИКД помещают в лоскутный карман, что делают в области второго разреза.
- Наложение швов. Зачастую применяют рассасывающие нити.
- Накладывание давящей повязки с целью предотвращения просачивания крови. Ее снимают через сутки.
Для предупреждения инфицирования рабочей зоны после операции пациенту назначают недлительный курс антибиотикотерапии, а также противовоспалительные препараты.
Рентгеновский снимок после установки автоматического кардиовертера-дефибриллятора
Операция по замене ИКД занимает меньше времени, а восстановительный период короче, чем при первичной имплантации указанного устройства.
Уровень износа аккумулятора, а также степень исправности кардиодефибриллятора доктор периодически проверяет на программаторе. В связи с этим, медицинское учреждение нужно посещать несколько раз в году.
Если емкость батареи заканчивается, пациента информируют об этом за несколько месяцев и планируют процедуру по замене ИКД. В среднем аккумулятор пригоден 5-7 лет.
В ходе операции хирург внедряет новый кардиовертер-дефибриллятор в старый карман. В крайне редких случаях меняют также электроды. Но зачастую старые проводники присоединяют к новому стимулятору после их тщательного тестирования.
Что такое КРТ / ИКД?
Существует большое количество электрокардиостимуляторов (ЭКС), которые предназначены для терапии нарушений сердечного ритма и проводимости. В зависимости от сложности аритмий, Вашим доктором будет предложен тот или иной тип кардиостимулятора. Его размер будет зависеть от специфики стимулятора и заложенных в него функций и емкости батареи ЭКС. Первые разработанные стимуляторы помещались на тележке и через провода к сердцу осуществлялась кардиостимуляция. За последние три десятилетия технологического прогресса в клиническую деятельность были внедрены сложные по своему функциональному значению кардиостимуляторы с большой емкостью батареи и размерами не больше спичечного коробка.
В конце 90-х годов были разработаны и внедрены в практическую деятельность имплантируемые кардиовертеры-дефибрилляторы ИКД (ICD) и кардиоресинхронизирующие устройства КРТ (CRT). Первые кардиостимуляторы были представлены раздельно, имели большой вес и размеры. Описаны случаи, когда приходилось имплантировать сразу два стимулятора КРТ и ИКД одному человеку.
Имплантируемый кардиовертер-дефибриллятор с кардиоресинхронизирующей терапией ИКД/КРТ – является комбинированным устройством, предназначенным для терапии сердечной недостаточности и подавления (купирования) желудочковой тахикардии или фибрилляции желудочков (жизнеугрожающих аритмий).
ИКД (ICD) имплантируемый кардиовертер-дефибриллятор.
Применяется для обнаружения и купирования большинства аритмий сердца. Основная его функция восстановить путем шокового разряда (дефибрилляции) сердечный ритм при возникновении желудочковой тахикардии (ЖТ) или фибрилляции желудочков. Кроме возможности шокового разряда предусмотрена функция безболевого подавления ЖТ путем сверхчастой и программированной стимуляции.
После имплантации электрокардиостимулятор работает в автоматическом режиме.
Размер стимулятора не превышает размер пейджера или ладонь маленького ребенка.
Как работает ИКД
Терапия тахиаритмий
Кардиостимулятор ИКД, постоянно «следит» за электрической активностью Вашего сердца. Он всегда может сказать какой у Вас ритм, в том числе выполнять функцию «Холтеровского монитора» записывая в память фрагменты сердечного ритма, помогая врачу узнать о ритме пациента больше, чем обычная электрокардиограмма. Если в сердце возникает тахиаритмия, то алгоритмы стимулятора проведут электрическую терапию в автоматическом режиме. Вид лечения, программа функций стимулятора зависит от параметров настройки, которые выбирает Ваш доктор.
Ваш доктор после имплантации ИКД расскажет Вам, какую терапию он установил.
Фибрилляция желудочков – событие, очень опасное для Вашей жизни. ИКД специально разработан, чтобы восстановить синусовый ритм шоковым разрядом. Это называется дефибрилляцией. Ваш ИКД обладает возможностью безболевого восстановления ритма (антитахикардитическая функция) и антибрадикардитической функцией лечения всех типов брадиаритмий.
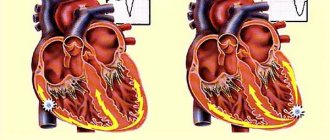
Дефибрилляция
Если ИКД обнаруживает ФЖ, то он обеспечивает высокой энергией шокового разряда. Это называется дефибрилляцией. Во время дефибрилляции разряд подается непосредственно в сердце. Для восстановления синусового ритма требуется намного меньше энергии (1/10-ти) по сравнению с внешней дефибрилляцией, которую выполняют врачи в экстренных ситуациях.
Общее время от начала приступа ФЖ к разряду дефибриллятора составляет около 10 секунд. За это время происходит накопление энергии в ИКД, что необходимо для воспроизведения высокого разряда при дефибрилляции.
Кардиоверсия — восстановление ритма сердца разрядом дефибриллятора (разрядом шоковой энергии). Существует два вида электрической кардиоверсии, внешняя, путем наложения на грудную клетку специальных пластин, и внутренняя – через электрод в правом желудочке разрядом электрического тока.
Антитахикардитическая стимуляция (АТС)
Антитахикардитическая стимуляция получила широкое применение для подавления большинства тахиаритмий сердца, в том числе ЖТ. Смысл АТС заключается в определении нарушений сердечного ритма и подавлении приступа путем сверхчастой или программированной стимуляцией.
АТС широко применяется для осуществления безболевой терапии ЖТ, тем самым сохраняя заряд батареи. При неэффективности АТС или при ФЖ производит разряд дефибриллятора.
При возникновении желудочковой тахикардии Ваш ИКД выполнит проверку неправильного ритма и выполнит необходимую терапию для восстановления синусового ритма. Вид программы антитахикардитической функции определяет Ваш врач при программировании ИКД. Если установлена антитахикардитическая функция (безболевое купирование тахиаритмий), то во время приступа ЖТ стимулятор восстановит правильный ритм сердца частой, с определенной последовательностью электростимуляцией. Такая стимуляция называется антитахикардитическая терапия, при ее возникновении пациент ее не ощущает.
Антибрадикардитическая стимуляция
Если ритм Вашего сердца становится очень медленным или возникают пропуски (паузы), ИКД может работать, как работает самый простой кардиостимулятор, применяемый при брадикардиях. Камеры предсердной и желудочковой стимуляции синхронизируют верхний и нижний ритмы, тем самым создавая оптимальный вид стимуляции.
Система тревоги
ИКД может иметь встроенную функцию оповещения пациента о необходимости обращения к врачу для оценки состояния. ИКД может быть запрограммирован таким образом, что при состояниях, требующих неотложного обращения к врачу, подаются 30-секундные звуковые сигналы. Два различных тона сигнала соответствуют различным причинам. Сигналы повторяются каждые 24 часа до тех пор, пока врач не считает информацию с помощью программатора. При звуковом сигнале ИКД немедленно обратитесь к врачу!
Почему мой врач рекомендует имплантацию КРТ/ИКД?
Рекомендации врача основаны на результатах проведенных исследований, подтверждающих диагноз и наличие угрозы для Вашей жизни.
У многих пациентов тяжелая систолическая сердечная недостаточность сопровождается значительными внутриили межжелудочковыми задержками проведения, которые приводят к нарушению синхронности сокращения, что сопровождается снижением эффективности насосной функции желудочков.
1. В связи с прогрессирующими симптомами сердечной недостаточности, которые сопровождаются одышкой, отеками ног, слабостью:
- Пациенты, у которых желудочки сердца не сокращаются вместе (желудочковая диссинхрония).
- Пациенты с неподдающейся медикаментозной терапии симптоматикой – без улучшения качества жизни (функциональный класс NYHA III или IV).
- Пациенты с неэффективной работой сердца – низкая фракция выброса (35% и ниже), увеличение объемов и размеров сердца.
Кардиостимуляторы с функцией КРТ/ИКД способны восстановить синхронное сокращение сердца и, как следствие, устраняют симптомы, связанные с сердечной недостаточностью. Исследования показали, что большинство пациентов после имплантации КРТ/ИКД испытывают улучшение самочувствия и качества жизни, увеличение толерантности к физической нагрузке.
2. Ваше сердце может быть подвержено возникновению очень опасных для жизни сердцебиений. Нарушения ритма сердца могут наблюдаться практически у каждого человека, но чаще обусловлены ишемической болезнью сердца, инфарктом миокарда, пороками сердца, кардиомиопатиями и воспалительными заболеваниями.
Желудочковая тахикардия относится к опасным для жизни нарушениям ритма. При чрезмерно частых сокращениях желудочки сердца не успевают наполниться достаточным количеством крови. В результате в органы, в том числе в головной мозг, поступает недостаточное количество крови. При этом, помимо сердцебиения, может ощущаться слабость, головокружение, возможна потеря сознания.
Желудочковая тахикардия сопровождается снижением артериального давления и в ряде случаев может стать причиной фибрилляции желудочков. Остановка сердца очень грозное событие, которое нуждается в оказании экстренной медицинской помощи и проведения дефибрилляции для восстановления сердечного ритма. К сожалению, выполнение этой процедуры не всегда возможно в первые минуты при остановке сердца. Поэтому имплантируемый КРТ/ИКД имеет встроенный дефибриллятор, который обеспечивает чрезвычайную терапию (шоковый разряд), необходимую для восстановления нормального ритма.
Существуют ли альтернативные методы лечения?
Альтернативное лечение сердечной недостаточности.
Возможность альтернативного лечения зависит от формы и стадии сердечной недостаточности.
Легкие формы сердечной недостаточности хорошо поддаются медикаментозному лечению, изменением образа жизни и соблюдением диеты. Основным в терапии сердечной недостаточности являются строгая диета и применение медикаментозной терапии направленной на устранение причин вызвавшие СН.
Если причиной сердечной недостаточности является ишемическая болезнь сердца или клапанные пороки сердца, Ваш доктор направит Вас на консультацию к кардиохирургу. Хирургическая коррекция кла-панной патологии, проведение ангиопластики пораженных артерий сердца может полностью устранить все симптомы и проявления сердечной недостаточности.
В наиболее сложных случаях сердечной недостаточности при неэффективной медикаментозной терапии для сохранения жизни пациента будет рассмотрен вопрос сердечной трансплантации или применения систем обхода левого желудочка (искусственный желудочек сердца).
Кардиоресинхронизирующие устройства (КРТ) рассматриваются как альтернатива трансплантации сердца (ТС).
Появление в медицинской практике кардиоресинхронизирующих устройств позволило эффективно бороться с проявлениями СН в случаях, когда причиной СН является диссинхрония миокарда, низкая фракция выброса и блокада левой ножки пучка Гиса (БЛНПГ). Многочисленные имплантации устройств дали основание рассматривать эффект такой терапии не только как «мост к трансплантации», но и как «мост к выздоровлению». Имплантация КРТ показана пациентам с тяжелыми формами СН, III-IV функционального класса по NYHA.
Альтернативные методы лечения жизни угрожающих нарушений ритма сердца.
Нарушения сердечного ритма могут возникать в разных отделах сердца и проявляться в виде экстрасистолии или очень быстрого ритма (тахикардии). Как правило, нарушения ритма сердца разделяются на функциональные (обратимые) и органические (не обратимые). К функциональным нарушениям относятся те виды нарушений сердечного ритма, которые вызваны эндокринными и метаболическими расстройствами, отравлением, применением алкоголя, сильным стрессом. Своевременная коррекция и устранение причин вызвавшие аритмию, приводит к выздоровлению.
Наиболее опасными аритмиями, считаются нарушения ритма, вызванные поражением или изменением миокарда, которые наблюдается при инфаркте миокарда, миокардите, кардиосклерозе, аритмогенной дисплазии правого желудочка и пр.
Большинство аритмий сердца поддается антиаритмической терапии. Эффективным методом хирургического лечения является радиочастотная абляция (РЧА) патологических ритмов сердца. Однако, для мно-гих пациентов антиаритмическая терапия может быть не эффективной, а проведение РЧА противопоказано из-за анатомических особенностей и тяжести состояния больного. В такой ситуации лучшим методом и выбором для предупреждения грозных осложнений ЖТ служат кардиостимуляторы с функцией ИКД.
Очевидным является то, что тяжелые формы СН часто сопровождаются приступами ЖТ, возникновение которых для пациента с СН может оказаться фатальным. Многие исследования, проведенные во всем мире, подтвердили высокую эффективность имплантируемых кардиостимуляторов с функцией КРТ/ИКД.
Таким образом, КРТ/ИКД обеспечивает ресинхронизирующую терапию тяжелых форм сердечной недостаточности и высокую защиту против риска смерти от опасных для жизни аритмий и остановки сердца.
Показания и противопоказания к имплантации КРТ/ИКД
Показания к имплантации кардиоресинхронизирующих устройств КРТ/ИКД определяет Ваш врач на основании Вашей истории заболевания и медицинских исследований.
Показания для имплантации КРТ/ИКД:
- Умеренная и тяжелая степень сердечной недостаточности (III-IV функционального класса), когда симптомы СН не поддаются медикаментозной терапии с соблюдением всех режимов диеты (ограничение воды и т.д).
- Уменьшение сократительной способности сердца. Фракция выброса равна или ниже 35%.
- Нескоординированные сокращения желудочков с проявлением электрической диссинхронии миокарда на электрокардиограмме (длительность QRS больше 120 миллисекунд), и/или при эхокардиографическом исследовании с выявлением механической диссинхронии стенок миокарда левого желудочка.
Пациенты с сердечной недостаточностью, которым не показана имплантация КРТ/ИКД и которые не соответствуют показаниям к кардиоресинхронизации (определяется лечащим врачом):
- Пациенты с умеренной сердечной недостаточностью (I-II функ-ционального класса), чьи симптомы хорошо управляются лекарственной терапией и соблюдением диеты.
- Пациенты, сердечная недостаточность которых не связана с нескоординированными желудочковыми сокращениями (отсутствует диссинхрония).
Альтернативное лечение сердечной недостаточности
Возможность альтернативного лечения зависит от формы и стадии сердечной недостаточности.
Легкие формы сердечной недостаточности хорошо поддаются медикаментозному лечению, изменением образа жизни и соблюдением диеты. Основным в терапии сердечной недостаточности являются строгая диета и применение медикаментозной терапии направленной на устранение причин вызвавшие СН.
Если причиной сердечной недостаточности является ишемическая болезнь сердца или клапанные пороки сердца, Ваш доктор направит Вас на консультацию к кардиохирургу. Хирургическая коррекция кла-панной патологии, проведение ангиопластики пораженных артерий сердца может полностью устранить все симптомы и проявления сердечной недостаточности.
В наиболее сложных случаях сердечной недостаточности при неэффективной медикаментозной терапии для сохранения жизни пациента будет рассмотрен вопрос сердечной трансплантации или применения систем обхода левого желудочка (искусственный желудочек сердца).
Кардиоресинхронизирующие устройства (КРТ) рассматриваются как альтернатива трансплантации сердца (ТС).
Появление в медицинской практике кардиоресинхронизирующих устройств позволило эффективно бороться с проявлениями СН в случаях, когда причиной СН является диссинхрония миокарда, низкая фракция выброса и блокада левой ножки пучка Гиса (БЛНПГ). Многочисленные имплантации устройств дали основание рассматривать эффект такой терапии не только как «мост к трансплантации», но и как «мост к выздоровлению». Имплантация КРТ показана пациентам с тяжелыми формами СН, III-IV функционального класса по NYHA.
Что такое ИКД (ICD)?
Имплантируемый кардиовертер-дефибриллятор (ИКД) применяется для лечения нарушений сердечного ритма, при которых Ваше сердце сокращается слишком быстро или нерегулярно. Когда ИКД обнаруживает слишком быстрый сердечный ритм, он посылает Вашему сердцу электрические импульсы. Эти импульсы могут восстановить нормальный ритм сердца. ИКД совмещает в себе кардиостимулятор и дефибриллятор, описание основных его функций будет подробно изложено в разделах этой брошюры. ИКД имплантируется в верхней части грудной клетки, представлен небольшим размером и соответствует ладони маленького ребенка или размеру пейджера. Имплантация производится строго по подтвержденным показаниям, после проведенных исследований по рекомендациям врача.
Последующие посещения
После имплантации стимулятора Ваш врач назначит время очередного посещения. Необходимо помнить, что теперь Ваше здоровье во многом зависит от правильной работы ИКД. Эффективность такой терапии зависит от правильно подобранной программы ИКД и антиаритмической терапии. Регулярность консультаций определит Ваш лечащий врач, и это будет зависеть от Вашего состояния здоровья и нарушений сердечного ритма.
Во время консультаций Ваш врач будет использовать программатор, чтобы оценить работу ИКД.
Врач проведет тестирование Вашего ИКД:
• проверит работу кардиостимулятора;
• проверит эффективность основных функций;
• проверит емкость батареи (аккумулятора);
• проверит хронологию всех событий, которые записал ИКД;
• если ИКД произвел разряд дефибриллятора, то врач оценит эффективность терапии и возможно внесет коррекцию в программу стимулятора. После программирования врач может изменить антиаритмическую терапию или назначит прохождение дополнительных исследований. Необходимо помнить, что работа Вашего ИКД зависит от настроек основных функций и правильно подобранной антиаритмической терапии. Терапия нужна, чтобы исключить возможные приступы опасных желудочковых нарушений ритма сердца.
Почему мой врач рекомендует имплантацию ИКД?
Остановка кровообращения у пациента может произойти при нарушениях проведения (блокад), фибрилляции желудочков и желудочковой тахикардии.
Если человек по этой причине имеет высокий риск остановки кровообращения, ему имплантируют кардиовертер-дефибриллятор. Кроме функции стимуляции при брадисистолических нарушениях ритма он имеет функцию прерывания фибрилляции желудочков (а также трепетания желудочков, желудочковой тахикардии).
ИКД имплантируются:
- пациентам, у которых были эпизоды внезапной сердечной смерти или фибрилляции желудочков;
- пациентам у которых был сердечный приступ, и существует высокий риск внезапной сердечной смерти;
- пациентам с гипертрофической кардиомиопатией и с высоким риском внезапной сердечной смерти;
- пациентам у которых по крайней мере был один эпизод желудочковой тахикардии;
Показания к имплантации ИКД – кому операция жизненно необходима?
Рассматриваемый прибор имплантируют при следующих патологических состояниях:
- Внезапная остановка сердца в анамнезе у пациента.
- Недостаточное сокращение мышцы сердца — фибрилляция желудочков.
- Тяжелые желудочковые тахиаритмии. Внедрение ИКД предупредит внезапную остановку сердца.
- Сердечный ритм значительно ниже нормы.
- Наличие в истории болезни серьезных аритмий (от 1 и более).
- Инфаркт миокарда, при котором электрическая проводимость сердца была нарушена. Указанное явление может стать причиной появления опасных аритмий в будущем.
- Сердечная недостаточность.
Виды и степени блокады сердца — симптомы и последствия кардиоблокады
Видео: Установка кардиостимулятора: показания, этапы операции и принцип лечения аритмии сердца
Существуют ли альтернативные методы лечения?
Нарушения сердечного ритма – это очень сложный раздел кардиологии. Сердце человека работает всю жизнь. Оно сокращается и расслабляется от 50 до 150 раз в минуту. В фазу систолы сердце сокращается, обеспечивая ток крови и доставку кислорода и питательных веществ по всему организму. В фазу диастолы оно отдыхает. Поэтому очень важно, чтобы сердце сокращалось через одинаковые промежутки времени.
Нарушение сердечного ритма — это нарушение частоты, ритмичности и последовательности сокращений сердечной мышцы. Нарушения сердечного ритма могут возникать в разных отделах сердца и проявляться в виде экстрасистолии (внеочередное сокращение) или очень быстрого ритма (тахикардии). Как правило, нарушения ритма сердца разделяются на функциональные (обратимые) и органические (не обратимые). К функциональным нарушениям относятся те виды нарушений сердечного ритма, которые вызваны эндокринными и метаболическими расстройствами, отравлением, применением алкоголя, сильным стрессом. Своевременная коррекция и устранения причин вызвавшие аритмию, приводит к выздоровлению.
Наиболее опасными аритмиями, считаются те нарушения ритма, которые вызваны поражением или изменением миокарда, которые наблюдается при инфаркте миокарда, миокардите, кардиосклерозе, аритмогенной дисплазии правого желудочка и пр. Большинство аритмий сердца поддается антиаритмической терапии. Эффективным методом хирургического лечения является радиочастотная абляция (РЧА) патологических ритмов сердца. Однако, для многих пациентов антиаритмическая терапия может быть не эффективной, а проведение РЧА противопоказана из-за анатомических особенностей и тяжести состояния больного. В такой ситуации лучшим методом и выбором для предупреждения грозных осложнений ЖТ служит кардиостимуляторы с функцией ИКД.
Кому не показана имплантация ИКД?
Не все пациенты являются кандидатами для имплантации ИКД. У многих пациентов тахиаритмия носит временный характер или в тех случаях, когда применение ИКД не сможет устранить причину основного заболевания.
К ним относятся:
- Пациенты, у которых тахиаритмии связаны с обратимой причиной, таких, как лечение от наркозависимости, электролитного баланса и т.д.
- Пациенты с тахиаритмиями, как следствие сердечного приступа или неустойчивых эпизодов ишемии миокарда.
- Пациенты с частыми эпизодами или непрерывными ЖТ.
- Пациенты, у которых тахиаритмии возникли после удара молнии или электрическим током.
Должен ли я беспокоиться о своем ИКД?
ИКД предназначен для улучшения качества жизни, помогая преодолеть симптомы и дать уверенность перед последствиями внезапной остановки сердечного ритма. Помните, Ваш ИКД нужен, чтобы защитить Вас от тахиаритмий. Кардиостимуляторы ИКД чрезвычайно надежны — они спасают жизни каждый день.
Дайте себе и членам Вашей семьи адаптироваться к жизни с ИКД. Большинство пациентов быстро к этому привыкают. Однако некоторые чувствуют себя подавлено, беспокойно, ощущают страх. Если подобные чувства не проходят спустя 2 месяца, проконсультируйтесь с Вашим врачом. Вы также можете проконсультироваться с другим человеком, перенесшим аналогичную операцию, и спросить у него, как адаптировался он и члены его семьи. Со временем Вы почувствуете себя уверенно. Вы сможете вернуться к работе, обычным делам и семейной жизни. Ваша семья может оказать Вам помощь. Вам необходимо дать ей информацию о кардиовертере-дефибрилляторе и о том, какая помощь может понадобиться Вам.
Буду ли я испытывать боль или дискомфорт?
Адаптация к ИКД происходит постепенно. В первую очередь следуйте советам Вашего врача. Большинство пациентов чувствуют себя «защищенными» от болезни и имеют возможность возвратиться к полноценной активной жизни.
После заживление раны болевые ощущения маловероятны, некоторое время сохранится дискомфорт в месте стимулятора при подъеме руки. Как правило, многие пациенты забывают о том, что у них имплантирован ИКД. После формирования рубца остается лишь тонкая светлая полоска.
ВНИМАНИЕ: Проконсультируйтесь с врачом, если у Вас сохраняется боль после заживления раны.
Чего стоит ожидать после имплантации ИКД, есть ли риски и возможны ли осложнения?
Первые 1-3 дня после операции пациент остается в больнице. В этот промежуток времени доктор еще раз проверяет качество работы внедренного устройства, следит за общим состоянием больного.
Если при закрытии раны использовались обычные хирургические нити, их снимают через 10 дней после имплантации ИКД.
Отечность, болевые ощущения в области прибора первые пару дней – явление вполне нормальное. Для снятия боли могут выписываться мягкие анальгетики.
Дискомфорт, связанный с внедрением инородного тела, будет присутствовать первые 2 месяца, особенно при поднятии руки. Однако, со временем человек привыкает к кардиодефибриллятору, и не ощущает его наличие.
На месте разреза формируется тонкий белый рубец.
Возможные обострения:
- Инфицирование операционного участка.
- Кровотечение из области, куда был помещен ИКД.
- Плохая переносимость анестетиков, что применялись во время манипуляции.
- Повреждение нервного корешка, стенки сердца либо кровеносного сосуда.
- Попадание воздуха в плевральную полость.
Иные вероятные последствия:
- Посылание импульсов, в которых нет нужды. Особенно это актуально для маленьких пациентов: их чрезмерная физическая активность усиливает сердцебиение, что приводит к ненужным разрядам. Подобное явление, как правило, сопровождается болями в грудине, и способно стать причиной повреждения органа. В таких случаях следует обратиться к доктору: он перенастроит прибор либо же пропишет определенные медицинские препараты: Соталол, Амиодарон, бета-блокаторы и т.п.
- Отсутствие импульсов при нарушении сердечного ритма. Причина этого кроется в неисправности стимулятора, — его нужно менять либо корректировать.
Кроме того, в целях защиты прибора от неисправности необходимо избегать длительного контакта с устройствами, что продуцируют магнитные поля.
Примером подобных устройств являются:
- Мобильные/сотовые телефоны, МР3-плееры. Если они включены, не следует их носить в кармане в непосредственной близости с ИКД.
- Микроволновая печь.
- Электрогенераторы.
- Сварочные аппараты.
- Металлические детекторы. Перед их прохождением нужно обязательно поставить в известность персонал, что в организме находится кардиовертер-дефибриллятор. Проходить через такие детекторы можно, но сидеть возле них, либо задерживаться в проеме не следует.
- Магнитно резонансные томографы.
О том, что в организм имплантирован ИКД, пациент сможет подтвердить посредством специальной карточки-свидетельства, которую ему должен выдать врач. Указанную карточку нужно постоянно носить с собой.