Как уберечь себя от инфаркта и инсульта
Развитие одной из опасных сосудистых патологий — инсульта или инфаркта, увеличивается с каждым годом. Особенно рискуют мужчины, гипертоники и те, кто страдает эндокринопатиями. В группе повышенной опасности находятся также люди, близкие родственники которых страдали от сердечно-сосудистых болезней.
К счастью, риски и инсульта, и инфаркта можно значительно снизить. Для этого не нужно выполнять каких-то сложных действий или полностью менять привычный график. Мы расскажем о тех мерах профилактики инсульта и инфаркта, которые позволят максимально снизить риск обеих сосудистых (васкулярных) катастроф.
Факторы риска обоих заболеваний
Предупреждение любой патологии основывается на максимальном устранении факторов риска. Ими являются:
- Факторы, на которые невозможно повлиять. Это возраст, пол (мужчины до 50 лет болеют чаще, потом цифры уравниваются), генетическая склонность к кардиоваскулярным патологиям.
- Факторы, которые возможно модифицировать: профилактика инсульта и инфаркта направлена именно на их устранение. Это курение (в том числе кальяна или вейпа), повышенный уровень холестерина, гипертония, злоупотребление алкогольными напитками, гиподинамия, употребление транс-жиров и простых углеводов в большом количестве, избыточная масса тела (особенно при увеличении прослойки абдоминального жира), сахарный диабет и другие заболевания эндокринной системы, гиперкоагуляционные состояния, повышение уровня гомоцистеина (особой серосодержащей кислоты), заболевания периферических сосудов, патологии соединительной ткани.
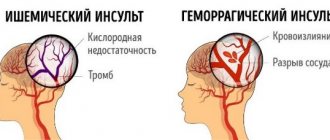
Конечно, у каждой из сосудистых катастроф есть свои предрасполагающие факторы. Так, некроз участка сердечной мышцы возникает, в основном, у тех людей, у которых гипертрофирована стенка левого желудочка, иногда спазмируются коронарные сосуды, развился амилоидоз. Факторами риска преимущественно инсульта являются нарушения сердечного ритма, гемоглобинопатии, опухоли мозга, эндокардит или ревматическое поражение сердечных клапанов. Всё же, в основе обоих заболеваний — сходный механизм развития. Это закупорка артерии, питающей сердце или мозг, тромбом, который или образовался на поверхности атеросклеротической бляшки, или «отлетел» из сердца или вен нижних конечностей.
Поскольку и механизм, и большинство риск-факторов идентичны, в мерах профилактики инсульта и инфаркта есть много общего. Об этом и поговорим.
Немедикаментозные превентивные меры
Это:
- Питание. Клиническими исследованиями в профилактике инсульта и инфаркта подтверждена эффективность низкокалорийной диеты, которая будет богата фруктами, овощами и орехами, а также будет включать обязательное употребление рыбы и чеснока. Продуктов, богатых животными жирами и транс-жирами в рационе почти не должно быть. Количество поваренной соли тоже нужно снизить — до 3–5 г в сутки.
- Физическая активность. Оптимально рассчитывать индивидуальную повседневную нагрузку так, чтобы она длилась не менее 30 минут в день, и частота пульса при этом не превышала 60% от рассчитанной максимальной частоты.
- Снижение веса. Индекс массы тела не должен превышать 25–27 кг/м2, иначе вес становится дополнительной нагрузкой на сосуды. Для его снижения нужно подобрать лечебную диету. Возможно, понадобятся и препараты профилактики инсульта и инфаркта, которые будут снижать аппетит.
- Независимость от вредных привычек. Никотин и этанол приводят к повреждению всех слоев сосудистых стенок, увеличивают кровяную вязкость. Отказ от этих вредных привычек приводит к восстановлению кардиоваскулярной системы в течение трёх лет (максимальные изменения происходят уже в первые 3–6 месяцев). Это снижает риски сосудистых катастроф на 60%.
- Коррекция психологического состояния. Исходя из данных клинических исследований, антистрессовые программы, психотерапия или работа с психологом при стрессах, депрессии, потере социальной поддержки снижает риск васкулярных катастроф на 34%, а повторного инфаркта — на 29%. В некоторых случаях для психологической профилактики инсульта и инфаркта препараты назначались — из группы антидепрессантов.
Медикаментозные превентивные меры
Для предупреждения развития сердечно-сосудистых катастроф используются различные препараты. В прошлом разделе мы уже говорили о медикаментах, помогающих снизить аппетит и восстановить эмоциональное равновесие: они не обязательны к применению, а только помогают снизить риск-факторы. Но есть также препараты профилактики инсульта и инфаркта, которые действительно снижают риски возникновения этих заболеваний. Они рекомендованы Всемирной организацией здравоохранения.
Антигипертензивные препараты
Между сосудистыми катастрофами и уровнем артериального давления существует тесная взаимосвязь. Так, повышение «нижней» цифры давления всего на 7 мм рт. ст. увеличивает риск инфаркта на 27%, гибели участка мозга — на 42%, а также более вероятно приводит к развитию сердечной недостаточности и почечных патологий. Следовательно, важный этап профилактики инсульта и инфаркта — снижение артериального давления.
Людям, у которых риск сосудистых катастроф небольшой (нет вредных привычек, лишнего веса, сахарного диабета) снижать артериальное давление нужно, если оно будет превышать 140/90 мм рт. ст. У тех же, кто болен сахарным диабетом, хроническими заболеваниями почек, сердечно-сосудистыми патологиями, нельзя допускать цифр выше 130/90 мм рт. ст.
Для такой профилактики инсульта и инфаркта препараты могут применяться из разных групп. В основном, это блокаторы ангиотензин-превращающего фермента (иАПФ). Такие средства не только помогают удерживать давление на целевых цифрах, но также и предупреждают изменения в миокарде, которые возникают при гипертонии и ишемической болезни.
Дополнительно к иАПФ могут применяться бета-блокаторы. Их задача — уменьшить потребность сердца в поступлении кислорода. Препараты урежают пульс. Неселективные представители этой группы не назначаются при бронхиальных патологиях.
Другими антигипертензивными препаратами для профилактики инсульта и инфаркта могут стать мочегонные средства. Их назначают, в основном, когда повышается только «нижнее» давление. Они эффективно комбинируются с иАПФ, снижая риск сосудистых катастроф.
Липидснижающая терапия
Исходя из результатов многоцентровых исследований, эффективная профилактика инсульта и инфаркта требует обязательного снижения холестерина и липопротеидов низкой плотности. Для этого применяются препараты из групп статинов или фибратов.
При назначении липидснижающей терапии тщательно контролируются показатели работы печени, почек, сердца. Приём этих препаратов продолжается до достижения уровня холестерина в 1.8 ммоль/л, если не возникает побочных эффектов.
Зачастую прием статинов или фибратов дополняется применением препаратов омега-3-жирных кислот. Эти вещества особенно эффективны для вторичной профилактики — предупреждения рецидива сосудистой катастрофы.
Антитромботическая терапия
Ключевую роль в развитии сердечно-сосудистых катастроф играет именно активация тромбоцитов. Следовательно, у людей из группы высокого риска необходимым условием профилактики является антитромбоцитарная терапия.
Стандартом такой терапии является аспирин, применяемый в низких дозах (50–100 мг/сутки). Он ингибирует фермент циклооксигеназу, что блокирует образование в тромбоцитах вещества под названием тромбоксан A2. В этом случае кровяные пластинки не оседают в участках сосудов, где есть атеросклеротические бляшки или где отмечается низкая скорость кровотока. Следовательно, тогда не будет того субстрата, который может «оторваться» и закупорить одну из артерий — питающую мозг или сердце.
Одним из представителей таких препаратов профилактики инсульта и инфаркта является Тромбо АСС 50 или 100 мг. Он представляет собой ацетилсалициловую кислоту (АСК). Каждая таблетка, содержащая АСК, покрыта пленочной кишечнорастворимой оболочкой, и это неспроста. По данным ряда исследований, применение кишечнорастворимой формы позволяет снизить риск развития осложнений со стороны желудочно-кишечного тракта и улучшает переносимость препарата при длительной терапии.1 Ацетилсалициловая кислота способствует снижению риска образования тромбов и непосредственной профилактике инфаркта миокарда и инсульта.2
*Имеются противопоказания, перед применением необходимо проконсультироваться со специалистом
1В. В. Косарев, С. А. Бабанов «Клиническая фармакология современных антиагрегантов и их место в фармакотерапии ишемической болезни сердца и ассоциированных состояний», РМЖ Кардиология, №5, 2013
2Р. М. Газизов, Е. А. Ацель «Применение ацетилсалициловой кислоты для первичной и вторичной профилактики сердечно-сосудистых заболеваний» РМЖ Медицинское обозрение, №11, 2014 с.827-831
RUS-GPS-THR-NON-12-2018-1415
Информация как защитный фактор
Опытные врачи часто говорят о необходимости массово разъяснять обывателям, как предотвратить инсульт и инфаркт. Дело даже не в том, что большинство просто не задумывается о возможных последствиях своего небрежного отношения к собственному здоровью, а в том, что в случае поражения кровеносной системы правильные и своевременные действия окружающих могут спасти человека. Чтобы вовремя помочь себе или близким, нужно:
- распознать первые признаки заболевания, к которым относятся регулярные боли в области головы или сердца, повышенная утомляемость, одышка даже после незначительных нагрузок, повышенное артериальное давление;
- оказать первую помощь пострадавшему, причем сделать это максимально быстро (в большинстве случаев счет идет на минуты);
- оперативно вызвать медиков для проведения срочной госпитализации, которая должна производиться не позднее 4-6 часов после приступа.
Эти действия не только помогут больному выжить, но и значительно облегчат ему процесс реабилитации и восстановления ключевых функций организма.
Антигипертензивная терапия
АГ не только является основным фактором риска развития первого ИИ, но и способствует повышению риска повторных ОНМК, сердечно-сосудистой заболеваемости и смертности. К настоящему моменту обобщены результаты 7 крупнейших исследований по эффективному лечению АГ и одновременному снижению риска инсульта у 15 527 пациентов [35], включенных в наблюдение в период от 3 недель до 14 месяцев после перенесенного цереброваскулярного эпизода в течение от 2 до 5 лет.
В данный мета-анализ вошли следующие исследования:
• Dutch TIA trial (исследование β-адреноблокатора атенолола),
• PATS (исследование диуретика индапамида),
• HOPE (исследование ингибитора ангиотензинпревращающего фермента – АПФ, рамиприла),
• PROGRESS (исследование ингибитора АПФ периндоприла с/без диуретика индапамида),
• а также 3 меньших по выборке пациентов исследования.
Клиническое исследование PROGRESS (Perindopril pROtection aGainst REcurrent Stroke Study) является первым опубликованным крупномасштабным проспективным исследованием по контролю АД, определяемого в ходе вторичной профилактики у лиц, перенесших инсульт [34]. Результаты исследования PROGRESS показали, что длительная (четырехлетняя) антигипертензивная терапия, основанная на комбинации периндоприла и индапамида, снижает частоту повторного инсульта в среднем на 28 % и частоту основных ССЗ (инсульта, ИМ, острой сосудистой смерти) в среднем на 26 %. Показано, что антигипертензивная терапия приводит к снижению инсульта не только у гипертоников, но и у нормотоников, хотя у гипертоников ее эффект более значительный. Комбинация периндоприла (4 мг/сут) и индапамида (2,5 мг/сут), применяемая в течение 5 лет, предупреждает 1 повторный инсульт у 14 больных, перенесших инсульт или ТИА.
Данные, полученные в ходе исследований LIFE (LosartanInterventionForEndpointreductioninhypertension) и ACCESS (The Acute Candesartan Cilexetil Therapy in Stroke Survivors) [37], свидетельствуют, что применение антагонистов рецептора ангиотензина II 1-го типа может также оказывать положительный эффект на пациентов, страдающих цереброваскулярными заболеваниями. Это положение подтвердили результаты исследования MOSES (MOrtality and morbidity after Stroke – Eprosartan vs nitrendipine in Secondary prevention), которые свидетельствуют о снижении числа впервые возникших сердечно-сосудистых событий и общего числа цереброваскулярных эпизодов у пациентов, перенесших ОНМК, при терапии эпросартаном, а также указывают на преимущества данного блокатора рецепторов к ангиотензину II над нитрендипином по степени профилактического воздействия на пациентов группы высокого риска.
Суммируя данные опубликованных исследований, можно рекомендовать антигипертензивную терапию всем пациентам с ТИА или ИИ по истечении острейшего периода независимо от наличия в анамнезе АГ с целью профилактики повторных инсультов и других сосудистых катастроф. Оптимальная стратегия лекарственной терапии АГ, абсолютный целевой уровень АД, а также степень снижения АД на сегодняшний день с позиций доказательной медицины пока не определены и должны определяться строго индивидуально. Рекомендуемое снижение уровня АД в среднем составляет 10/5 мм рт. ст. При этом важно избегать резкого его снижения (особенно пациентам с предполагаемым гемодинамическим инсультом или больным билатеральным стенозом сонных/позвоночных артерий). С учетом рекомендаций ESO (European Stroke Organization, 2008/2009 [28]) и AHA-ASA(American Heart Association/American Stroke Association, 2011 [29]) при выборе специфической лекарственной терапии необходимо также учитывать наличие у пациента окклюзирующего поражения экстракраниальных отделов магистральных артерий и сопутствующих заболеваний (патология почек, сердца, СД и др.).
Какие продукты должны обязательно присутствовать в рационе?
Говоря о здоровом рационе, необходимо отметить обязательное включение овощей и фруктов разных цветов. Доказано, что обогащение пищи флавоноидами (содержатся в цитрусовых) также снижает риск ишемического инсульта.
Белки растительного и животного происхождения являются строительным материалом. В ежедневный рацион должны быть включены блюда из мяса и рыбы. Предпочтение лучше отдать нежирным сортам и морской рыбе. Чтобы организм получал белки, употребляйте больше орехов и бобовых культур.
Растительная пища также снижает артериальное давление и улучшает эластичность сосудов. Добавляйте в рацион цельнозерновые культуры, бурый необработанный рис, растительные масла, такие как рапсовое, оливковое, льняное.
Молочные продукты следует употреблять с низким процентом жирности, тем более, что у многих людей сейчас диагностируется непереносимость лактозы. Если это ваш случай, и после употребление молочных продуктов вы чувствуете дискомфорт, лучше употреблять низколактозное молоко или растительное молоко, либо совсем от него отказаться.
Питание – это обязательная часть профилактики инсульта и деменции. Без сбалансированного питания и полезных продуктов ни одна таблетка не защитит вас от атеросклероза. Мы — это то, что мы едим, не забывайте это!
Какие продукты следует исключить из рациона?
Для того чтобы минимизировать риск возникновения инсульта, от некоторых продуктов лучше отказаться. Например, от поваренной соли. Избыточное потребление соли может привести к развитию гипертонической болезни, одним из осложнений которой является инсульт. Снизить потребление соли стоит лицам с повышенным артериальным давлением, а также людям пожилого возраста.
Не следует добавлять соль в готовые блюда и готовить с солью. Полезные специи такие, как куркума, чёрный перец, базилик разнообразят вкус пищи и сделают её менее пресной.
Куркума — самая лучшая забота для мозга. Куркумин проникает напрямую в клетки головного мозга, минуя барьер между кровеносной и центральной нервной системой .
Полезные свойства куркумина:
- мощный антиоксидант;
- обладает противовоспалительным эффектом;
- помогает улучшить память у людей с болезнью Альцгеймера;
- помогает расти новым клеткам мозга;
- облегчает симптомы депрессии, повышая уровень серотонина и дофамина.
Его можно добавлять в пищу или принимать в качестве биологически активной добавки.
Влияние куркумина на организм подтверждено данными научных исследований, например, в публикации Antidepressant activity of curcumin: involvement of serotonin and dopamine system, Shrinivas K., 2008 говорится, что употребление куркумина снизило симптомы депрессии эффективнее, чем применение антидепрессантов.
Также следует ограничить употребление продуктов с высоким гликемическим индексом (сахар, сладкие газированные напитки, соки, кондитерские изделия, мороженое и т.д). Они резко повышают уровень глюкозы в крови. Их постоянное употребление может привести к развитию сахарного диабета, который, в свою очередь, способствует развитию заболеваний сердечно-сосудистой системы. К ним, в том числе, относят атеросклероз сосудов — состояние, предшествующее инсульту.
Поскольку прогрессирование атеросклероза связано с повышенным уровнем холестерина, необходимо пересмотреть структуру рациона и стараться избегать приёма рафинированной и жирной пищи. Пищу лучше не жарить, а тушить (с добавлением полезных специй это будет очень вкусно!), заправлять не подсолнечным, а оливковым маслом, которое сохраняет здоровье сосудов и входит в полезную средиземноморскую диету.
Антикоагулянтная терапия
Установлено, что более чем в 67 % случаев инсульты развиваются на фоне кардиальной патологии; а около 15 % возникают на фоне хронической фибрилляции предсердий.
Прорывом во вторичной профилактике ИИ у пациентов с фибрилляцией предсердий явилось применение ингибиторов эпоксидредуктазы витамина К (варфарин, дикумарол, аценокумарол, фениндион), позволившее снизить частоту повторных инсультов при мерцательной аритмии с 12 до 4 %. Механизмом действия препаратов этой группы является подавление витамин К-зависимого синтеза биологически активных форм факторов свертывания крови II, VII, IX и Х. Дозы препаратов, обеспечивающие максимальную эффективность пероральной антикоагулянтной терапии, в большой степени зависят от индивидуальной чувствительности пациента, в связи с чем в качестве контроля проводимой терапии используется протромбиновый тест и международное нормализованное отношение (МНО).
Необходимо подчеркнуть, что терапия пероральными антикоагулянтами после некардиоэмболического ишемического инсульта по эффективности не превосходит терапию антиагрегантами (ацетилсалициловой кислотой – АСК), однако приводит к большему числу кровотечений [7, 32, 41. Вместе с тем препараты данной группы (с достижением целевого уровня МНО 2,0–3,0) являются препаратами выбора для вторичной профилактики кардиоэмболического инсульта (у пациентов с неклапанной мерцательной аритмией как при постоянной, так и при пароксизмальной формах), а также при большинстве других состояний, сопровождающихся кардиальной эмболией.
Преимущества варфарина перед антиагрегантной терапией во вторичной профилактике ИИ наиболее ярко представлены в исследованиях EAFT и ACTIVE W.
Исследование EAFT (European Atrial Fibrillation Trial) включило 455 пациентов с неревматической мерцательной аритмией, перенесших малый ИИ или ТИА в течение 3 месяцев до включения в исследование. В качестве первичной конечной точки в исследовании анализировалась частота развития сосудистой смерти, нефатального инсульта, нефатального ИМ, а также системных (нецеребральных) тромбоэмболических эпизодов, регистрируемых не реже 1 раза в 4 месяца. Пациентам открытым способом назначали пероральный антикоагулянт (препарат выбирал лечащий врач) до достижения МНО 2,5–4,0 или с помощью двойного слепого метода – АСК (300 мг/сут), или плацебо. Частота достижения конечной точки составила 8 % в год для пациентов, получавших пероральные антикоагулянты, 17 % – в контрольной группе. Таким образом, терапия непрямыми антикоагулянтами более эффективна, чем терапия АСК в качестве вторичной профилактики тромбоэмболических эпизодов для пациентов, перенесших ИИ или ТИА [21].
В исследовании ACTIVE W (Atrial fibrillation Clopidogrel Trial with Irbesartan for prevention of Vascular Events) анализировали эффективность терапии варфарином (до достижения МНО 2,0–3,0) по сравнению с сочетанной антиагрегантной терапией АСК (75–100 мг/сут) и клопидогрелом (75 мг/сут). В исследование были включены 6702 пациента с мерцательной аритмией и одним и более факторами риска инсульта (возраст – 75 лет и старше; АГ; предшествующие ИИ или ТИА; снижение фракции выброса левого желудочка ниже 45 %; периферический атеросклероз; ИБС или СД у лиц 55–74 лет). В качестве первичной конечной точки оценивали частоту ИИ, нецеребральных тромбоэмболических эпизодов, ИМ и сосудистой смерти. Критерием безопасности служила частота развития геморрагических осложнений. Исследование прервано в сентябре 2005 г. в связи с выявленными доказательствами преимущества варфарина перед комбинированной антиагрегантной терапией: конечной точки достигли 5,64 % пациентов, получавших антиагрегантную терапию, и 3,94 % пациентов, получавших варфарин (р = 0,0002). Следует отметить, что более 3/4 пациентов изначально находились на терапии варфарином. Риск геморрагических осложнений в исследуемых группах не различался и составил 2,4 и 2,2 % в год (p = 0,67) в группах комбинированной антиагрегантной и антикоагулянтной терапии [6].
Вместе с тем, несмотря на убедительную доказательную базу, применение варфарина и других препаратов этой группы сопряжено с рядом клинических проблем, таких как генетически обусловленная резистентность к терапии, вариабельность антикоагулянтного эффекта в зависимости от пищевого рациона и сопутствующей терапии, а также необходимость ежемесячного контроля МНО, что не всегда выполняется пациентами.
Последние годы ознаменовались появлением нескольких препаратов, антикоагулянтный эффект которых не требует лабораторного контроля. Препараты дабигатран, являющийся прямым ингибитором тромбина, и ривароксабан – селективный и обратимый ингибитор фактора Ха – доказали свою эффективность в первичной и вторичной профилактике инсульта на фоне фибрилляции предсердий, сопоставимую с варфарином, и хорошую переносимость в исследованиях RELY [17] и ROCKET AF [33] соответственно.
Антикоагулянтную терапию после кардиоэмболического инсульта необходимо проводить длительное время или минимум в течение 3 месяцев после ИИ, возникшего на фоне острого ИМ [44]. Существуют противоречивые мнения о том, когда необходимо начинать терапию антикоагулянтами. После ТИА или малого инсульта терапия (варфарином, дабигатраном или ривароксабаном) должна начинаться немедленно, однако в случае тяжелого инсульта с признаками обширного инфаркта, по данным методов нейровизуализации (например, при размере очага поражения более трети бассейна кровоснабжения средней мозговой артерии), антикоагулянтную терапию необходимо начинать через несколько недель (вопрос в каждом случае должен решаться индивидуально).
Пациентам с мерцательной аритмией и стабильной ИБС не следует комбинировать пероральные антикоагулянты с АСК [26]. Терапия антикоагулянтами может быть предпочтительной для пациентов с атеромой аорты [20], фузиформной аневризмой основной артерии [22] или диссекцией артерий шеи [24].
На сегодняшний день, согласно данным медицины, основанных на доказательствах, применение пероральных антикоагулянтов с целью вторичной профилактики рекомендуется пациентам с мерцательной аритмией, перенесшим инсульт, а также пациентам с верифицированным кардиоэмболическим генезом инсульта. При этом если в качестве перорального антикоагулянта используется варфарин, целевым уровнем МНО является 2,0–3,0 [28, 29]. При использовании ривароксабана или дабигатрана контроля МНО не требуется.
Антиагрегантная терапия
Эффективность применения антиагрегантов с целью профилактики повторных ИИ подтверждена многими исследователями. Показано, что четыре антиагрегантных препарата снижают риск повторного ИИ после инсульта или ТИА.
Результаты мета-анализа данных 287 исследований, включивших 212 тыс. пациентов с высоким риском окклюзирующих сосудистых событий, показали, что на фоне антитромбоцитарной терапии число случаев нефатального инсульта сократилось в среднем на 25 %, а сосудистой смертности – на 23 %. Более того, согласно данным мета-анализа 21 рандомизированного исследования, в котором сравнивали антиагрегантную терапию с плацебо у 18 270 пациентов, перенесших инсульт или ТИА, антиагрегантная терапия приводит к снижению относительного риска развития нефатального инсульта на 28 %, а фатального – на 16 % [10].
Ацетилсалициловая кислота
Клиническая эффективность АСК для вторичной профилактики ИИ впервые показана в 1977 г. В последующем в многочисленных международных плацебо-контролируемых исследованиях было продемонстрировано, что АСК в дозе 50–1300 мг/сут эффективна в профилактике повторного ИИ или ТИА [10, 15].
Первый в мировой клинической практике опыт использования малых доз АСК (1 мг/кг/сут) больными цереброваскулярной патологией на фоне АГ, осуществленный в НИИ неврологии РАМН, показал быстрое и стойкое устранение гиперагрегабельности тромбоцитов вследствие почти 3-кратного снижения изначальной концентрации тромбоксана А2 в крови вне зависимости от пола больных и вида ишемического нарушения мозгового кровообращения. В исследование были включены пациенты с ТИА и перенесшие ИИ [5].
В двух крупных международных контролируемых исследованиях сравнивали эффективность различных доз АСК для пациентов с ТИА или ИИ (1200 против 300 мг/сут и 283 против 30 мг/сут) [25, 40]. В обоих исследованиях АСК в высокой и низкой дозировках оказалась эффективной в профилактике ИИ, однако более высокие дозы АСК связаны с более высоким риском желудочно-кишечных кровотечений [10].
В вопросах выбора оптимальных суточных дозировок АСК для профилактики и лечения ИИ немаловажную роль играют ее побочные эффекты. Как и другие нестероидные противовоспалительные средства, АСК может оказывать как местное (за счет раздражения слизистой оболочки), так и системное (за счет уменьшения синтеза простагландинов) повреждающее воздействие на слизистую оболочку желудочно-кишечного тракта (ЖКТ) при ее пероральном приеме, в т. ч. с возникновением эрозий и язв, а также развитием желудочно-кишечных кровотечений. Частота этого осложнения напрямую зависит от суточной дозы. Так, побочное действие АСК на слизистую оболочку ЖКТ снижалось при приеме 300 мг/сут по сравнению с применением более высоких (1200 мг/сут) доз АСК и составляло соответственно 31 и 41 % для ощущения дискомфорта в области живота, 3,1 и 4,8 % – для желудочно-кишечных кровотечений (UK-TIA Study Group, 1991) [25]. В то же время в исследовании ESPS 2 (European Stroke Prevention Study 2) было показано, что и низкие дозы АСК не устраняют полностью ее способность к индуцированию кровотечений [19].
Для устранения неблагоприятного действия АСК на слизистую оболочку ЖКТ предложены различные лекарственные формы с кишечнорастворимой оболочкой, например тромбо АСС. Всасываясь из верхнего отдела тонкого кишечника, данный препарат в значительно меньшей степени вызывает местные ульцерогенные эффекты.
Тиклопидин
Эффективность тиклопидина (тиенопиридина) оценивалась в трех рандомизированных исследованиях пациентов с цереброваскулярной патологией. В исследовании CATS (Canadian – American Ticlopidine Studi) сравнивали эффективность тиклопидина в дозе 250 мг/сут с плацебо в профилактике инсульта, ИМ или смерти в результате сосудистой патологии для 1053 пациентов с ИИ. Показано, что тиклопидин приводит к 23 %-ному снижению относительного риска наступления комбинированной конечной точки исследования [27]. Исследование TASS (Ticlopidine Aspirin Stroke Study), в котором сравнивали эффективность тиклопидина (250 мг дважды в сутки) и АСК (650 мг дважды в сутки) для 3069 пациентов с недавно перенесенным малым инсультом или ТИА [30], продемонстрировало снижение относительного риска возникновения инсульта на 21 % на протяжении 3-летнего наблюдения, а также незначительное (9 %-ное) снижение риска наступления конечных событий (инсульта, ИМ, смерти, обусловленной сосудистой патологией) при применении тиклопидина.
Наиболее частые побочные эффекты тиклопидина: диарея (приблизительно в 12 %), симптоматика со стороны ЖКТ, сыпь, геморрагические осложнения, идентичны тем, что имеют место при приеме АСК. Нейтропения отмечена приблизительно у 2 % пациентов, получавших тиклопидин в исследованиях CATS и TASS. Однако частота особо тяжелых осложнений была менее 1 %, почти во всех случаях они носили обратимый характер и исчезали при отмене препарата. Кроме того, описана тромбоцитопеническая пурпура.
Клопидогрел
Эффективность клопидогрела оценивали при сравнении с АСК в исследовании CAPRIE (Clopidogrel Versus Aspirin in Patients at Risk of Ischemic Events, [14]). Более 19 тыс. пациентов с инсультом, ИМ или патологией периферических сосудов были рандомизированы для приема АСК в дозе 325 мг/сут или клопидогрела в дозе 75 мг/сут. Первичное конечное событие – ИИ, ИМ, смерть вследствие сосудистой патологии – наступало с частотой на 8,7 % ниже у пациентов, получавших клопидогрел, по сравнению с группой АСК.
Два исследования [12, 36] указали на сравнительно бoльшую эффективность клопидогрела (по сравнению с АСК) для пациентов с СД и пациентов, уже перенесших ИИ или ИМ. В целом клопидогрел отличается бoльшей безопасностью при приеме по сравнению с АСК и особенно с тиклопидином. Клопидогрел, как и тиклопидин, реже вызывал симптоматику со стороны ЖКТ и кровоизлияния по сравнению с АСК. Нейтропения не отмечена совсем, единичными были сообщения о возникновении тромбоцитопенической пурпуры [11].
Таким образом, клопидогрел незначительно более эффективен по сравнению с АСК в профилактике сосудистых событий. Клопидогрел может быть более эффективным для пациентов с высоким сосудистым риском (инсультом в анамнезе, атеросклерозом периферических артерий, симптомным поражением коронарных артерий или СД) [28].
Дипиридамол замедленного высвобождения
Дипиридамол по эффективности снижения риска повторных инсультов близок к АСК [19].
Комбинированная антиагрегантная терапия
С учетом различных точек приложения и механизмов действия препаратов с антиагрегантным эффектом, а также вариабельности тромбоцитарного ответа теоретически оправданным представляется их комбинированное использование для достижения аддитивного эффекта торможения агрегации.
Комбинация клопидогрела и АСК
В исследовании MATCH (Management of Atherosclerosis with Clopidogrel in High-Risk Patients with Recent Transient Ischemic Attack or Ischemic Stroke, [18]) с участием 7599 пациентов, перенесших ИИ или ТИА и имевших дополнительные факторы риска, оценивали эффективность и безопасность комбинированной терапии, включившей клопидогрел 75 мг и АСК 75 мг/сут по отношению к монотерапии клопидогрелом в дозировке 75 мг. Первичным конечным событием считали сочетание событий: инсульт, ИМ, смерть вследствие сосудистой патологии или повторная госпитализация, связанная с ишемическими эпизодами. Существенных преимуществ комбинированной терапии перед монотерапией клопидогрелом в отношении снижения частоты первичных конечных событий или повторных ишемических эпизодов отмечено не было.
Эффективность комбинированной терапии клопидогрелом (75 мг/сут) и АСК (325 мг/сут) по сравнению с монотерапией АСК (325 мг/сут) оценивали в исследовании CHARISMA (Clopidogrel for High Atherothrombotic Risk and Ischemic Stabilization Management and Avoidance). Спустя 30 месяцев наблюдения за пациентами частота развития комбинированной конечной точки, включившей ИИ, ИМ, смерть от сосудистой причины у пациентов, получавших комбинированную антиагрегантную терапию, составила 6,8 % и оказалась меньше, чем в группе пациентов, получавших монотерапию АСК, где данный показатель составил 7,3 % (p = 0,22). Таким образом, исследование не продемонстрировало преимуществ сочетанной терапии клопидогрелом и АСК по сравнению с монотерапией АСК для данной категории пациентов [28, 29].
Комбинация дипиридамола и АСК
В исследовании ESPS-2 (European Stroke Prevention Study, [19]) 6602 пациента с указанием на перенесенный в анамнезе инсульт или ТИА были рандомизированы с учетом основных факторов риска, способствующих развитию ишемического поражения головного мозга, в группы различных режимов приема дипиридамола замедленного высвобождения и АСК. Существенное снижение риска инсульта было достигнуто с помощью приема только АСК на 18 %, только дипиридамола – на 16 % и их комбинации – на 37 %. Снижения риска смерти не отмечено ни при одном из применяемых режимов приема. Эффективность комбинированной терапии по сравнению с монотерапией АСК наблюдалась в отношении снижения риска повторного инсульта (на 23 %) и была на 25 % выше эффективности монотерапии дипиридамолом.
Схожие результаты получены в международном рандомизированном неслепом исследовании ESPRIT (European/Australian Stroke Prevention in Reversible Ischaemia). Целью одного из направлений данного исследования был сравнительный анализ эффективности и безопасности комбинации АСК (30–325 мг/сут) с дипиридамолом медленного высвобождения (400 мг/сут) и монотерапии АСК (30–325 мг/сут) пациентов, перенесших ТИА или ИИ (с неврологическим дефицитом, оцененным не более 3 баллов по модифицированной шкале Рэнкина) в течение 6 месяцев до включения в исследование. Важно отметить, что в исследование были включены только пациенты, перенесшие атеротромботические нарушения мозгового кровообращения: 1363 – получали комбинированную терапию, 1376 – монотерапию. Первичной конечной точки (сосудистой смерти, нефатальных ИИ, ИМ, симптомных геморрагических осложнений) достигли 16 % пациентов, находившихся на монотерапии АСК, и 13 % пациентов, получавших сочетанное антиагрегантное лечение (отношение рисков [ОР] = 0,8; 95 % доверительный интервал [ДИ] – 0,66–0,98), что позволило авторам сделать вывод о бoльшей эффективности комбинации АСК и дипиридамола по сравнению с АСК во вторичной профилактике сосудистых осложнений ИИ атеротромботического генеза. Последовавший вслед за публикацией результатов ESPRIT мета-анализ исследований по комбинированному применению дипиридамола и АСК, включивший все вышеописанные исследования, подтвердил достоверность выводов исследования ESPRIT [7].
Результаты исследований ESPS-2 и ESPRIT легли в основу рекомендаций ESO (2008) по вторичной профилактике инсульта, в которых комбинация АСК и дипиридамола с медленным высвобождением является препаратом первого ряда (наряду с клопидогрелом) в качестве эффективной антиагрегантной терапии (класс I, уровень доказательности А). Следует также отметить, что лицам, которым показана вторичная профилактика пероральными антикоагулянтами, но имеются противопоказания к ее проведению, ESO также рекомендует комбинацию дипиридамола с медленным высвобождением и АСК (хотя уровень доказательности данной рекомендации невысок – класс IV, GCP – Good Clinical Practice).
Таким образом, спектр лекарственных препаратов – антиагрегантов – с доказанной в многоцентровых исследованиях эффективностью и безопасностью достаточно широк, в связи с чем закономерным является вопрос о выборе перорального антиагреганта. При выборе антиагрегантных препаратов после перенесенных ИИ или ТИА следует учитывать влияние нескольких факторов. Сопутствующая соматическая патология, побочные эффекты, стоимость препарата могут оказать влияние на выбор терапии: монотерапия АСК, клопидогрелом или комбинация АСК и дипиридамола. Невысокая стоимость АСК способствует применению ее длительно. Однако если взглянуть иначе, даже небольшое снижение частоты сосудистых эпизодов, наблюдаемое при применении дипиридамола или клопидогрела, позволяет говорить об определенной адекватности соотношения стоимости и эффективности препаратов, сравнительно более заметной, чем при приеме АСК. Пациентам, которые не переносят АСК по причине возникновения аллергии или побочных эффектов со стороны ЖКТ, также следует рекомендовать клопидогрел или дипиридамол. Сочетанное применение АСК и клопидогрела может быть приемлемым для пациентов, недавно перенесших острый коронарный приступ или операцию стентирования [46].