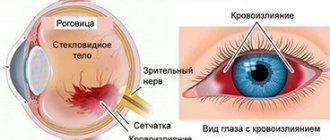
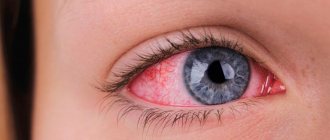
Кровоизлияние в сетчатку глаза – расстройство органа зрения, возникающее из-за повреждения глазных сосудов. В результате развития патологии происходит кровотечение в ткань ретины.
Часто причинами кровоизлияния являются механические повреждения органа зрения (контузии, которые могут возникнуть из-за удара по голове, лицу и т. п.), спровоцировать патологический процесс могут также некоторые тяжелые заболевания.
Первопричины кровоизлияния:
- Артериальная гипертензия.
- Лейкозы, анемия и другие болезни крови.
- Внутриглазные опухоли.
- Сахарный диабет.
- Воспалительные патологии сосудистой оболочки глаза.
- Близорукость на поздних стадиях развития.
- Системные недуги соединительной ткани: васкулит, склеродермия.
- Атеросклероз и другие болезни.
Спровоцировать повреждение глазных сосудов может и сильный крик или кашель. Диагностируется кровоизлияние в сетчатку иногда у женщин при потугах во время родов.
Кардиотренировки и чересчур интенсивные занятия спортом также могут стать причиной образования кровотечения в ретине.
Признаки ретинальных кровоизлияний
Кровоизлияния могут происходить в любые слои сетчатки. Локализацию патологии, как правило, можно определить по ряду внешних признаков. Так, излияние крови в слой нервных волокон, имеет вид штрихов, а в область диска зрительного нерва и макулы — радиальных полос. Кровь в средних слоях сетчатки проявляется мелкими четко ограниченными кружками ярко-багрового либо красного цвета. Преретинальное кровоизлияние, локализованное между задней гиалоидной мембраной стекловидного тела и слоем нервных волокон имеет вид лужи большого размера (до 4-5 диаметров ДЗН) с горизонтальным уровнем разделения плазмы и других элементов крови. Для субретинального кровоизлияния, локализованного между слоями нейроэпителия сетчатки и пигментного эпителия, характерен более темный цвет, чем у ретинального кровоизлияния и отсутствие четких контуров. Хориоидальное кровоизлияние проявляется темно красным и даже синеватым оттенком. Самая опасная патология – это ретрохориоидальное кровоизлияние, которое является по сути, артериальным кровотечением, иначе экспульсивной геморрагией.
Ретинальные кровоизлияния, обычно происходят на одном глазу, при этом, больной ощущает его по резкому снижению остроты зрения.
Кровоизлияние в глаз
Атеросклероз
Сахарный диабет
Грибок
26017 22 Марта
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кровоизлияние в глаз: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Кровоизлияние в глаз – это накопление крови под конъюнктивой, в оболочках глаза и между ними, в камерах глаза или в стекловидном теле. Кровоизлияние обусловлено нарушением целостности сосудов глаза.
Глаза непрерывно воспринимают, преобразуют и отправляют в зрительный анализатор огромное количество информации.
Глаза чувствительны к изменениям в организме и, хотя достаточно защищены, легко повреждаются внешними воздействиями.
Глазное яблоко находится в полости орбиты – костного каркаса, орбита защищает глазное яблоко сверху, снизу, сзади и по бокам. Глаз в орбите располагается в жировой клетчатке — своеобразной подушке. Спереди глазное яблоко защищено веками и ресницами.
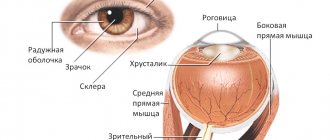
Глазное яблоко
состоит из трех оболочек:
- наружной, представленной выпуклой прозрачной роговицей, переходящей в склеру – каркас глазного яблока;
- средней — спереди это цветная радужка, далее цилиарное тело, а сзади – собственно сосудистая оболочка, представленная сетью мелких артерий и вен. В центре радужки находится зрачок, пропускающий свет внутрь глаза. Цилиарное тело вырабатывает внутриглазную жидкость, которая нужна для поддержания формы глаза и помощи в обмене веществ. К цилиарному телу с помощью мышц и связок прикреплен хрусталик – линза. Посредством сокращения и расслабления мышц меняется кривизна хрусталика, таким образом, глаз «переключает» дальность и фокусирует изображение;
- внутренней – сетчатки, которая содержит палочки и колбочки, воспринимающие свет и преобразующие его в электрический импульс, который потом отправляется в головной мозг.
Стекловидное тело
заполняет пространство между хрусталиком и сетчаткой глаза и представляет собой гелеобразное вещество.
Глаз имеет два пространства, заполненные внутриглазной жидкостью: передняя камера глаза (между роговицей и радужкой) и задняя камера глаза (между радужкой и стекловидным телом, в ней находится хрусталик). Камеры сообщаются между собой через зрачок.
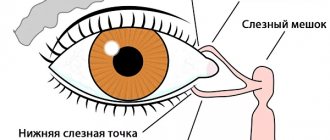
Конъюнктива
– это слизистая оболочка, она выстилает изнутри веки и переходит на видимую часть глаза. Конъюнктива питается за счет сети очень мелких сосудов, расположенной прямо под ней. Снаружи она постоянно омывается слезой, продуцируемой слезными железами.
Разновидности кровоизлияний в глаз
Кровоизлияния в глаз подразделяются в зависимости от места, где накапливается кровь:
- при гипосфагме кровь скапливается между конъюнктивой и склерой из-за повреждения конъюнктивальных сосудов. Выглядит как ярко-красное пятно на белке глаза. Это наименее опасный тип кровоизлияния, не приводит к нарушению зрения, однако стоит насторожиться, если повторяется регулярно;
- при гифеме кровь изливается в переднюю камеру глаза. Гифема имеет 4 степени: 1-я степень характеризуется заполнением камеры не более чем на 1/3, 2-я – не более чем на 1/2, 3-я – более чем на 1/2, но не полностью, 4-я – полное заполнение передней камеры глаза кровью. Если кровь достигает зрачка, перед глазом возникает затуманенность, снижается зрение, появляется боязнь яркого света. При данном типе кровоизлияния возникает боль;
- при гемофтальме кровь заполняет стекловидное тело. Различают полный и неполный гемофтальм. Резко падает зрение, степень нарушения которого зависит от объема излившейся крови. Очень опасный тип кровоизлияния, может приводить к заполнению стекловидного тела соединительной тканью, стойкому снижению зрения и возможной отслойке сетчатки;
- при ретинальных кровотечениях кровь накапливается непосредственно перед сетчаткой (преретинальные кровоизлияния), внутри сетчатки (интраретинальные кровоизлияния) или сразу после слоя палочек и колбочек (субретинальные кровоизлияния).
Это самый серьезный тип кровоизлияния, чаще всего приводящий к снижению или даже потере зрения.
Возможные причины кровоизлияния в глаз
К наиболее вероятным причинам возникновения кровоизлияния в глаз относятся:
- механические воздействия, травмы глаза, травмы головы — степень повреждения зависит от силы воздействия;
- внутриглазные операции;
- разрыв новообразовавшихся сосудов;
- заболевания и состояния, влияющие на состав и свойства крови, нарушающие процесс свертывания крови (прием кроворазжижающих препаратов, гематологические заболевания);
- заболевания, влияющие на сосудистую стенку (гипертоническая болезнь, атеросклероз, сахарный диабет);
- заболевания глаз: глаукома (с повышением внутриглазного давления), высокая степень близорукости, отслойка сетчатки, тромбоз (закупорка) центральной вены сетчатки;
- различные инфекции (вирусные, бактериальные, грибковые и т.д.), ведущие к воспалению структур глаз. Конъюнктивит (воспаление конъюнктивы), ирит (радужки), иридоциклит (радужки и цилиарного тела), хориоретинит (сосудистой оболочки и сетчатки), ретинит (только сетчатки);
- повышение внутричерепного давления из-за возникновения лишнего объема в полости черепа при внутричерепных гематомах, опухолях мозга, отеке мозга;
- повышение внутрибрюшного и, как следствие, венозного давления при сильной физической нагрузке, при изнуряющей рвоте, во время родов.
При непроникающих тупых травмах глаза
причиной разрыва сосудов является резкое повышение внутриглазного давления, этот же механизм срабатывает при глаукоме.
Новообразовавшиеся сосуды имеют достаточно хрупкую стенку, они могут появляться без веских на то причин или взамен поврежденных, например, при сахарном диабете
. Роме того, повышение уровня сахара крови ведет к поражению самых мелких сосудов – капилляров.
При инфекционных заболеваниях
воспалительный процесс приводит к повышению проницаемости сосудов, что может спровоцировать их повреждение.
К болезням крови, наиболее часто приводящим к кровоизлияниям, относят геморрагические диатезы
.
Это группа заболеваний, при которых нарушаются процессы остановки кровотечения. Например, при гемофилии происходит наследственно обусловленное снижение факторов свертывания крови, из-за чего тромб не может образоваться. При тромбоцитопениях тромбоцитов недостаточно для первичной закупорки повреждения.
Онкологические заболевания крови. Самый яркий пример – острый лейкоз
. Опухолевые клетки вытесняют собой клетки костного мозга, затем выходят в кровеносное русло и заменяют собой все здоровые клетки, в том числе те, что отвечают за остановку кровотечения.
Атеросклероз
проявляется отложением в сосудах холестериновых бляшек. Постоянное или периодическое
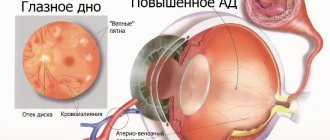
повышение артериального давления
повреждает внутренний слой сосудов – эндотелий, при этом утолщается средний, мышечный слой, сосуд теряет эластичность. Эти изменения рано или поздно приводят к нарушению целостности любого сосуда.
Отслойка сетчатки
от сосудистой оболочки с кровоизлиянием происходит при травмах глаза, воспалительных заболеваниях сетчатки, нарушении ее питания. Повышается риск отслойки у людей с высокой степенью близорукости.
К симптомам отслоения сетчатки резкое снижение зрения, сужение полей зрения или выпадение участка изображения, наличие мушек перед глазами, вспышек света.
К каким врачам обращаться, если произошло кровоизлияние в глаз
Лечением кровоизлияний в глаз занимается офтальмолог, для коррекции сопутствующих состояний может потребоваться консультация , врача общей практики, .
Диагностика и обследования при кровоизлиянии в глаз
Врач проводит опрос и осмотр пациента и его глаз, определяет остроту зрения, измеряет артериальное давление, внутриглазное давление, изучает структуры передней камеры глаза, осматривает, если возможно, глазное дно.
Может потребоваться ряд дополнительных методов обследования:
- ультразвуковое исследование глаза;
- электроретинография для оценки функциональной активности сетчатки;
- общий анализ крови;
Лечение
Лечение ретинальных кровоизлияний проводится только в офтальмологическом стационаре, куда больные госпитализируются в обязательном порядке.
В качестве консервативной терапии, при лечении ретинальных кровоизлияний назначают кортикостероиды (субконъюнктивальные инъекции), ангиопротекторы, антиоксиданты, нестероидные противовоспалительные средства, диуретики, сосудорасширяющие и антигистаминные препараты. Проводят осмотерапию и лазеркоагуляцию (при больших объемах ).
Срок лечения, обычно составляет 14 дней, после чего, ожидается рассасывание кровоизлияния и улучшение зрения.
Прогноз
У большинства пациентов ретинальные кровоизлияния хорошо рассасываются. Иногда на их месте развиваются нежные соединительнотканные шварты или остаётся крапчатость макулярной зоны, в результате чего резко снижается острота зрения. Поэтому, для сохранения зрения важно своевременно обращаться к специализированную глазную клинику к врачам, которые знают и умеют лечить подобные диагнозы. Будем рады вам помочь – звоните, чтобы задать свои вопросы и записаться на приём.
Узнать стоимость основных диагностических процедур и хирургических манипуляций проводимых в нашей клинике вы можете в разделе ЦЕНЫ.
Профилактика
Ретинальные кровоизлияния могут рецидивировать. Для предупреждения подобных осложнений рекомендуется обязательная диспансеризация и ограничение физической нагрузки в течение 2-3 месяцев после выписки из стационара. Для диабетических больных, необходима терапия основного заболевания, коррекция пищевого рациона, а также условий труда и отдыха.
В медицинском все желающие могут пройти обследование на самой современной диагностической аппаратуре, а по результатам – получить консультацию высококлассного специалиста. Клиника консультирует детей от 4 лет. Мы открыты семь дней в неделю и работаем ежедневно с 9 ч до 21 ч. Наши специалисты помогут выявить причину снижения зрения, и проведут грамотное лечение выявленных патологий.
Уточнить стоимость той или иной процедуры, записаться на прием в «Московскую Глазную Клинику» Вы можете по телефонам в Москве 8 и 8 (499) 322-36-36 (ежедневно с 9:00 до 21:00) или воспользовавшись формой онлайн-записи.
Диагностика
При подозрении на кровотечение в сетчатку наши офтальмологи проводят комплексное обследование пациента.
- Проверку остроты зрения, которая показывает состояние центральной зоны сетчатки;
- Периметрию (исследование бокового зрения), позволяющую провести оценку состояния периферических участков сетчатки;
- Тонометрию – измерение внутриглазного давления.
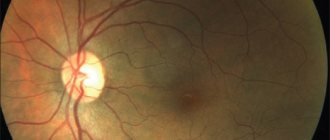
С помощью специального обследования — офтальмоскопии (с широким зрачком) мы определим локализацию кровоизлияний, их количество, а также выявить истончённые участки, представляющие опасность в плане возникновения новых патологических очагов (измененные сосуды).
Ультразвуковое исследование даёт представление о размерах отслоившейся сетчатки (если такое происходит на фоне кровоизлияния) и состоянии стекловидного тела. Оно особенно важно при помутнениях хрусталика, роговицы или стекловидного тела, когда невозможно увидеть сетчатку.
Оптическая когерентная томография (ОКТ) позволяет дифференцировать структуры глаза размером в несколько тысячных долей миллиметра (микрометрах). Она сочетает в себя возможности сканера и микроскопа. С помощью этого диагностического исследования офтальмолог может детально рассмотреть состояние всех слоёв сетчатки.
В нашем центре имеется уникальная возможность проведения ОКТ в режиме ангиографии (ОКТА) – т.е. исследовать кровоток по сосудам сетчатой оболочки и выявить место выхода крови для дальнейшего лазерного лечения.
В плане прогнозов по восстановлению зрения используются электрофизиологические исследования (ЭФИ): врач-офтальмолог определяет жизнеспособность зрительного нерва и нервных клеток сетчатки, что определяет целесообразность поведения лечения (в т.ч. дорогостоящего).
Рис.2 Процедура оптической когерентной томографии сетчатки (ОКТ)
Опухоль сетчатки
Опухоли сетчатки — это новообразования сетчатки, которые бывают злокачественными и доброкачественными. Чаще всего опухоли развиваются в детском возрасте: в первые месяцы жизни в 20% случаях, в первые годы в 55%. У 25% больных процесс поражает оба глаза. Из опухолей сетчатки наиболее часто встречаются глиомы, образующиеся из наружного слоя оболочки сетчатки.
На ранних стадиях происходит утолщение сетчатки и установить это можно только при осмотре глазного дна и УЗИ глаза. Через некоторое время опухоль занимает большую часть глаза. Вследствие развития опухоли глазное яблоко выпячивается и ограничивается его подвижность. Зрение пропадает.
Возникновение заболевания имеет определенную наследственную связь по неправильному доминантному типу.
Лечить опухоли сетчатки необходимо как можно скорее и в специализированных офтальмологических отделениях больниц. Если откладывать лечение, то это может привести к необратимым последствиям. Из современных методик при опухоли сетчатки наиболее эффективны низкотемпературная (криогенная) терапия и фотокоагуляция. Хирургические методы лечения имеют органосохраняющую направленность.
Восстановительный период
Восстановительная терапия начинается с первых суток после любого типа вмешательства. Пациентам рекомендуется:
- Поддерживать чистоту век, используя антисептические растворы — левомицетин, фурацилин, хлоргексидин. Ими пропитывают ватный диск и несколько раз в день протирают веки. Умываться водопроводной водой до полного восстановления не стоит.
- Закапывать в глаза капли с антисептическими растворами, стимуляторами регенерации, витаминами и антиоксидантами.
- Распределять нагрузки на глаза. Не следует чрезмерно беречь прооперированный глаз от нагрузок. Врачи рекомендуют снимать повязку со вторых суток после операции, разрешается недолго читать и смотреть ТВ.
- Использовать солнцезащитные очки при выходе на улицу.
- Отказаться от посещения сауны, бани, бассейна и пляжа. Душ принимать можно очень аккуратно, чтобы вода не попала на лицо.
Соблюдать эти меры придется от 4 до 30 недель в зависимости от примененного метода лечения.
ВОЗРАСТНАЯ МАКУЛЯРНАЯ ДЕГЕНЕРАЦИЯ (ВМД)
Наиболее часто встречающаяся причина потери зрения у людей старше 50 лет. При ВМД поражается центральная часть сетчатки – так называемое желтое пятно.
Основными факторами риска развития ВМД являются:
- Возраст старше 50 лет
- Сердечно-сосудистые заболевания (атеросклероз, гипертоническая болезнь)
- Генетическая предрасположенность
- Пол (чаще встречается у женщин)
На начальных стадиях заболевание протекает незаметно для пациента и может быть выявлено только на приеме у офтальмолога. При прогрессировании ВДМ и переходе ее в так называемую неоваскулярную форму больной может отмечать снижение зрения, ощущение искривление линий, затуманенные и исчезающие участки. При проявлении этих симптомов необходима срочная консультация врача.
В настоящее время наиболее эффективным методом лечения ВМД является интравитреальное (т.е внутрь глаза) введение ЛУЦЕНТИСА, ЭЙЛЕА (АФЛИБЕРЦЕПТА) — препаратов, блокирующих рост новых сосудов под сетчаткой. ЛУЦЕНТИС, ЭЙЛЕА (АФЛИБЕРЦЕПТА) позволяют не только сохранить, но и улучшить зрение больного с ВМД. Также к методам лечения ВМД относятся лазеркоагуляция сетчатки и фотодинамическая терапия.
Причины появления заболевания
Причиной развития данного сосудистого заболевания сетчатки могут быть:
- атеросклероз (каждое третье заболевание сосудистой оболочки происходит по этой причине);
- гипертония (каждое четвертое заболевание);
- ревматизм;
- височный артериит;
- нейроциркуляторная дистония, аритмия.
Если своевременно не начать лечения этого заболевания, возможна полная потеря зрения.
1 Диагностика и лечение сосудистых заболеваний сетчатки
2 Диагностика и лечение сосудистых заболеваний сетчатки
3 Диагностика и лечение сосудистых заболеваний сетчатки