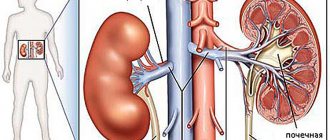
Вазоренальная гипертензия (также вазоренальная артериальная гипертензия, реноваскулярная гипертония) – это довольно распространённый среди всех возрастных групп обоего пола синдром повышенного артериального давления, вызываемый в большинстве случаев нарушениями нормального кровотока в почечных артериях (ишемией почек).
Процессы стеноза артерий вследствие атеросклероза или фибромускулярной дисплазии, артеровенозные свищи, неспецифический аортоартериит, тромбоэмболия и другие заболевания, затрудняя нормальный ход крови по почечным артериям, препятствуют попаданию в артерии фермента-ренина, секретируемого почками. Данный фермент ответственен за регулирование артериального давления, снижение его количества в крови ведёт к гипертонии.
Вызываемая наследственными или приобретёнными артериальными заболеваниями вазоренальная гипертензия, как правило, весьма устойчива к воздействию лекарственных препаратов и обычно носит постоянный характер. По этому совокупному признаку её могут отличать от других видов артериальной гипертензии (повышенного артериального давления).
1
УЗИ в МедикСити
2 Консультация флеболога в МедикСити
3 Сосудистая хирургия в МедикСити
Регулярное обследование у флеболога, сосудистого хирурга поможет Вам избежать тяжелых осложнений в случае выявления сосудистой патологии. Промедление в лечении сосудистых заболеваний опасно для жизни! Доверьте свое здоровье профессионалам «МедикСити»!
Вазоренальная гипертензия
74% людей не знают показателей своего артериального давления и не знают, и не начинают заниматься здоровьем, пока не дойдут до критической точки. Однако, такие грозные осложнения, проявившиеся на фоне повышенного артериального давления, как ишемическая болезнь сердца и инсульты превосходят тот же СПИД или рак.
К сожалению, гипертония может проявиться в любом возрасте. Основные причины гипертонии – неправильное питание, отсутствие физических нагрузок, повышенный уровень глюкозы и содержание жиров в крови. К этому прибавляется хроническое переутомление, стресс, курение и прочие атрибуты современной жизни.
Итак, для взрослого человека нормальным считается артериальное давление не выше 140/90 мм.рт.ст. А в ряде случаев, например, при наличии сахарного диабета, заболеваниях почек — давление должно быть еще ниже – на уровне 130/80 — 120/70 мм.рт.ст., для того, чтобы предупредить прогрессирование этих заболеваний и развитие осложнений. При АГ сердце работает с перегрузкой, перекачивая дополнительный объем крови. Со временем это приводит к изменениями в стенке артерий. Они утолщаются и уплотняются, теряют свою эластичность, что может привести к развитию сужения или патологического расширения, и даже может произойти разрыв сосуда. Если это осложнение происходит в жизненно-важном органе (сердце, мозг), то оно может окончиться инфарктом миокарда или кровоизлиянием в мозг (инсультом). Но, несмотря на такую опасность, коварство АГ состоит в том, что оно долгое время может протекать совершенно бессимптомно.
В отличие от ряда заболеваний, которыми можно «переболеть», гипертония, как правило, — это хроническое пожизненное состояние.
Если Вам поставлен диагноз артериальная гипертония, необходимо найти причины, из-за которых АД может повышаться. Чаще всего гипертония носит первичный характер, т.е. развивается без видимых причин. Реже повышенное артериальное давление вторично и является признаком заболеваний различных органов (почек, сосудов и др.). Каждое из этих заболеваний нуждается в специальном лечении. Вот почему любое повышение артериального давления требует консультации врача-кардиолога.
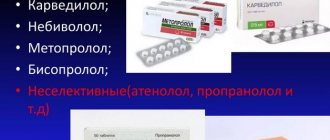
Лечение любого повышения АД начинается с так называемых режимных и диетических мероприятий. Иногда это дает положительный результат и в дальнейшем требуется обязательный контроль АД самим пациентом. Если этого недостаточно, то кардиолог должен будет подобрать Вам схему приема лекарственных препаратов. Назначая один или несколько препаратов, врач учитывает уровень артериального давления, тяжесть течения АГ, основные факторы риска или причины развития артериальной гипертензии, степень выраженности поражений органов мишеней, наличие сопутствующих заболеваний, взаимодействие препаратов между собой и с другими принимаемыми лекарствами, возможность развития побочных эффектов. Поэтому абсолютно недопустимо для пациента менять назначения врача, дозы препаратов, кратность приема, отменять самостоятельно тот или иной препарат. Очень многое зависит от самого пациента. Важно бороться с факторами риска — это означает отказаться от курения, ограничить употребление алкоголя, регулярно принимать рекомендованные препараты и контролировать их влияние на артериальное давление, внося измерения в специальный дневник, снизить избыточный вес, вести активный образ жизни, ограничить употребление алкоголя (10 — 20 г для женщин, 20 — 30 для мужчин в пересчете на чистый этанол). К причинам, с которыми справиться значительно сложнее, можно отнести ожирение, злоупотребление алкоголем, применение некоторых лекарственных препаратов, нарушения дыхания и его остановки во время сна, болезни почек.
Но, иногда бывает, что пациент уже принимает 3 или больше препаратов, а давление так и не стабилизировалось на целевом уровне. Подобная форма гипертонии относится к резистентной.
Что же делать?
Существует еще одна, важная причина резистентной артериальной гипертонии – поражение артерий почек. Наиболее частой причиной сужения или окклюзии (закупорки) артерии почки является отложение на внутренних стенках сосуда атеросклеротических бляшек. Увеличение бляшки сужает артерию и замедляет кровоток, приводя к ишемии почек.
Реже встречается врожденный дефект развития стенок артерии (фибромускулярная дисплазия), воспаление или нейрофиброматоз. При подозрении на развитие реноваскулярной гипертонии врач рекомендует проведение ультразвуковой доплерографии. Если при этом исследовании будут выявлены изменения кровотока в артериях почек, то следующим этапом обследования для уточнения анатомии поражения Вам будет предложена современная диагностика — проведение мультиспиральной компьютерной томографии (МСКТ) артерий почек.
Или проведение ангиографии артерий почек
Если Вам установили диагноз поражения артерий почек, то в дальнейшем будет необходимо решить вопрос о проведении ангиопластики и стентирования почечных артерий.
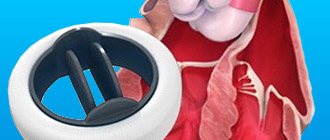
На сегодняшний день во всем мире стентирование почечных артерий является самым передовым и малотравматичным способом лечения стенозов. Процедура безболезненна и проходит под местной анестезией через прокол в области бедренной артерии. Операции позволяют восстановить просвет суженных артерий с использованием специальных баллонных катетеров и стентов (эндопротезов). Стент представляет собой цилиндрический эндопротез, вырезанный лазером из цельной металлической трубки. После проведенной ангиопластики и стентирования восстанавливается внутренний просвет артерии и тем самым улучшается кровоснабжение почки, что приводит к улучшению ее работы и нормализации цифр АД. Все обследование и лечение занимает всего 2-3 дня.
Однако есть пациенты, у которых нет поражения артерий почек, нет заболеваний, приводящих к развитию вторичной артериальной гипертонии. И, несмотря на прием больших доз гипотензивных препаратов, АД остается повышенным.
На повышение давления также влияет почечная активация симпатической нервной системы, которая вырабатывает адреналин и норадреналин. Чрезмерное повышение артериального давления является ответом на физический или эмоциональный стресс у людей без гипертонии и в пять раз повышает риск развития высокого кровяного давления в дальнейшей жизни.
В этом случае существует нехирургический метод коррекции АД путем так называемой денервации почечных артерий. Методпредставляет собой введение катетера через прокол в бедренной артерии. Далее в почечную артерию проводится катетер и с помощью радиочастотной энергии создается повреждение нейронной сети окружающих почечных артерий. Процедура занимает около 40 мин, после чего катетер удаляется. Длительность пребывания пациента в стационаре составляет 1 день. В результате происходит снижение артериального давления, которое сохраняется на протяжении последующих лет без ухудшения функции почек или нарушения обмена веществ. Наоборот, отмечается улучшение функции почек и значительное улучшение метаболических параметров, таких как глюкоза крови, инсулин и индекс резистентности к инсулину.
В настоящее время почечную денервацию применяют только у пациентов с резистентной гипертензией. Это не означает, что препараты больше не нужны. Пациентам все равно, скорее всего, придется принимать лекарства от высокого давления, но количество препаратов для поддержания артериального давления на целевом уровне значительно снизится.
Врачи нашей клиники помогут Вам провести необходимое обследование и грамотно назначить медикаментозное лечение и, в случае необходимости, выполнить хирургическую коррекцию артериальной гипертонии – проведение чрескожной баллонной ангиопластики и стентирования артерий почек или проведение радиочастотной абляции.
Гипертония. Гипертензия
Терминология
Вопрос о том, чем отличается гипертония от гипертензии, является одним из наиболее часто задаваемых, и начать, по-видимому, целесообразно именно с терминологии. Мы говорим «хороший тонус», подразумевая бодрость, энергичность и готовность к действию; в противном случае уповаем на «тонизирующие» напитки. Тензором называется «мышца-напрягатель», экстензором — разгибательная мышца. Напряжения в сечении твердого тела описываются уравнениями тензорной алгебры. «Тонус» в переводе с греческого означает напряжение (напр., мышечный гипертонус — неспособность к расслаблению); практически так же переводится латинское «tensio», но с еще более механическим оттенком: подразумеваются напряжения сжатия, давления, растяжения.
Два последних слова в данном контексте являются ключевыми.
И гипертония, и гипертензия — это патологически высокое давление крови, постепенно растягивающее и истончающее сосудистые стенки. В МКБ-10 (Международная классификация болезней) в качестве нозологических единиц употребляются оба термина, причем один из них обычно следует в скобках за другим, напр.: «Гипертензивная болезнь сердца (гипертоническая болезнь сердца) с преимущественным поражением…» и т.д. Возможно, формулировки обретут однозначность в одиннадцатой редакции МКБ, принятие которой ожидается в 2018 году.
В литературе можно встретить различные трактовки терминов «гипертония» и «гипертензия», включая мнение об их абсолютной синонимичности. Однако любой лингвист знает, что абсолютные синонимы в языках (особенно в столь строгом и четком языке, как медицинский) практически не встречаются, т.е. тот или иной семантический оттенок в синонимах присутствует всегда. Поэтому в ряде источников дается иная интерпретация, простая, краткая и логично разделяющая два понятия.
Гипертоническая болезнь — это собственно заболевание, которое характеризуется (как и другие болезни) определенными причинами и факторами риска, закономерностями развития, типичными вариантами клинической картины и исхода. Артериальная гипертензия — это патофизиологический феномен повышенного кровяного давления; кроме того, это совокупность взаимосвязанных симптомов, которыми проявляется гипертоническая болезнь.
Если совсем кратко: гипертония — болезнь, гипертензия — типичный для нее синдром. (Попутно заметим, что один и тот же синдром может сопутствовать разным заболеваниям, аномалиям и состояниям).
Так или иначе, проблема хронически повышенного давления в кровеносных сосудах остается по всему миру настолько острой, что ее внемедицинскими синонимами чаще всего становятся мрачно-поэтические образы вроде «тихий убийца», «молчаливый киллер», «болезнь века», «проклятие цивилизации» и т.п. Безосновательными эти определения не назовешь: гипертонии присуща тенденция к длительному латентному или малосимптомному течению, и первый же клинический манифест, – если это гипертонический криз, инфаркт миокарда, острое нарушение мозгового кровообращения, — может оказаться фатальным.
Как и в отношении других «болезней века», эпидемиологические оценки гипертонии широко варьируют в зависимости от региона, доминирующего диагностического подхода, состава обследованных выборок и многих других факторов. По всей вероятности, клинически значимой гипертонической болезнью страдают от 20 до 50 процентов взрослого населения земного шара. Из них примерно половина об этом не знает. Из оставшейся, осведомленной половины значительная часть пациентов по разным причинам не предпринимает никаких терапевтических либо профилактических мер.
Вместе с тем, в регулярно публикуемых статистических данных о причинах ненасильственной летальности сердечнососудистые заболевания устойчиво занимают первую позицию, причем наибольший вклад в «сердечнососудистую» смертность принадлежит именно артериальной гипертензии (по крайней мере, в России это так).
Медицина не стоит на месте; благодаря интенсивному развитию теории и методологии, технологии, фармакологии, — уровень летальности от артериальной гипертензии в последние 30-40 лет удалось существенно снизить. И все же ситуация остается, мягко говоря, неудовлетворительной.
Городская больница сообщает!
Все органы и ткани организма пронизаны мелкими артериальными сосудами — артериолами. Иногда, по ряду причин эти сосуды начинают сужаться. В этом случае, сердцу, чтобы протолкнуть то же количество крови из артерий в вены, необходимо приложить большее усилие, создать большее давление в артериях. Именно такое повышение давления в артериях и называется артериальной гипертонией (просто гипертония или гипертензия).
Гипертония встречается у 10-20% людей в возрасте 25-45 лет и у 30-40% старше 45 лет.
Причин возникновения гипертонии много, доказано влияние на развитие этого заболевания хронического стресса, неправильного питания, курения, возраста и наследственных факторов. Но это лишь факторы, предрасполагающие развитию заболевания. В большинстве случаев точную причину установить не удаётся и систематическое повышение артериального давления называют первичной гипертонией или гипертонической болезнью. Лечение в этом случае направлено на устранение указанных негативных факторов и назначение медикаментозных препаратов для снижения артериального давления.
Однако, в некоторых случаях гипертония возникает вследствие нарушения кровоснабжения почек – причины, которую можно радикально устранить. Причиной в таких ситуациях чаще всего бывает сужение почечной артерии атеросклеротической бляшкой, либо вследствие врожденного дефекта развития стенок артерии (фибромускулярная дисплазия). Такое заболевание называется вазоренальная (реноваскулярная) гипертония либо почечная гипертония.
Вазоренальная гипертония (гипертензия) и её причины
Если почка, вследствие сужения артерии, получает недостаточно крови, она начинает выделять в кровь вещества, способствующие возникновению артериального спазма и повышению артериального давления. Таким образом, почка обеспечивает себе больший приток крови по суженной артерии. Другими словами, вазоренальная гипертензия — это защитная реакция почки на снижение кровоснабжения. Медикаментозное снижение давления в этом случае может привести к нарушению снабжения почки кровью и ухудшению ее функции, вплоть до почечной недостаточности.
Чаще всего причиной вазоренальной гипертонии является сужение почечной артерии атеросклеротической бляшкой. Кроме того, встречаются случаи врожденного нарушения развития стенки почечных артерий — фибромускулярная дисплазия, которые тоже значительно сужают сосудистый просвет. Нарушение кровоснабжения почки, ведущее к вазоренальной гипертензии, также может быть вызвано опущением почки, аорто-артериитом, аневризмой аорты и почечной артерии, сдавлением извне, однако эти случаи достаточно редки.
Отличие вазоренальной гипертензии от гипертонической болезни
Предположение о вазоренальной причине гипертонии должно возникать при невосприимчивости или плохой восприимчивости к терапии, особенно если гипертония ранее хорошо поддавалась лекарственной коррекции; при внезапном развитии тяжелой гипертензии у пациентов с исходно нормальным артериальным давлением. Должна насторожить также гипертония в молодом возрасте, особенно у молодых женщин, наличие сопутствующих заболеваний почек, изменения в глазной сетчатке.
В случае подозрения на вазоренальную причину гипертензии, необходимо провести дуплексное сканирование (допплерографию) почечных артерий, которая позволяет выявить клинически значимое (более 50%) сужение почечной артерии. Аналогичные результаты получаются при помощи ангиографического обследования (ангиографии) сосудов почек. В сомнительных случаях выполняется лабораторное определение уровня специфических гормонов.
Лечение вазоренальной гипертензии
Лечение вазоренальной гипертонии направлено на устранение сужения почечных артерий. Медикаментозная гипотензивная терапия, в случае сужения почечных артерий, как правило, достаточного эффекта не приносит, более того, может способствовать развитию почечной недостаточности.
1. Хирургическое лечение: удаление атеросклеротической бляшки, поврежденного участка сосуда, либо наложение обходного шунта. Это достаточно сложное и травматичное хирургическое вмешательство. В настоящее время в связи с бурным развитием эндоваскулярной хирургии оно применяется гораздо реже, в основном в случаях невозможности эндоваскулярного лечения.
2. Эндоваскулярное лечение: баллонная дилатация (ангиопластика) либо стентирование почечной артерии.
Процедура эндоваскулярного восстановления просвета почечной артерии
Эндоваскулярный хирург производит пункцию бедренной артерии. В некоторых случаях возможен доступ через артерии руки. Через пункционное отверстие в аорту проводится катетер, выполняется ангиографическое исследование для уточнения расположения почечных артерий и степени их сужения. Катетер подводится к почечной артерии, через него в место сужения устанавливается баллон. Затем баллон раздувается в месте сужения, что вызывает разглаживание суженного участка артерии. После сдутия баллона производится контрольная ангиограмма, которая показывает изменение просвета артерии. При фибромускулярной дисплазии такое вмешательство как правило полностью устраняет сужение. Если же сужение просвета артерии вызвано атеросклеротической бляшкой, контрольная ангиограмма зачастую показывает остаточный стеноз почечной артерии. Это вызвано тем, что бляшка при дилатации физически не удаляется, а равномерно распределяется по стенке артерии, «разглаживается». Поэтому во многих случаях для полного устранения сужения в почечную артерию устанавливается стент — специальное устройство, позволяющее поддерживать стенку артерии изнутри, «армировать» место сужения. Стентирование позволяет полностью восстановить проходимость почечной артерии, не повреждая окружающих тканей. После окончания вмешательства катетер удаляется из артерии, на место пункции накладывается давящая повязка, в случае бедренного доступа пациенту предписывается постельный режим до ближайшего утра.
Вмешательство практически безболезненно, выполняется под местной анестезией, пребывание в клинике может составлять 2-3 дня. После вмешательства на несколько месяцев назначаются препараты, снижающие тромбообразование — для профилактики тромбоза расширенной артерии.
Результаты
После устранения сужения почечной артерии артериальное давление начинает снижаться. Перспективы его стабилизации зависят от длительности существования стеноза. При длительно (годами) существующем сужении устранение его может не дать полной нормализации давления, однако положительный эффект достигается в большинстве случаев.
В первые 1-2 суток после эндоваскулярного вмешательства артериальное давление может быть нестабильным, возможны его колебания. Это происходит в результате изменения условий кровоснабжения, почка «приспосабливается» к перераспределению кровотока.
Побочные эффекты, осложнения, рецидивы
Наиболее частое осложнение любого эндоваскулярного вмешательства — гематома места пункции. Это осложнение не требует дополнительной госпитализации, в подавляющем большинстве случаев лечится консервативно. Осложнения в месте дилятации / стентирования крайне редки. К ним относятся тромбоз почечной артерии, ее разрыв баллоном или стентом, дислокация стента. Как правило, такие осложнения могут быть связаны с недостаточным опытом врача или несовершенным инструментарием. При наличии многолетнего опыта оперирующего специалиста и качественных инструментов риск подобных осложнений может составлять менее 0,5-1%, кроме того, они могут быть устранены эндоваскулярными методами, без открытой операции.
Возможно ли повторное сужение почечной артерии? В случае фибромускулярной дисплазии рецидив маловероятен, при атеросклерозе же повторное сужение артерии с течением времени возможно и может быть связано с развитием новой бляшки либо разрастанием интимы (внутренней оболочки артерии) в месте стента. Если такой рецидив возник, для его устранения чаще бывает достаточно повторной дилятации (повторное стентирование требуется редко). При аорто-артериите повторное сужение почечной артерии связано с воспалительным процессом в аорте. Решением подобной ситуации может стать применение стентов, покрытых тонкой пластиковой оболочкой (графтов). Не устраняя воспаление, такая конструкция не дает патологическому процессу перейти на устье почечной артерии и вновь сузить ее.
И напоследок…
Накопленный в настоящее время опыт применения эндоваскулярной реконструкции почечных артерий позволяет рекомендовать метод всем, перед кем стоит проблема лечения этого заболевания.
Итак, ангиопластика и стентирование гемодинамически значимо суженных почечных артерий помогают бороться с вазоренальной гипертонией. Но, у методики есть и другие положительные моменты. Важно отметить, что своевременное выявление и коррекция стенозирующего поражения почечных артерий значительно повышает эффективность лечения и позволяет избежать осложнений гипертонии. Кроме того, естественное течение стенозирующего поражения почечных артерий (особенно при критических степенях сужения) в отсутствие радикального лечения со временем может привести к полному закрытию (окклюзии) почечной артерии и потере (усыханию) почки. Такая почка перестаёт выполнять свою функцию, что в перспективе приближает пациента к возможному возникновению почечной недостаточности. Таким образом, данное вмешательство выполняет ещё и органосохраняющую функцию.
Для своевременного выявления данного заболевания всем пациентам при подозрении на вазоренальный характер гипертензии, необходимо провести дуплексное сканирование (допплерографию) почечных артерий, по результатам которой определяется тактика дальнейшего лечения.
Вопросы, связанные с проведением ангиографических и рентгенэндоваскулярных вмешательств в ООО «Медсервис», вы можете задать:
Тел., эл. почта
Иванов Андрей Геннадьевич (заведующий отделением рентгенохирургических методов диагностики и лечения, врач высшей категории по специальности “рентгенэндоваскулярная диагностика и лечение”)