Синдром слабости синусового узла
(СССУ) — группа нарушений ритма и проводимости сердца, характеризующихся снижением частоты электрических сигналов, исходящих из синусового узла.
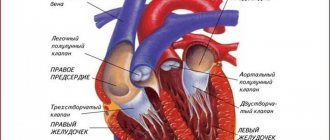
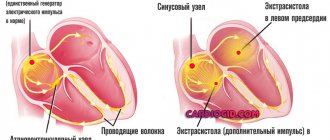
Синусовый (сино-атриальный) узел является источником электрических возбуждений и водителем ритма сердца первого порядка. Он локализуется в стенке правого предсердия и продуцирует импульсы частотой 60—80 в минуту. СА-узел подчиняется влияниям ВНС (вегетативной нервной системы) и гормональных систем, это проявляется изменениям ритма адекватно потребностям организма во время физической, психоэмоциональной активности, состоянии сна или бодрствования.
При синдроме слабости синусового узла происходит утрата СА-узлом лидирующей позиции в генерации сердечного ритма.
Классификация СССУ
- По этиологии
дисфункции СУ делят на первичные и вторичные, возникающие на фоне другой патологии. - По течению:
острая, сопровождающаяся нарушением гемодинамики, выраженной симптоматикой; пароксизмальная (приступообразная) и хроническая форма. Среди хронических выделяют латентную форму, при которой симптомы и ЭКГ-признаки отсутствуют, а диагноз устанавливается только после ЭФИ (электрофизиологического исследования); компенсированную бради- и тахибради-форму с вариантами декомпенсации; постоянную бради-форму фибрилляции предсердий на фоне синдрома слабости синусового узла. - По наличию клинических проявлений
дисфункция СУ бывает бессимптомной и симптомной. Проявлениями последней могут быть ОСН (острая сердечная недостаточность), гипотония, стенокардия, синкопальные состояния (обмороки), транзиторная ишемическая атака как следствие нарушения мозгового кровоснабжения.
Причины синдрома вегетативной дистонии
Синдром вегетативной дистонии классифицируют как следствие разнообразных патологий центральной и периферической нервной системы. СВД не является самостоятельным заболеванием и редко приходит в одночасье. Причины синдрома вегетативной дистонии следующие:
- Проблемы дома, в школе, которые приводят к систематическим постоянным стрессам;
- Поражение головного мозга вследствие проблем протекания беременности;
- Гормональная перестройка в подростковом возрасте (переходный возраст);
- Наследственность, выраженная плохой переносимостью труда, высокой метеотропностью и так далее;
- Заболевания эндокринной системы (сахарный диабет и так далее);
- Бронхиальная астма, язва желудка, гипертония и другие соматические патологии;
- Пассивный образ жизни;
- Систематические заболевания нервной системы;
- Кариозные зубы, гайморит, отит и другие постоянные очаги инфицирования;
- Умственная и физическая перегрузка;
- Постоянные заболевания аутоиммунного типа.
Формы заболевания СССУ
- Синусовая брадикардия
— ритм с частотой до 60 сокращений в минуту. Считается нормой для физически тренированных лиц, спортсменов, а также молодых людей с превалированием вагусных влияний на сердце. Кроме того, во время сна происходит физиологическое урежение ЧСС на 30%. В иных случаях брадикардия сопровождает различные заболевания.Умеренная брадикардия может не нарушать кровообращение, однако ритм с частотой менее 40 ударов в минуту приводит к недостаточному кровоснабжению и ишемизации (дефициту кислорода) органов и тканей, нарушая этим их функцию.
Вне зависимости от причины, основа брадикардии — это нарушение способности синусного узла генерировать электрические импульсы с минутной частотой больше 60 либо некорректное их распространение по проводящей системе.
- Синоатриальная блокада.
При данном виде синусной дисфункции происходит торможение вплоть до полной остановки передачи электрической волны от водителя ритма к предсердиям. При этом наблюдается увеличение паузы между сокращениями предсердий, их временная асистолия и как следствие отсутствие своевременного сокращения желудочков, что сказывается на гемодинамике.
Механизм развития блокады бывает связан как блокированием движения импульса от источника, так и с отсутствием формирования возбуждения в самом узле.
- Остановка СУ.
Синус-арест грозит внезапной остановки сердечной деятельности. Однако чаще роль источника импульсов берет на себя водитель ритма II порядка (АВ-узел), генерирующий сигналы частотой 40-60 в минуту или III порядка (пучок Гиса, волокна Пуркинье) при АВ-блокаде, частота =15-40 в мин.
Профилактика синдрома
Исходя из вышесказанного, гораздо проще предупредить заболевание, чем лечить его.
Наилучшей профилактикой развития СССУ будет укрепление сердечной мышцы, а так же ограничение тех веществ, которые оказывают влияние на работу сердца:
- отказ от табака и алкоголя;
- ограничение крепкого чая и кофе;
- сбалансированное питание, в которое включены продукты, благотворно влияющие на сердечную деятельность – мёд, кабачки, орехи;
- регулярные занятия спортом и физическая активность. К этому относятся прогулки на свежем воздухе, зарядка и плавание;
- исключение стрессовых ситуаций или приём успокоительных средств — настой валерианы, пустырника;
- отказ от бесконтрольного приёма лекарственных препаратов. Как уже говорилось выше — они могут оказывать влияние на сердечный ритм;
- соблюдение техники безопасности. Например, клещи могут быть переносчиками болезни Лайма, которая оказывает влияние и на синусовый узел. Так что, необходимо быть очень внимательными при нахождении в лесу и парках летом.
При всей своей несерьёзности, СССУ является очень серьёзным заболеванием. Не стоит пренебрегать своим самочувствием и лучше обратиться к врачу, если описанные выше симптомы проявляются чаще одного-двух раз в год.
Симптомы СССУ
Клинически выраженное нарушение функции синусового узла происходит когда остается менее 1/10 работающих клеток-водителей ритма.
Клиническую картину СССУ формируют 2 основные группы симптомов: кардиальные
(сердечные) и
церебральные
(мозговые).
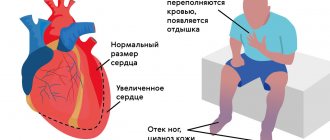
Больные жалуются на ощущение замедленного, нерегулярного пульса, замирания сердца, в случае выраженной брадикардии боли в проекции сердца, за грудиной давящего, сжимающего характера вследствие снижения кровотока по коронарным артериям. Может присоединяться аритмия (пароксизмальная тахикардия, суправентрикулярная и вентрикулярная экстрасистолия, фибрилляция, трепетание предсердий — это ощущается перебоями в работе сердца, сердцебиением, «кувырканием» сердца. При неблагоприятном течении развивается фибрилляция желудочков, часто являющаяся причиной внезапной сердечной смерти.
Мозговая (церебральная) симптоматика
на начальных стадиях СССУ представлена неспецифическими признаками: общая слабость, утомляемость, раздражительность, эмоциональная неустойчивость, снижение памяти и внимания.
По мере развития синдрома слабости синусового узла появляется сонливость, предобморочные состояния, кратковременные потери сознания (приступы Морганьи-Адамса-Стокса), связанные с резким ухудшением кровоснабжения головного мозга. Как правило такие обмороки проходят самостоятельно.
Прогрессируют и головокружение, шум в ушах, слабость, страдает эмоциональная сфера, значительно снижается работоспособность, память, нарушается сон.
Естественно, что при СССУ ухудшается кровоснабжение не только сердца и головного мозга — страдают и другие органы. Нарушается функция почек, больной замечает уменьшение количества мочи; нарушается пищеварительная функция; снижается тонус и сила скелетных мышц.
Диагностика и лечение синдрома слабости синусового узла
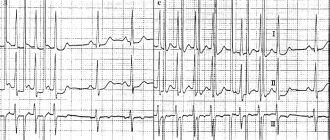
1. Упорная выраженная синусовая брадикардия. 2. Определяемая при суточном мониторировании ЭКГ минимальная ЧСС в течение суток < 40 уд./мин., а ее рост во время физической нагрузки не превышает 90 уд./мин. 3. Брадисистолическая форма мерцательной аритмии. 4. Миграция предсердного водителя ритма. 5. Остановка синусового узла и замена его другими эктопическими ритмами. 6. Синоаурикулярная блокада. 7. Паузы >2,5 с, возникающие вследствие остановки синусового узла, СА–блокады либо редких замещающих ритмов. 8.Синдром тахи–бради, чередование периодов тахикардии и брадикардии. 9. Редко – приступы желудочковой тахикардии и/или мерцания желудочков. 10. Медленное и нестойкое восстановление функции синусового узла после экстрасистол, пароксизмов тахикардии и фибрилляции, а также в момент прекращения стимуляции при электрофизиологическом исследовании сердца (посттахикардиальная пауза, не превышающая в норме 1,5 с, при СССУ может достигать 4–5 с). 11. Неадекватное урежение ритма при использовании даже небольших доз β–блокаторов. Сохранение брадикардии при введении атропина и проведении пробы с физической нагрузкой. Историческая справка Впервые СА–блокада была описана J. Mackenzie в 1902 г. во время эпидемии инфлуэнцы. В 1909 г. Е. Laslet наблюдал приступ Морганьи – Адамса – Стокса (MAC) у женщины 40 лет, у которой паузы в сокращениях сердца достигали 2–5 с; предсердия останавливались вместе с желудочками, что, как подчеркивал автор, отличало это явление от полной атриовентрикулярной (АВ) блокады. D. Short (1954) обратил внимание на чередование у некоторых больных синусовой брадикардии с мерцанием предсердий (МП). Он назвал это «синдромом альтернирования брадикардии и тахикардии» (синдром Шорта). Изучению синусовых дисфункций способствовали клинические исследования В. Lown (1967), отметившего неустойчивое восстановление автоматизма СА–узла у ряда больных, подвергшихся процедуре электрической дефибрилляции. В. Lown определил это состояние как sick sinus syndrome (SSS) – синдром слабости синусового узла (СССУ). Через год М. Ferrer (1968) распространила данный термин на группу брадиаритмий, вызываемых ослаблением функций СА–узла и сопровождающихся соответствующей клинической симптоматикой. Анатомия синусового узла Синусовый узел (синоаурикулярный узел, узел Киса–Флака, водитель ритма первого порядка) представляет собой пучок специфической сердечно–мышечной ткани, длина которого достигает 10–20 мм и ширина – 3–5 мм. Он расположен субэпикардиально в стенке правого предсердия между устьями полых вен. Существуют два вида клеток синусового узла – водителя ритма (Р–клетки) и проводниковые (Т–клетки). Р–клетки (пейсмейкерные) генерируют электрические импульсы, а Т–клетки выполняют преимущественно проводниковую функцию. Синусовый узел является нормальным водителем ритма сердца – водитель ритма первого порядка, он генерирует 60–90 импульсов в мин., а зафиксированный на ЭКГ сердечный ритм называется синусовым. Кровоснабжение синусового узла осуществляется СА–артерией, в 60% случаев эта артерия отходит от правой коронарной артерии, а в 40% – от левой. Иннервация синусового узла осуществляется симпатической и парасимпатической нервной системой. Распространенность СССУ Распространенность дисфункции синусового узла в общей популяции неизвестна. Согласно имеющейся неполной информации, у кардиологических больных она составляет приблизительно 3:5000. Признаки заболевания синусового узла отмечаются у 6,3–24% больных, в связи с чем этим больным производилась имплантация водителя ритма. Считается, что нарушения функции синусового узла одинаково часто встречаются у мужчин и женщин. С возрастом частота возникновения СССУ увеличивается. Этиология СССУ К случаям первичного СССУ относится дисфункция, вызванная органическими поражениями СА–зоны при: а) кардиальной патологии – ИБС, гипертонической болезни, кардиомиопатии, пороках сердца, миокардитах, хирургических операциях и трансплантации сердца; б) идиопатических дегенеративных и инфильтративных заболеваниях; в) гипотиреозе, дистрофии костно–мышечного аппарата, старческом амилоидозе, саркоидозе, склеродермическом сердце, злокачественных опухолях сердца, в стадии третичного сифилиса и др. Ишемия, вызванная стенозом артерии, питающей синусовый узел и СА–зону, воспаление и инфильтрация, кровоизлияние, дистрофия, локальный некроз, интерстициальный фиброз и склероз вызывают развитие на месте функциональных клеток синусно–предсердного узла соединительной ткани. Вторичный СССУ обусловлен внешними (экзогенными) факторами, воздействующими на синусный узел. К экзогенным факторам относят гиперкалиемию, гиперкальциемию, лечение лекарственными препаратами, снижающими автоматизм синусового узла (β–блокаторы, соталол, амиодарон, верапамил, дилтиазем, прокаинамид, сердечные гликозиды, допегит, резерпин и др.). Особо среди внешних факторов выделяют вегетативную дисфункцию синусового узла (ВДСУ). ВДСУ часто наблюдается в связи с гиперактивацией блуждающего нерва (рефлекторной или длительной), вызывающей урежение синусового ритма и удлинение рефрактерности синусового узла. Тонус блуждающего нерва может повышаться при различных физиологических процессах: во время сна, при мочеиспускании, дефекации, кашле, глотании, тошноте и рвоте, при проведении пробы Вальсальвы. Патологическая активация блуждающего нерва может быть связана с заболеваниями глотки, мочеполового и пищеварительного трактов, имеющих обильную иннервацию, а также при гипотермии, гиперкалиемии, сепсисе, повышении внутричерепного давления. ВДСУ чаще наблюдается у подростков и молодых людей в связи со значительной невротизацией. Стойкий синусовый брадикардический ритм также может отмечаться у тренированных спортсменов в связи с выраженным преобладанием вагусного тонуса, однако такая брадикардия не является признаком СССУ, т.к. нарастание частоты сердечных сокращений происходит адекватно нагрузке. Вместе с тем, у спортсменов может развиваться истинный СССУ в сочетании с другими нарушениями ритма, обусловленными дистрофией миокарда. Классификация СССУ Единой классификации СССУ не существует. В зависимости от характера поражения выделяют истинный (органический), регуляторный (вагусный), лекарственный (токсический) и идиопатический СССУ. По особенностям клинического проявления выделяют следующие формы СССУ и варианты их течения: 1. Латентная форма – отсутствие клинических и ЭКГ–проявлений; дисфункция синусового узла определяется при электрофизиологическом исследовании. Ограничений трудоспособности нет; имплантация электрокардиостимулятора (ЭКС) не показана. 2. Компенсированная форма: клинические изменения отсутствуют, есть изменения на ЭКГ: а) брадисистолический вариант – слабо выраженные клинические проявления, жалобы на головокружение и слабость. Может быть профессиональное ограничение трудоспособности; имплантация ЭКС не показана; б) бради/тахисистолический вариант – к симптомам брадисистолического варианта добавляются пароксизмальные тахиаритмии. Имплантация ЭКС показана в случаях декомпенсации СССУ под влиянием противоаритмической терапии. 3. Декомпенсированная форма: есть клинические и ЭКГ–проявления заболевания. а) брадисистолический вариант – определяется стойко выраженная синусовая брадикардия, она проявляется нарушением церебрального кровотока (головокружением, обморочными состояниями, преходящими парезами), сердечной недостаточностью, вызванной брадиаритмией. Значительное ограничение трудоспособности; показаниями к имплантации служат асистолия и время восстановления функции синусового узла (ВВФСУ) более 3 с; б) бради/тахисистолический вариант (синдром Шорта) – к симптомам брадисистолического варианта декомпенсированной формы добавляются пароксизмальные тахиаритмии (суправентрикулярная тахикардия, мерцание и трепетание предсердий). Пациенты полностью нетрудоспособны; показания к имплантации ЭКС те же, что и при брадисистолическом варианте. 4. Постоянная брадисистолическая форма мерцательной аритмии (на фоне ранее диагностированного СССУ): а) тахисистолический вариант – ограничение трудоспособности; показаний к имплантации ЭКС нет; б) брадисистолический вариант – ограничение трудоспособности; показаниями к имплантации ЭКС служат церебральная симптоматика и сердечная недостаточность. Развитию брадисистолической формы мерцательной аритмии может предшествовать любая из форм дисфункции синусового узла (табл. 1). В зависимости от регистрации признаков СССУ при холтеровском ЭКГ–мониторировании выделяют латентное (признаки СССУ не выявляются), интермиттирующее (признаки СССУ выявляются при снижении симпатического и возрастании парасимпатического тонуса, например, в ночные часы) и манифестирующее течение (признаки СССУ выявляются при каждом суточном ЭКГ–мониторировании). СССУ может протекать остро и хронически, с рецидивами. Острое течение СССУ часто наблюдается при инфаркте миокарда. Рецидивирующее течение СССУ может быть стабильным или медленно прогрессирующим. По этиологическим факторам различаются первичная и вторичная формы СССУ: первичная вызывается органическими поражениями синусно–предсердной зоны, вторичная – нарушением ее вегетативной регуляции. Клинические проявления СССУ Клиническая манифестация СССУ может быть различной. На ранних стадиях течение заболевания может быть бессимптомным даже при наличии пауз более 4 с. При прогрессировании заболевания пациенты отмечают симптомы, связанные с брадикардией. К наиболее частым жалобам относят ощущение головокружения и резкой слабости, вплоть до обморочных состояний (синдром МАС), загрудинную боль, обусловленную гипоперфузией миокарда, и одышку, вызванную ограничением хронотропного резерва. В ряде случаев развивается хроническая сердечная недостаточность. Обмороки кардиальной природы (синдром МАС) характеризуются отсутствием ауры, судорог (за исключением случаев затяжной асистолии). Пациенты с маловыраженной симптоматикой могут жаловаться на чувство усталости, раздражительность, эмоциональную лабильность и забывчивость. У больных пожилого возраста может отмечаться снижение памяти и интеллекта. По мере прогрессирования заболевания и дальнейшего нарушения кровообращения церебральная симптоматика становится более выраженной. Возможны похолодание и побледнение кожных покровов с резким падением АД, холодный пот. Обмороки могут провоцироваться кашлем, резким поворотом головы, ношением тесного воротничка. Заканчиваются обмороки самостоятельно, но при затяжном характере могут потребовать проведения реанимационных мероприятий. Прогрессирование брадикардии может сопровождаться явлениями дисциркуляторной энцефалопатии (появление или усиление головокружений, мгновенные провалы в памяти, парезы, «проглатывание» слов, раздражительность, бессонница, снижение памяти). Появление выскальзывающих ритмов может ощущаться как сердцебиение и перебои в работе сердца. Ввиду гипоперфузии внутренних органов могут развиться олигурия, острые язвы желудочно–кишечного тракта, усилиться симптомы перемежающейся хромоты, мышечной слабости. ЭКГ–диагностика СССУ При дисфункциях СА–узла электрокардиографические признаки синусовых дисфункций могут быть зарегистрированы задолго до возникновения клинических симптомов. 1. Синусовая брадикардия – замедление синусового ритма с ЧСС меньше 60 в 1 мин. вследствие пониженного автоматизма синусового узла. При СССУ синусовая брадикардия носит упорный, длительный характер, рефрактерный к физической нагрузке и введению атропина (рис. 1). 2. Брадисистолическая форма мерцательной аритмии (МА, мерцание предсердий, фибрилляция предсердий, абсолютная аритмия, atrial fibrillation, vorhofflimmern, arrhythmia perpetua, delirium cordis, arrhythmia completa) – хаотичные, быстрые и неправильные не координированные между собой фибрилляции отдельных волокон предсердной мышцы в результате эктопических предсердных импульсов с частотой от 350 до 750 в мин., вызывающие полный беспорядок желудочковых сокращений. При брадисистолической форме МА число сокращений желудочков составляет менее 60 в мин. (рис. 2). 3. Миграция водителя ритма по предсердиям (блуждающий ритм, скользящий ритм, мигрирующий ритм, миграция водителя сердечного ритма, wandering pacemaker). Различают несколько вариантов блуждающего (странствующего) ритма: а) блуждающий ритм в синусовом узле. Зубец Р имеет синусовое происхождение (положительный в отведениях II, III, AVF), но его форма изменяется при различных сердечных сокращениях. Интервал PR остается относительно постоянным. Всегда налицо выраженная синусовая аритмия; б) блуждающий ритм в предсердиях. Зубец Р положительный в отведениях II, III, AVF, форма и размер его изменяются при различных сердечных сокращениях. Наряду с этим изменяется продолжительность интервала PR; в) блуждающий ритм между синусовым и АВ–узлами. Это наиболее частый вариант блуждающего ритма. При нем сердце сокращается под влиянием импульсов, периодически меняющих свое место, постепенно перемещаясь от синусового узла, по предсердной мускулатуре до АВ–соединения, и снова возвращаются в синусовый узел. ЭКГ–критерии миграции водителя ритма по предсердиям – это три и более различных зубца Р на серии сердечных циклов, изменение продолжительности интервала PR. Комплекс QRS не изменяется (рис. 3 и 4). 4. Пассивные эктопические ритмы. Пониженная активность синусового узла или полная блокада синусовых импульсов вследствие функционального или органического повреждения синусового узла вызывают включение в действие автоматических центров II порядка (клетки водителей ритма предсердий, АВ–соединение), III порядка (система Гиса) и IV порядка (волокна Пуркинье, мускулатура желудочков). Автоматические центры II порядка вызывают неизмененные желудочковые комплексы (наджелудочковый тип), тогда как центры III и IV порядка генерируют расширенные и деформированные желудочковые комплексы (желудочкового, идиовентрикулярного типа). Замещающий характер имеют следующие нарушения ритма: предсердные, узловые, миграция водителя ритма по предсердиям, желудочковые (идиовентрикулярный ритм), выскакивающие сокращения. 4.1. Предсердный ритм (медленный предсердный ритм) – очень медленный эктопический ритм с очагами генерирования импульсов в предсердиях (табл. 2): а) правопредсердный эктопический ритм – ритм эктопического очага, расположенного в правом предсердии. На ЭКГ регистрируется отрицательный зубец P’ в отведениях V1–V6, II, III, aVF. Интервал P–Q обычной продолжительности, комплекс QRST не изменен; б) ритм коронарного синуса (ритм венечной пазухи) – импульсы для возбуждения сердца исходят из клеток, расположенных в нижней части правого предсердия, и коронарной синусной вены. Импульс распространяется по предсердиям ретроградно снизу вверх. Это приводит к регистрации отрицательных зубцов P’ во II, III, aVF отведениях. Зубец Р’ aVR положительный. В отведениях V1–V6 зубец Р’ положительный либо двухфазный. Интервал PQ укорочен и обычно составляет меньше 0,12 с. Комплекс QRST не изменен. Ритм коронарного синуса может отличаться от правопредсердного эктопического ритма только укорочением интервала PQ; в) левопредсердный эктопический ритм – импульсы для возбуждения сердца исходят из левого предсердия. При этом на ЭКГ регистрируется отрицательный зубец P’ во II, III, aVF, V3–V6 отведениях. Возможно также появление отрицательных зубцов P’ в I, aVL; зубец P’ в aVR положительный. Характерным признаком левопредсердного ритма является зубец Р’ в отведении V1 с начальной округлой куполообразной частью, за которой следует заостренный пик – «щит и меч» («купол и шпиль», «лук и стрела»). Зубец P’ предшествует комплексу QRS с нормальным интервалом PR=0,12–0,2 с. Частота предсердного ритма – 60–100 в мин., редко – ниже 60 (45–59) в мин. или выше 100 (101–120) в мин. Ритм правильный, комплекс QRS не изменен (рис. 5); г) нижнепредсердный эктопический ритм – ритм эктопического очага, расположенного в нижних отделах правого либо левого предсердия. Это приводит к регистрации отрицательных зубцов P’ во II, III, aVF отведениях и положительного зубца Р’ в aVR. Интервал PQ укорочен (рис. 6). 4.2. Узловой ритм (АВ–ритм, замещающий АВ узловой ритм) – сердечный ритм под действием импульсов из АВ–соединения с частотой 40–60 в мин. Различают два основных типа АВ–ритма: а) узловой ритм с одновременным возбуждением предсердий и желудочков (узловой ритм без зубца P’, узловой ритм с АВ–диссоциацией без зубца P’): на ЭКГ регистрируется неизмененный либо незначительно деформированный комплекс QRST, зубец Р отсутствует (рис. 7); б) узловой ритм с разновременным возбуждением желудочков, а затем предсердий (узловой ритм с ретроградным зубцом Р’, изолированная форма АВ–ритма): на ЭКГ регистрируется неизмененный комплекс QRST, за которым следует отрицательный зубец P (рис. 8). 4.3. Идиовентрикулярный (желудочковый) ритм (собственный желудочковый ритм, желудочковый автоматизм, внутрижелудочковый ритм) – импульсы сокращения желудочков возникают в самих желудочках. ЭКГ–критерии: уширенный и деформированный комплекс QRS (больше 0,12 с), ритм с ЧСС меньше 40 (20–30) в мин. Терминальный идиовентрикулярный ритм очень медленный и неустойчивый. Ритм чаще правильный, но может быть неправильным при наличии нескольких эктопических очагов в желудочках или одного очага с различной степенью образования импульсов или блокады на выходе («exit block»). Если присутствует предсердный ритм (синусовый ритм, мерцание/трепетание предсердий, эктопический предсердный ритм), то он не зависит от желудочкового ритма (АВ–диссоциация) (рис. 9). 5. Синоаурикулярная блокада (блокада выхода из СА–узла, dissociatio sino–atriale, SA–block) – нарушение образования и/или проведения импульса от синусового узла к предсердиям. СА–блокада встречается у 0,16–2,4% людей, преимущественно у лиц старше 50–60 лет, чаще у женщин, чем у мужчин. 5.1. Синоаурикулярная блокада I степени проявляется замедленным образованием импульсов в синусовом узле или замедленным проведением их к предсердиям. Обычная ЭКГ неинформативна, диагностируется при помощи электрической стимуляции предсердий или записи потенциалов синусового узла и на основании изменения времени проведения в синоаурикулярном узле. 5.2. Синоаурикулярная блокада II степени проявляется частичным проведением импульсов из синусового узла, что приводит к выпадению сокращений предсердий и желудочков. Различают два типа синоаурикулярной блокады II степени: Синоаурикулярная блокада II степени I типа (с периодикой Самойлова–Венкебаха): а) прогрессирующее укорочение интервалов РР (периодика Самойлова–Венкебаха), за которым следует длительная пауза РР; б) наибольшее расстояние РР – во время паузы в момент выпадения сокращения сердца; в) это расстояние не равно двум нормальным интервалам РР и меньше их по продолжительности; г) первый после паузы интервал РР более продолжителен, чем последний интервал РР перед паузой (рис. 10). Синоаурикулярная блокада II степени II типа: а) асистолия – отсутствие электрической активности сердца (зубец Р и комплекс QRST отсутствуют), выпадает сокращение предсердий и желудочков; б) пауза (асистолия) кратна одному нормальному интервалу RR (PP) или равна двум нормальным периодам RR (PP) основного ритма (рис. 11). Далекозашедшая синоаурикулярная блокада II степени II типа. По аналогии с АВ–блокадой затянувшуюся СА–блокаду 4:1, 5:1 и т.д. следует называть далекозашедшей СА–блокадой II степени типа II. В части случаев пауза (изоэлектрическая линия) прерывается выскальзывающими комплексами (ритмами) из предсердных центров автоматизма или, что бывает чаще, из области АВ–соединения. Иногда запаздывающие синусовые импульсы встречаются (совпадают) с АВ выскальзывающими импульсами. На ЭКГ редкие зубцы Р располагаются в непосредственной близости к выскальзывающим комплексам QRS. Эти зубцы Р не проведены к желудочкам. Формирующаяся АВ–диссоциация может быть полной и неполной с захватами желудочков. Один из вариантов неполной АВ–диссоциации, когда за каждым выскальзывающим комплексом следует захват желудочков синусовым импульсом, получил название escape–capture–bigemini (бигеминия типа «выскальзывание – захват»). 5.3.Синоаурикулярная блокада III степени (полная синоаурикулярная блокада) характеризуется отсутствием возбуждения предсердий и желудочков из синусового узла. Возникает асистолия и продолжается до тех пор, пока не начинает действовать автоматических центр II, III или IV порядка (рис.12). 6. Остановка синусового узла (отказ синусового узла, sinus arrest, sinus pause, sinus–inertio) – периодическая потеря синусовым узлом способности вырабатывать импульсы. Это приводит к выпадению возбуждения и сокращения предсердий и желудочков. На ЭКГ наблюдается длительная пауза, во время которой не регистрируются зубцы P, QRST и записывается изолиния. Пауза при остановке синусового узла не кратна одному интервалу RR (PP) (рис. 13). 7. Остановка предсердий (асистолия предсердий, atrial standstill, парциальная асистолия) – отсутствие возбуждения предсердий, которое наблюдается в течение одного или (чаще) большего числа сердечных циклов. Предсердная асистолия может сочетаться с асистолией желудочков, в таких случаях возникает полная асистолия сердца. Однако во время предсердной асистолии обычно начинают функционировать водители ритма II, III, IV порядка, которые вызывают возбуждение желудочков (рис. 14). Выделяют три основных варианта остановки предсердий: а) остановка предсердий вместе с отказом (остановкой) СА–узла: зубцы Р отсутствуют, как и электрограммы СА–узла; регистрируется медленный замещающий ритм из АВ–соединения или из идиовентрикулярных центров. С подобным явлением можно встретиться при тяжелой хинидиновой и дигиталисной интоксикации (рис. 14); б) отсутствие электрической и механической активности (остановка) предсердий при сохранении автоматизма СА–узла, продолжающего контролировать возбуждение АВ– узла и желудочков. Такая картина наблюдается при выраженной гиперкалиемии (>9–10 мм/л), когда появляется правильный ритм с уширенными комплексами QRS без зубцов Р. Этот феномен получил название синовентрикулярного проведения; в) сохранение автоматизма СА–узла и электрической активности предсердий (зубцы Р) при отсутствии их сокращений. Синдром электромеханической диссоциации (разобщения) в предсердиях можно иногда наблюдать у больных с расширенными предсердиями после их электрической дефибрилляции. Постоянная остановка, или паралич, предсердий – редкое явление. В литературе есть сообщения о параличе предсердий при амилоидозе сердца, распространенном предсердном фиброзе, фиброэластозе, инфильтрации жиром, вакуольной дегенерации, нейромышечных дистрофиях, в терминальном периоде заболеваний сердца. 8. Синдром брадикардии/тахикардии (синдром тахи/бради). При этом варианте происходит чередование редкого синусового или замещающего наджелудочкового ритма с приступами тахисистолии (рис. 15). Клиническая оценка функции синусового узла СССУ следует рассматривать как вероятный диагноз у больных с симптоматикой, описанной нами выше. Наиболее сложные электрофизиологические исследования должны проводиться лишь в том случае, когда диагноз дисфункции синусового узла вызывает определенные сомнения. Проба Вальсальвы. Простейшие вагусные пробы с задержкой дыхания на глубоком вдохе (в том числе и проба Вальсальвы), проводимые изолированно или в сочетании с натуживанием, иногда позволяют выявить синусовые паузы, превышающие 2,5–3,0 с, которые необходимо дифференцировать с паузами, обусловленными нарушениями АВ–проведения. Выявление таких пауз указывает на повышенную чувствительность синусового узла к вагусным влияниям, что может встречаться как при ВДСУ, так и при СССУ. Если такие паузы сопровождаются клинической симптоматикой, требуется проведение углубленного обследования пациента с целью определения тактики лечения. Массаж каротидного синуса. Каротидный синус представляет собой небольшое образование вегетативной нервной системы, расположенное в начале внутренней сонной артерии над местом разветвления общей сонной артерии. Рецепторы каротидного синуса связаны с блуждающим нервом. Рефлекс каротидного синуса в физиологических условиях вызывает брадикардию и гипотонию вследствие раздражения блуждающего нерва и сосудистого регуляторного центра в продолговатом мозге. При сверхчувствительном (гиперчувствительном) каротидном синусе надавливание на него может вызывать синусовые паузы, превышающие 2,5–3,0 с, сопровождающиеся кратковременным расстройством сознания. Таким больным до массажа каротидных зон показана оценка состояния кровотока по сонным и вертебральным артериям, т.к. проведение массажа артерий с выраженными атеросклеротическими изменениями может привести к печальным последствиям (резкой брадикардии вплоть до потери сознания и асистолии!). Важно подчеркнуть, что синдром каротидного синуса может, с одной стороны, развиваться на фоне нормальной функции синусового узла, а с другой, – не исключает наличия СССУ. Тилт–тест. Тилт–тест (пассивная ортостатическая проба) рассматривается сегодня как «золотой стандарт» в обследовании пациентов с синкопальными состояниями неизвестной этиологии. Нагрузочное тестирование (велоэргометрия, тредмил–тест). Нагрузочное тестирование позволяет оценить способность синусового узла учащать ритм в соответствии с внутренним физиологическим хронотропным стимулом. Холтеровское мониторирование. Амбулаторное мониторирование с помощью аппарата Холтера, если оно осуществляется во время нормальной дневной активности, по–видимому, является более ценным физиологическим методом оценки функции синусового узла, чем нагрузочное тестирование. Чередующееся появление брадиаритмий и тахиаритмий у больных с СССУ часто не обнаруживается на обычной электрокардиограмме в покое. Изучение функции синусового узла методом ЧПЭС. Показателем автоматической активности синусового узла является продолжительность синусовой паузы от момента прекращения стимуляции (последней артефакт электростимула) до начала первого самостоятельного зубца Р. Этот период времени называется временем восстановления функции синусового узла (ВВФСУ). В норме длительность этого периода не превышает 1500–1600 мс. Кроме ВВФСУ рассчитывается еще один показатель – корригированное время восстановления функции синусового узла (КВВФСУ), которое учитывает длительность показателя ВВФСУ по отношению к исходной частоте синусового ритма. Лечение СССУ В начале терапии СССУ отменяют все препараты, которые могут способствовать нарушению проводимости. При наличии синдрома тахи–бради тактика может быть более гибкой: при сочетании умеренной синусовой брадикардии, которая еще не является показанием к установке постоянного электрокардиостимулятора, и частых брадизависимых пароксизмов мерцательной аритмии в некоторых случаях возможно пробное назначение аллапинина в небольшой дозе (по 1/2 таб. 3–4 р./сут.) с последующим обязательным контролем при холтеровском мониторировании. Однако со временем прогрессирование нарушений проводимости может потребовать отмены препаратов с последующей установкой электрокардиостимулятора. При сохранении брадикардии допустимо одновременное применение беллоида по 1 таб. 4 р./сут. или теопека 0,3 г по 1/4 таб. 2–3 р./сут. Необходимо исключение гиперкалиемии или гипотиреоза, при котором больной может быть ошибочно направлен на установку постоянного ЭКС. При подозрении на СССУ следует воздерживаться от назначения подавляющих синусовый узел препаратов до проведения холтеровского мониторирования и специальных тестов. Назначение β–блокаторов, антагонистов кальция (верапамил, дилтиазем), соталола, амиодарона, сердечных гликозидов нецелесообразно. В случаях острого развития СССУ проводится прежде всего этиотропное лечение. При подозрении на его воспалительный генез показано введение преднизолона 90–120 мг в/в или 20–30 мг/сут. внутрь. При остром инфаркте миокарда назначаются антиишемические препараты (нитраты), дезагреганты (ацетилсалициловая кислота, клопидогрел), антикоагулянты (гепарин, низкомолекулярные гепарины), цитопротекторы (триметазидин). Экстренную терапию собственно СССУ проводят в зависимости от его тяжести. В случаях асистолии, приступов МАС необходимы реанимационные мероприятия. Выраженная синусовая брадикардия, ухудшающая гемодинамику и/или провоцирующая тахиаритмии, требует назначения атропина 0,5–1,0 мл 0,1% раствора п/к до 4–6 р./сут., инфузии дофамина, добутамина или эуфиллина под контролем кардиомонитора. С профилактической целью может быть установлен временный эндокардиальный стимулятор. Абсолютные показания к имплантации электрокардиостимулятора: 1. Приступы МАС в анамнезе (хотя бы однократно). 2. Выраженная брадикардия (менее 40 в мин.) и/или паузы более 3 с. 3. ВВФСУ более 3500 мс, КВВФСУ – более 2300 мс. 4. Наличие обусловленных брадикардией головокружений, пресинкопальных состояний, коронарной недостаточности, застойной сердечной недостаточности, высокая систолическая артериальная гипертензия – независимо от ЧСС. 5. СССУ с нарушениями ритма, требующими назначения антиаритмических препаратов, которое в условиях нарушенной проводимости невозможно. В настоящее время именно больные с СССУ составляют подавляющее большинство пациентов с постоянными электрокардиостимуляторами. Следует отметить, что этот метод, улучшая качество жизни, подчас значительно, обычно не позволяет увеличить ее продолжительность, которая определяется характером и выраженностью сопутствующего органического заболевания сердца, главным образом дисфункции миокарда. При выборе метода электрокардиостимуляции следует стремиться к обеспечению не только адекватной частоты ритма желудочков, но и сохранению систолы предсердий.
Литература 1. Аритмии сердца./Под ред. В. Дж. Мандела. – М.: Медицина, 1996. с. 512. 2. Бокарев И.Н., Попова Л.В., Фомченкова О.И. Синдром аритмии. – М.: Практическая медицина, 2007. – С. 208. 3. Болезни сердца: Руководство для врачей / Под ред. Р.Г. Оганова, И.Г. Фоминой. – М.: Литтерра, 2006. – С. 1328. 4. Джанашия П.Х., Шевченко Н.М., Шлык С.В. Нарушение ритма сердца. – М.: Издательство «Оверлей», 2006. – С. 320. 5. Исаков И.И., Кушаковский М.С., Журавлева Н.Б. Клиническая электрокардиография. – Л.: Медицина, 1984. 6. Кардиология: национальное руководство. / Под ред. Ю.Н. Беленкова, Р.Г. Оганова. – М.: ГЭОТАР–Медиа, 2010. – 1232 с. 7. Кардиология в вопросах и ответах / Под ред. Ю.Р. Ковалева. – Спб.: ООО «Издательство Фолиант», 2002. – С. 456. 8. Кушаковский М.С. Аритмии сердца. – Спб.: Гиппократ, 1992. 9. Кушаковский М.С., Журавлева Н.Б. Аритмии и блокады сердца (атлас электрокардиограмм). – Л.: Медицина, 1981. 10. Мурашко В.В., Струтынский А.В. Электрокардиография: Учеб. Пособие / 3–е изд., перераб. и доп / М.: ООО «Медпресс»; Элиста.: АПП «Джангар», 1998.– С. 313. 11. Недоступ А.В., Благова О.В. Как лечить аритмии. Диагностика и терапия нарушений ритма и проводимости в клинической практике. – 3–е изд. – М.: МЕДпресс–информ, 2008.– С. 288. 12. Орлов В.Н. Руководство по электрокардиографии. М.: ООО «Медицинское информационное агентство», 1999. – 528 с. 13. Томов Л., Томов И. Нарушения ритма сердца. – София: Медицина и физкультура, 1976. 14. Циммерман Ф. Клиническая электрокардиография. – М.: Бином, 1997. 15. Чернов А.З., Кечкер М.И. Электрокардиографический атлас. – М.: Медицина, 1979. 16. Яковлев В.Б., Макаренко А.С., Капитонов К.И. Диагностика и лечение нарушений ритма сердца. – М.: Бином. Лаборатория знаний, 2003. – С.168. 17. Ялымов А.А., Шехян Г.Г., Щикота А.М. Руководство по электрокардиографии / Под редакцией заслуженного деятеля науки РФ, проф. В.С. Задионченко – Saarbrucken, Germany. Издатель: LAP LAMBERT Academic Publishing GmbH&Co. KG, 2011. – С. 323.
Причины СССУ
Первичная дисфункция:
- Замещение клеток соединительной тканью — кардиосклероз (постинфарктный, постмиокардитический, кардиомиопатический).
- Врожденное недоразвитие синусового узла.
- Старческий амилоидоз.
- Идиопатическое повреждение, в том числе болезнь Ленегра.
Вторичная дисфункция:
- Повышение тонуса вагуса (блуждающего нерва): синдром каротидного синуса, апноэ сна, вазовагальный обморок, увеличение внутричерепного давления, инфаркт миокарда нижней топики, субарахноидальное кровоизлияние, рефлекс Бецольда–Яриша, болезни гортани и пищевода, кардиоверсия.
- Воздействие лекарств: бетаадреноблокаторы, недигидропиридиновые блокаторы кальциевых каналов, сердечные гликозиды, антиаритмики, холиномиметики, морфин, тиопентал натрия, препараты лития.
- Воспаление сердечной мышцы (миокардит).
- Ишемизация синусового узла.
- Острое повреждение СУ при инфаркте правого предсердия
- Травматическое повреждение клеток синусового узла, проводящей системы (операция, ранение).
- Электролитные нарушения.
- Нарушения газового состава крови (гипоксемия, гиперкапния).
- Дисфункция гормональных систем (чаще всего гипотиреоз).
Диагностика СССУ
- Установление на ЭКГ
брадикардии синусового происхождения с частотой до 40 ударов в минуту в дневное время и менее 30 уд/мин ночью может свидетельствовать о синусовой дисфункции. СА-блокада, паузы больше 3 сек, синдром тахи-брадикардии, миграция водителя ритма по предсердиям позволяют заподозрить ослабление водителя ритма. - Более информативным методом диагностики является холтеровское мониторирование ЭКГ
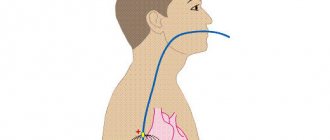
. Оно позволяет провести анализ сердечного ритма за целые сутки и более, отследить связь нарушений с нагрузками, приемом лекарств, выявить провоцирующие факторы. - В сложных ситуациях, когда нарушение функции СУ носит непостоянный характер, используют ЭФИ
. Больному в пищевод вводится электрод, которым стимулируют предсердия до частоты 140-150 сокращений в минуту, подавляя тем самым активность естественного водителя ритма и наблюдая время восстановления функции синусного узла после прекращения стимуляции.
Для выявления органической патологии миокарда применяют ЭхоКГ
(УЗИ сердца), реже томографию сердца.
Лечение СССУ
Тактика лечения синдрома слабости синусового узла зависит от степени дисфункции синусового узла, причины болезни, клинических проявлений, выраженности нарушений гемодинамики. Вторичный характер патологии подразумевает лечение основного заболевания.
При легких и умеренных формах СССУ используются лекарственные препараты. Если медикаменты не дают эффекта, либо развивается сложная, комбинированная с другими нарушениями ритма, или острая, тяжелая форма дисфункции синусного узла, нарушающая регионарное и системное кровообращение, показана установка электрокардиостимулятора.
Цены
Так как патологии очень различны, методы их лечения также существенно отличаются друг от друга. Сосудистая хирургия в Израиле проводит разнообразные операции по типу, уровню сложности и т.п. которые эффективно помогают устранить проблему и спасти жизнь человеку.
В Израиле можно сделать следующие операции в зависимости от вида заболевания.
При атеросклерозе коронарных артерий и ишемической болезни сердца проводят коронарную ангиопластику совмещенную со стенированием, а также аортокоронарное шунтирование. При атеросклерозе сонных артерий проводят их стенировние.
Аневризму аорты лечат с помощью стандартного протезирования, графт-стенирования, реконструкции корня аорты, клипирования аневризмы и т.д.
Излечить аневризмы и мальформации мозговых артерий помогает эндовазальная операция (обтурация специальными спиралями).
При варикозном расширении вен эффективными методами являются лазерная коагуляция, пенная склеротерапия, стриппинг и др.
Гемангиомы лечат путем удаления, склерозирующей терапии, криохирургии или лазерной хирургии.
Цены на процедуры в сосудистой хирургии в Израиле не очень высоки, поэтому лечение в клиниках этой страны столь популярно. Стоимость будет существенно отличаться в зависимости от метода лечения, используемого оборудования и препаратов, врача, клиники и множества других факторов. Вы можете отправить запрос, чтобы узнать данные для конкретно Вашего случая. Высокий уровень профессионализма врачей и использование передовых технологий гарантирует быстрое выздоровление.
Главная цель – скорейшее выздоровление пациента и восстановление его трудоспособности. Условия лечения создаются таким образом, чтобы пациент чувствовал себя совершенно комфортно – это хорошо влияет на процесс лечения.
Ориентировочные цены отделения кардиологии и кардиохирургии
| Заболевание | Ориентировочная цена, $ |
| Цены на протезирование митрального клапана в Израиле | 49 200 — 55 720 |
| Цены на лечение мерцательной аритмии | 22 720 — 36 310 |
| Цены на лечение гипертрофической кардиомиопатии | 39 420 |
| Цены на лечение аневризмы грудной части аорты | 101 279 — 112 279 |
| Цены на аортокоронарное шунтирование | 48 610 |
| Цены на диагностику гипертонической болезни | 5 630 |
| Цены на лечение аневризмы брюшной аорты | 71 960 — 74 960 |
| Цены на лечение ишемической болезни сердца | 9 260 — 23 110 |