Сегодня атеросклеротический кардиосклероз по праву считается одним из наиболее распространенных заболеваний, развивающихся у людей, достигших пожилого и старческого возраста. Кроме того, патология также относится к наиболее опасным ввиду высокой вероятности возникновения различных осложнений, способных привести не только к ухудшению качества жизни пациента, но также к риску летального исхода.
Как известно, предупредить любую болезнь гораздо проще, чем лечить, поэтому «врага нужно знать в лицо». Для профилактики атеросклеротического кардиосклероза и возможности распознать ранние стадии патологии следует подробно знать о механизме ее возникновения, предрасполагающих факторах, клинических проявлениях и прочих аспектах протекания болезни.
Причины кардиосклероза
1. Функциональные нарушения:
- Поражение сердечной мышцы в результате воспалительных заболеваний.
- Гипоксия вследствие недостаточного снабжения мышц сердца кровью из-за сужения крупных сердечных сосудов.
- Растяжение стенок сердца, что приводит к увеличению его объема.
2. Образ жизни и вредные привычки пациента:
- Злоупотребление алкогольными напитками и курение.
- Отсутствующая, минимальная или чрезмерная физическая активность.
- Повторяющийся стресс.
- Привычка переедать и соответственно избыточная масса тела.
Немаловажную роль в возникновении заболевания играют наследственные факторы.
Механизм развития
Атеросклероз развивается вследствие нарушения двух механизмов, обеспечивающих функциональные возможности тканевого кровоснабжения.
1-й механизм
Первым механизмом является расстройство метаболизма, непосредственно затрагивающее обмен липидов (жиров). Это ведет к росту концентрации холестерина, неэтерифицированных (свободных) жирных кислот и триглицеридов. Параллельно в крови снижается содержание фосфолипидов, и холестерин преобразовывается в мелкодисперсное состояние:
- альфа-липопротеиды – прочные соединения с белками и триглицеридами;
- бета-липопротеиды – непрочные молекулы – пребета-липопротеиды.
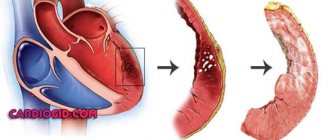
Попадая в стенки сосудов, липопротеиды быстро расщепляются, высвобождая триглицериды и холестерин, атерогенно воздействуют на артерии, то есть повреждают их. При атеросклерозе за счет снижения уровня альфа-протеинов возрастает концентрация непрочных липопротеинов. В зависимости от характера и особенностей липидного обмена, преобладания тех или иных групп липопротеидов, различают 5 разновидностей гиперлипидемии (повышения содержания жиров в крови).
Наиболее выраженное патогенное воздействие наблюдается при возникновении гиперлипидемии 2-го и 3-го типов, которые развиваются вследствие преобладания соответственно бета- и пребета-липопротеидов. Кроме того, немаловажным обстоятельством является рост свободных жирных кислот, необходимых для выработки триглицеридов и холестерина.
Их воздействие также способствует уменьшению чувствительности клеток организма к инсулину, что уменьшает скорость и качество трансформации глюкозы в гликоген, приводя к гипергликемии (увеличению сахара в крови) и прочим местным расстройствам обмена углеводов. Параллельно отмечаются и патологии белкового обмена, что обусловлено непосредственным взаимодействием протеинов и липидов.
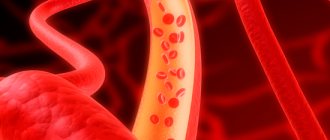
Холестериновая бляшка в просвете артерии
2-й механизм
Второй механизм, перебои в котором происходят при атеросклерозе, – это морфологическое изменение сосудистых стенок, то есть нарушение их проницаемости. Как правило, способность пропускать те или иные вещества у стенок сосудов повышается, что обуславливается снижением качества микроциркуляции и ростом уровня кислых мукополисахаридов.
При этом численность пор возрастает, в результате чего повышается проницаемость сосудистых стенок. Зачастую причиной подобных нарушений становится высокий уровень концентрации местных гормонов, к примеру, брадикинина, который, в свою очередь, вызывает повышенное образование катехоламинов.
В патогенезе атеросклероза значительная роль принадлежит росту ферментной активности непосредственно самой сосудистой стенки, а конкретно эластазы, что вызывает изменения каркаса сосудов. Дополнительным аспектом развития данной патологии также может стать повышение АД (артериального давления), что является механическим фактором появления повреждений.
Классификация кардиосклероза
Согласно морфологическому принципу выделяют очаговый (чаще всего возникает как осложнение после инфаркта миокарда и миокардита) и диффузный кардиосклероз, при котором соединительная ткань распространяется на весь миокард.
По этиологическим причинам различают такие виды:
- Постинфарктный. Вследствие перенесенного инфаркта миокарда на месте некротических повреждений образуются рубцы, что снижает сократительную способность сердечной мышцы. Чем больше количество случаев инфаркта миокарда перенес больной, тем больше рубцовой ткани образуется. Возрастает угроза хронической аневризмы из-за выпячивания стенок сердечной мышцы, которую растягивает и ослабляет соединительная ткань. Разрыв аневризмы сопровождается высокой летальностью.
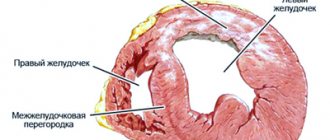
- Миокардический. Воспаление миокарда развивается преимущественно у молодых пациентов с хроническими аллергическими и инфекционными заболеваниями. При этой форме правый желудочек сердца увеличивается в объеме и недостаточно снабжается кровью.
- Атеросклеротический. Как правило, является результатом атеросклероза коронарных сосудов и ишемической болезни сердца. Эта форма заболевания развивается в течение длительного времени, поскольку из-за повреждения сосудов клетки сердца не получают достаточно кислорода, развивается гипоксия, осложняется течение ишемической болезни сердца, повышается уровень холестерина. Это приводит к диффузному кардиосклерозу, который сопровождается аритмией.
Лечение
Консервативное лечение атеросклеротического кардиосклероза направлено на устранение симптомов ишемии, коррекцию состава крови, улучшение кровообращения, повышение плотности и эластичности артериальных сосудов.
В запущенных стадиях болезни лекарственная терапия нецелесообразна. Для восстановления гемодинамики пациенту проводят хирургическую операцию по коррекции артерий. Независимо от выбранной тактики лечения назначают медицинскую диету «Стол №10», предназначенную для устранения гиперхолестеринемии.
Группы медикаментов
Назначаемые препараты, подразделяются на несколько фармакологических групп:
Как понизить уровень холестерина в крови?
- Статины. Замедляют выработку эндогенного холестерина. В результате снижается уровень ЛПНП и компенсаторно повышается содержание ЛПВП в крови.
- Фибраты (производные фиброевой кислоты). Нормализуют липидный обмен и баланс липопротеинов разной плотности.
- Блокаторы кальциевых каналов и ангиопротекторы. Тонизируют стенки артерий, укрепляют эндотелий, усиливают сократительную способность сосудов.
- Антикоагулянты и антиагреганты. Снижают высокие показатели свертываемости крови, характерные для ишемической болезни и ее проявлений.
- Секвистранты желчных кислот. Стимулируют гепатоциты использовать для синтеза желчи излишки низкоплотных липопротеинов.
- Сердечные гликозиды – растительные стабилизаторы ритмичных сокращений миокарда.
- Витамин РР (никотиновая кислота) – активный участник обмена липидов.
- Препараты нитроглицерина для купирования приступов стенокардии.
Параллельно проводят лечение гипертонии, нарушений метаболизма и других хронических заболеваний.
Диетотерапия
Диагностированный атеросклероз, как триггер сердечно-сосудистых патологий – это неправильное пищевое поведение, наличие никотиновой зависимости, увлечение спиртными напитками. Прежде всего, пациентам кардиолога рекомендуется пересмотреть рацион, бросить курить, отказаться от алкоголя.
Диета при атеросклеротическом кардиосклерозе исключает употребление пищи, богатой животными жирами, сдобной выпечки, копченостей, колбасных изделий, еды из категории фастфуда, солений. Запрещается употреблять блюда, приготовленные посредством жарки (в том числе, на углях).
Диетическое питание организуется на базе медленных углеводов (блюда из бобовых, зерновых и злаковых культур), клетчатки и витаминов (овощи, зелень, ягоды, фрукты), продуктов, богатых Омега-кислотами (льняное масло, рыба, морепродукты, орехи). Правилами диеты показано соблюдение режима приема пищи (каждые 3-4 часа небольшими порциями).
Краткий перечень продуктов при атеросклеротической болезни
Классификация напитков
| Отказаться | Ввести в рацион на регулярной основе |
| кофе | свежевыжатые фруктовые и овощные соки |
| алкоголь (любой крепости) | ягодные компоты и кисели |
| энергетики | отвары из шиповника, липы |
| сладкие коктейли и соки |
При составлении ежедневного меню особое внимание нужно уделить соблюдению нормы суточной калорийности рациона и соотношению нутриентов.
Хирургическое вмешательство
При интенсивной отрицательной динамике болезни в лечении используют хирургические методы. В зависимости от прогрессирующих изменений может быть назначена операция одного из видов:
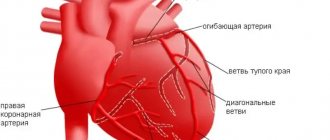
- коронарное шунтирование – создание искусственного русла для кровотока в обход атеросклеротического участка венечной артерии;
- резекция аневризмы – иссечение поврежденной зоны аорты сердца с последующим протезированием;
- РЧА (радиочастотная абляция) – эндоскопическое прижигание участка миокарда, блокирующего сердечные импульсы;
- ангиопластика коронарных сосудов со стентированием – расширение артерий с помощью установки стена.
В сложных случаях проводится имплантация электрокардиостимулятора (ЭКС).
Симптомы кардиосклероза
Очень часто начальные этапы заболевания протекают бессимптомно. В клинике начала склерозирования первым симптомом может быть аритмия. Типичными проявлениями диффузной формы следует считать сердечную недостаточность и нарушение ритмичности сердцебиения.
Симптоматика независимо от формы (постинфарктной или атеросклеротической):
- нарушения ритма сердца;
- одышка;
- появление жидкости в брюшной и плевральной полостях;
- боль в области сердца;
- усиленное сердцебиение;
- отек легких;
- увеличение размеров печени.
С увеличением площади пораженных тканей сердца выраженность симптомов возрастает.
Очень часто течение кардиосклероза сопровождается артериальной гипертензией. При этом высокие показатели артериального давления чередуются с длительными периодами нормального давления.
Как установить диагноз?
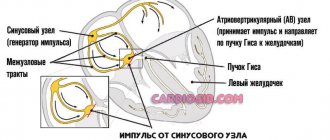
ЭКГ-признаки
Кардиосклероз постинфарктный устанавливается на основании данных анамнеза (перенесенный инфаркт), лабораторно-инструментальных методов диагностики:
- ЭКГ — признаки перенесенного инфаркта: может наблюдаться зубец Q или QR, зубец Т может быть отрицательным, или сглаженным, слабоположительным. На ЭКГ могут наблюдаться также различные нарушения ритма, проводимости, признаки аневризмы;
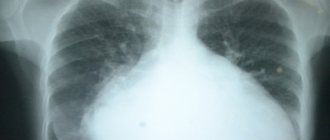
- Рентгенография — расширение тени сердца преимущественно слева (увеличение левых камер);
- Эхокардиография — наблюдаются зоны акинезии — участки несокращающейся ткани, другие нарушения сократимости, может визуализироваться хроническая аневризма, дефекты клапанов, увеличение в размере камер сердца;
- Томография сердца позитронно-эмиссионная. Диагностируются участки пониженного кровоснабжения — гипоперфузия миокарда;
- Коронарография — противоречивые сведения: артерии могут не быть изменены вовсе, а может наблюдаться их закупорка;
- Вентрикулография — предоставляет информацию о работе левого желудочка: позволяет определить фракцию выброса и процент рубцовых изменений. Фракция выброса — важный показатель работы сердца, при снижении этого показатель ниже 25% прогноз для жизни крайне неблагоприятный: значительно ухудшается качество жизни пациентов, без пересадки сердца выживаемость — не более пяти лет.
Группы риска
Риск кардиосклероза наиболее высок у пациентов с патологиями в развитии сердца и сердечно-сосудистыми заболеваниями, а также у людей с различными видами аллергии.
В отдельную группу можно выделить беременных. Беременность обусловливает гормональные, вегетативные, метаболические и гемодинамические изменения в организме женщин и может выступать проаритмогенным фактором. Сложные нарушения сердечного ритма диагностируют как у беременных с кардиоваскулярной патологией, так и у пациенток без изменений метаболизма и состояния внутренних органов.
Кардиосклероз у детей возможен на фоне патологий миокарда, например воспалительных и дистрофических процессов, в частности заболеваний сердечной мышцы, вызванных нарушением метаболизма в клетках сердца. Эти биохимические нарушения значительно ослабляют сократительную, проводниковую, возбудительную и автоматическую функции миокарда.
Кардиосклероз лекарства
Европейское общество кардиологов рекомендует следующие лекарственные средства для терапии кардиосклероза, устранения симптомов заболевания, а также его первопричины:
- Антигипертензивные средства. Для поддержания тонуса сосудов и нормализации артериального давления назначают ингибиторы АПФ (Каптоприл, Эналаприл, Рамиприл); антагонисты кальция (Амлодипин, Семлопин, Фенигидин), бета-блокаторы (Атенолол, Бисопролол, Метопролол), антитромбоцитарные (Аспирин), гиполипидемические препараты (Симвастатин, Аторвастатин, Аллеста) .
- Кардиопротекторы (антиангинальные средства). Их задача – поддерживать функциональную активность сердца и противодействовать влиянию на него негативных экзо- и эндогенных факторов. К ним относятся органические нитраты (Нитроглицерин, Изосорбида Моно– и Динитрат); сиднонимины (Мосикор, Сидокард); метаболические средства (Триметазидин).
- Для нормализации сердечного ритма и проводимости: амиодарон (Амиодарон), дронедарон (Мультак).
- Для нормализации метаболических процессов – препараты калия и магния: Панангин, Аспаркам, Магнерот.
- Антибиотики и кортикостероиды: при миокардите и других воспалительных процессах.
Список использованной литературы
- Стрюк Р.И., Шоикиемова Д.У., Борисов И.В.; ГБОУ ВПО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» МЗ РФ, Москва, Россия / Беременность как фактор риска нарушений сердечного ритма
- ПОКРОВСКАЯ Е.М, 2, к.м.н., Н.А. ВОЛОВ 2, к.м.н., И.С. ВАСИЛЬЕВА 2, ГОРДЕЕВ И.Г. 1, д.м.н., профессор, ПАВЛИКОВА Е.П.,2, д.м.н., профессор 1 ГБОУ ВПО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова» Минздрава России, кафедра госпитальной терапии № 1 лечебного факультета 2 ГБУЗ «Городская клиническая больница № 15 им. О.М. Филатова» ДЗ г. Москвы / НОВЫЕ ВОЗМОЖНОСТИ ЛЕЧЕНИЯ ПАЦИЕНТОВ C СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТЬЮ ВСЛЕДСТВИЕ ПОСТИНФАРКТНОГО КАРДИОСКЛЕРОЗА
- Березин А. Е., доктор медицинских наук, профессор кафедры внутренних болезней № 2 1-го медицинского факультета Запорожского государственного медицинского университета / Комбинированные препараты калия и магния в терапии больных с высоким кардиоваскулярным риском.
Профилактика
Кардиосклероз и все его виды не предполагают наличия первичной профилактики.
К вторичным мерам относят:
- соблюдение всех рекомендаций врача и пожизненный приём медикаментозных средств;
- организация режима труда и отдыха (отсутствие перегрузок);
- регулярные слабоинтенсивные физические нагрузки;
- соблюдение диеты;
- отказ от вредных привычек;
- оперативное обращение к специалистам при прогрессировании клинической симптоматики.
Как бы это прискорбно не звучало, но в реальности лишь 20-30% больных кардиологического профиля соблюдают все рекомендации. Почему так? Опыт работы врачом показал, что их продолжительность жизни заметно снижается по сравнению с пациентами, считающими соблюдение предписаний терапевта пустой тратой времени.
Часто задаваемые вопросы о кардиосклерозе
Какой врач лечит кардиосклероз?
При подозрении на кардиосклероз следует обращаться к кардиологу.
При каких признаках стоит обращаться к врачу?
Высокое артериальное давление; аритмия; повышенная усталость и отеки конечностей.
Может ли развиваться кардиосклероз у детей?
Кардиосклероз у детей может развиться на фоне воспалительных и дистрофических процессов в миокарде – в частности заболеваний сердечной мышцы, вызванных нарушением метаболизма в клетках сердца.