- Главная /
- Отделения /
- Ревматология /
- Геморрагический васкулит
01.11.2021 Статья проверена терапевтом-ревматологом Бородиным О.О., носит общий информационный характер, не заменяет консультацию специалиста. Для рекомендаций по диагностике и лечению необходима консультация врача.
- В Клиническом госпитале на Яузе для диагностики геморрагического васкулита (болезни Шенлейна-Геноха, пурпуры) применяются лабораторные (коагулограмма, повышение уровня фермента антистрептолизина-О, IgA) и инструментальные (биопсия) методы исследования.
- По результатам обследования, а также с учетом клинической картины заболевания ревматолог разработает для пациента индивидуальную схему лечения, при необходимости с применением инновационных методов экстракорпоральной гемокоррекции.
- 140 случаев на 1 миллион населения — частота заболеваемости геморрагическим васкулитом
- Более 60% случаев ГВ у взрослых сопровождаются вовлечением в процесс суставов, 50% — почек, 65% — пищеварительного тракта
- В 95% случаев своевременное лечение болезни Шенелейн-Геноха способствует полному выздоровлению пациента
записаться на консультацию
О развитии заболевания
Геморрагическим васкулитом или болезнью Шенелейн-Геноха называют заболевание, при котором происходит аутоиммунное поражение мелких артерий — они становятся хрупкими, повышается их проницаемость, что вызывает нарушение микроциркуляции, микротромбозы, множественные мелкие кровоизлияния (геморрагии) как в коже (геморрагические высыпания на коже и слизистых), так и во внутренних органах (желудочно-кишечном тракте, почках, суставах).
Чаще заболевание развивается в детском возрасте (6-7 лет), однако может поражать и взрослых. Мальчики болеют в 1,5 раза чаще, чем девочки.
ВЫ можете нам позвонить: 8 (8452) 98-84-68 и+7-967-500-8468 или
Геморраги́ческий васкули́т (синонимы: пурпура Шёнлейна — Ге́ноха, болезнь Шёнлейна-Ге́ноха, ревматическая пурпура, аллергическая пурпура) — наиболее распространённое заболевание из группы системных васкулитов. В его основе лежит асептическое воспаление стенок микрососудов, множественное микротромбообразование, поражающее сосуды кожи и внутренних органов (чаще всего почек и кишечника).
Главной причиной, вызывающей это заболевание является циркуляция в крови иммунных комплексов и активированных компонентов системы комплемента. В здоровом организме иммунные комплексы выводятся из организма специальными клетками — клетками фагоцитарной системы. Чрезмерное накопление циркулирующих иммунных комплексов в условиях преобладания антигенов или при недостаточном образовании антител приводит к отложению их на эндотелии микроциркуляторного русла с вторичной активацией белков системы комплемента по классическому пути и вторичном изменении сосудистой стенки.
В результате развивается микротромбоваскулит и происходят сдвиги в системе гемостаза: активация тромбоцитов, циркуляция в крови спонтанных агрегатов, выраженная гиперкоагуляция, снижение в плазме антитромбина III, тромбопения, повышение уровня фактора Виллебранда, депрессия фибринолиза.
В 1837 году известный немецкий врач Шёнляйн (нем. J. L. Schönlein) описал «анафилактическую пурпуру». В 1874 г. его соотечественник E. N. Henoch опубликовал ценную работу о том же заболевании.
Название «геморрагический васкулит», использующееся только в России, введено в 1959 г. выдающимся ревматологом В. А. Насоновой. За рубежом до настоящего времени господствует термин «пурпура Шёнляйна-Геноха».
Этиология
У большинства больных (66-80 %) развитию заболевания предшествует инфекция верхних дыхательных путей.
Описана манифестация заболевания после тифа, паратифа А и Б, кори, желтой лихорадки.
Другими потенциальными стартовыми агентами заболевания могут быть:
- лекарства (пенициллин, ампициллин, эритромицин, хинидин, эналаприл, лизиноприл, аминазин)
- пищевая аллергия
- укусы насекомых
- переохлаждение
Иногда геморрагический васкулит осложняет развитие беременности, периодической болезни, диабетической нефропатии, цирроза печени, злокачественных новообразований.
Классификация
По формам
- кожная и кожно-суставная:
- простая
- некротическая
- с холодовой крапивницей и отеками
- абдоминальная и кожно-абдоминальная
- почечная и кожно-почечная
- смешанная
По течению
- молниеносное течение (часто развивается у детей до 5 лет)
- острое течение (разрешается в течение 1 месяца)
- подострое (разрешается до трех месяцев)
- затяжное (разрешается до шести месяцев)
- хроническое.
По степени активности
- I степень активности — состояние при этом удовлетворительное, температура тела нормальная или субфебрильная, кожные высыпания необильные, все остальные проявления отсутствуют, СОЭ увеличено до 20 миллиметров в час.
- II степень активности — состояние средней тяжести, выраженный кожный синдром, повышается температура тела выше 38 градусов(лихорадка), выраженный интоксикационный синдром (головная боль, слабость, миалгии), выраженный суставной синдром, умеренно выраженный абдоминальный и мочевой синдром. В крови повышено количество лейкоцитов, нейтрофилов, эозинофилов, СОЭ будет повышено до 20—40 миллиметров в час, снижается содержание альбуминов, диспротеинемия.
- III степень активности — состояние будет уже тяжелым, выражены симптомы интоксикации (высокая температура, головная боль, слабость, миалгии). Будет выражен кожный синдром, суставной, абдоминальный (приступообразные боли в животе, рвота, с примесью крови), выраженный нефритический синдром, может быть поражение центральной нервной системы и периферической нервной системы. В крови выраженное повышение лейкоцитов, повышение нейтрофилов, повышение СОЭ выше 40 миллиметров в час, может быть анемия, снижение тромбоцитов.
Клиническая картина Как правило, геморрагический васкулит протекает доброкачественно. Обычно болезнь заканчивается спонтанной ремиссией или полным выздоровлением в течение 2-3 недель от момента появления первых высыпаний на коже. В некоторых случаях болезнь приобретает рецидивирующее течение. Возможны тяжёлые осложнения, обусловленные поражением почек или кишечника.
Выделяют несколько клинических форм геморрагического васкулита:
Простая (кожная) форма; Суставная (ревматоидная) форма; Абдоминальная форма; Почечная форма; Молниеносная форма; Сочетанное поражение (смешанная форма). Клинически болезнь проявляется одним или несколькими симптомами:
Поражение кожи — самый частый симптом[7], относится к числу диагностических критериев заболевания. Наблюдается характерная геморрагическая сыпь — так называемая пальпируемая пурпура, элементы которой незначительно возвышаются над поверхностью кожи, что незаметно на глаз, но легко определяется на ощупь. Часто отдельные элементы сливаются, могут образовывать сплошные поля значительной площади. Иногда отдельные элементы некротизирующиеся. В дебюте заболевания высыпания могут иметь петехиальный характер.
В начале заболевания высыпания всегда локализуются в дистальных отделах нижних конечностей. Затем они постепенно распространяются на бёдра и ягодицы. Очень редко в процесс вовлекаются верхние конечности, живот и спина.
Через несколько дней пурпура в большинстве случаев бледнеет, приобретает за счёт пигментации бурую окраску и затем постепенно исчезает. При рецидивирующем течении могут сохраняться участки пигментации. Рубцов не бывает никогда (за исключением единичных случаев с некротизацией элементов и присоединением вторичной инфекции).
Суставной синдром — часто возникает вместе с кожным синдромом, встречается в 59-100 % случаев[5]. Поражение суставов чаще развивается у взрослых, чем у детей.
Излюбленная локализация — крупные суставы нижних конечностей, реже вовлекаются локтевые и лучезапястные суставы.
Характерны мигрирующие боли в суставах, возникающие одновременно с появлением высыпаний на коже. Примерно в четверти случаев (особенно у детей) боли в суставах или артрит предшествуют поражению кожи.
Возможно сочетание суставного синдрома с миалгиями (болями в мышцах) и отёком нижних конечностей.
Длительность суставного синдрома редко превышает одну неделю.
Абдоминальный синдром, обусловленный поражением желудочно-кишечного тракта, встречается примерно у 2/3 от числа всех больных. Проявляется спастическими болями в животе, тошнотой, рвотой, желудочно-кишечным кровотечением (умеренно выраженные, не опасные кровотечения встречаются часто — до 50 % случаев; тяжёлые — реже, опасные для жизни — не более чем в 5 % случаев). Возможны такие тяжёлые осложнения, как инвагинация кишечника, перфорация, перитонит. При эндоскопическом исследовании обнаруживают геморрагический или эрозивный дуоденит, реже эрозии в желудке или в кишечнике (локализация возможна любая, включая прямую кишку).
Почечный синдром: распространённость точно не установлена, в литературе значительный разброс данных (от 10 до 60 %). Чаще развивается после появления других признаков болезни, иногда через одну — три недели после начала заболевания, но в единичных случаях может быть первым его проявлением. Тяжесть почечной патологии, как правило, не коррелирует с выраженностью других симптомов. Клинические проявления поражения почек разнообразны. Обычно выявляется изолированная микро- или макроглобулинурия, иногда сочетающаяся с умеренной протеинурией. В большинстве случаев эти изменения проходят бесследно, но у некоторых больных может развиться гломерулонефрит[7]. Возможно развитие нефротического синдрома.
Морфологические изменения в почках варьируют от минимальных до тяжёлого нефрита «с полулуниями». При электронной микроскопии выявляются иммунные депозиты в мезангии, субэндотелии, субэпителии, в клубочках почек. В их состав входят IgA, преимущественно 1-го и реже 2-го субкласса, IgG, IgМ, С3 и фибрин.
Поражение лёгких: встречается в единичных случаях. Описаны больные с лёгочным кровотечением и лёгочными геморрагиями. Поражение нервной системы: встречается в единичных случаях. Описаны больные с развитием энцефалопатии, с небольшими изменениями в психическом статусе; могут быть сильные головные боли, судороги, кортикальные геморрагии, субдуральные гематомы и даже инфаркт мозга. Описано развитие полинейропатии. Поражение мошонки: встречается у детей, не чаще 35 %, и сводится к отёку мошонки (что связывают с геморрагиями в её сосуды). Молниеносная форма. В её основе лежит гиперергическая реакция, развитие острого некротического тромбоваскулита. Заболевание чаще развивается на первом-втором году жизни через 1-4 недели после детской инфекции (ветряная оспа, краснуха, скарлатина и т. д.). Характерны симметричные обширные кровоизлияния, некрозы, появление цианотичных участков кожи (кисти, стопы, ягодицы, лицо), имеющих сливной характер. В дальнейшем возможно развитие гангрены кистей и стоп, развитие комы, шока.
Особенности геморрагического васкулита у детей:
Выраженность экссудативного компонента; Склонность к генерализации; Ограниченный ангионевротический отек; Развитие абдоминального синдрома; Острое начало и течение заболевания; Склонность к рецидивирующему течению.
Лабораторные признаки Неспецифичны. Важным признаком, позволяющим заподозрить заболевание, является увеличение концентрации IgA в сыворотке крови.
У 30 % — 40 % больных обнаруживается РФ. У детей в 30 % случаев наблюдается увеличение титра АСЛ-О. Повышение СОЭ и СРБ коррелируют со степенью активности васкулита.
Диагностические критерии[править | править вики-текст] Существуют признанные международным сообществом ревматологов классификационные критерии геморрагического васкулита, которые на протяжении многих лет (с 1990 г.) успешно используются в диагностике[8].
Их четыре, каждому даётся чёткое определение.
Пальпируемая пурпура. Слегка возвышающиеся геморрагические кожные изменения, не связанные с тромбоцитопенией. Возраст менее 20 лет. Возраст начала болезни менее 20 лет. Боли в животе. Диффузные боли в животе, усиливающиеся после приёма пищи. или ишемия кишечника (может быть кишечное кровотечение). Обнаружение гранулоцитов при биопсии. Гистологические изменения, выявляющие гранулоциты в стенке артериол и венул. Наличие у больного 2-х и более любых критериев позволяет поставить диагноз с чувствительностью 87,1 % и специфичностью 87,7 %.
Предложены и другие системы классификационных и дифференциально-диагностических критериев[9][10].
Лечение Во-первых, необходима диета (исключаются аллергенные продукты). Во-вторых, строгий постельный режим. В третьих, медикаментозная терапия (антиагреганты, антикоагулянты, кортикостероиды, иммунодепрессанты-азатиоприн, а также антитромботическая терапия). Применяют следующие препараты:
дезагреганты — курантил по 2—4 миллиграмма/килограмм в сутки, трентал внутривенно капельно. гепарин в дозировке по 200—700 единиц на килограмм массы в сутки подкожно или внутривенно 4 раза в день, отменяют постепенно с понижением разовой дозы. активаторы фибринолиза — никотиновая кислота. При тяжелом течении назначают плазмаферез или терапию глюкокортикостероидами. В исключительных случаях применяют цитостатики, такие, как Азатиоприн или Циклофосфан. В основном течение заболевания благоприятное, и иммуносупрессантная или цитостатическая терапия применяется редко (например, при развитии аутоиммунного нефрита).
Дети обязательно находятся на диспансерном учёте. Проводится в течение 2х лет. Первые 6 мес больной посещает врача ежемесячно, затем- 1 разв 3 месяца, затем- 1 раз в 6 месяцев. Профилактику проводят при помощи санации очагов хронической инфекции. Регулярно исследуют кал на яйца гельминтов. Таким детям противопоказаны занятия спортом, различные физиопроцедуры и пребывание на солнце.
Причины
Точная причина геморрагического васкулита (ГВ) до сих пор не выяснена, однако, большинство ученых склоняется к мультиэтиологической теории развития патологии. Ведущими факторами, провоцирующими развитие болезни, считаются:
- вирусные и бактериальные инфекции,
- хронические инфекции,
- пищевая или медикаментозная аллергия,
- вакцины.
Упомянутые причины провоцируют сбой в работе иммунной системы, которая начинает продуцировать патогенные иммунные комплексы (IgA), поражающие внутреннюю оболочку мелких сосудов и способствующие развитию её воспаления, микротромбозов.
Виды геморрагической сыпи
Разделение сыпи по общим правилам подразделяют на первичные и вторичные элементы. Пятна, которые появляются на неизмененных участках кожи, то есть, не подвергнутых никаким заболеваниям, относят к первичному элементу геморрагической сыпи. Эволюция таких пятен является вторичным элементом сыпи.
Первичный элемент разделяют на полостной или бесполостной. Сыпь геморрагического типа относят к невоспалительным процессам, так как нажатие на пятно не способствует его исчезновению или изменению, тогда как воспалительные пятна сперва исчезают, а затем возникают вновь.
В зависимости от размеров, геморрагическую сыпь делят на три вида:
- петехия;
- пурпура;
- экхимоза.
Самая мелкая сыпь, внешне выглядящая как простая точка, называется петехией. Пурпуры несколько больше в размерах, размерами в диаметре около 3 мм и имеют округлую форму. Экхимозы, в свою очередь, самые крупные пятна геморрагического типа. Они имеют неправильную форму и в размерах превышают 5 мм.
В любой ситуации возникновение геморрагической сыпи вызвано повышением проницаемости стенок сосудов, нарушением целостности этих стенок под влиянием токсинов, травм, нарушений обмена веществ.
Симптомы геморрагического васкулита
Различают несколько форм ГВ:
- Кожная или простая: характеризуется появлением специфической зудящей сыпи на нижних конечностях и ягодицах (небольшие точечные кровоизлияния, возвышающиеся над кожей и не исчезающие при надавливании). Со временем красная сыпь темнеет и исчезает, оставляя очаги повышенной пигментации.
- Суставная: пациенты жалуются на боли в области крупных суставов (коленных, локтевых, тазобедренных), их отек и дисфункцию.
- Абдоминальная: тошнота и рвота, сильные боли в животе (зачастую схваткообразные), возможны кишечные кровотечения, развитие гангрены кишечника (из-за тромбозов).
- Почечная: моча приобретает розовый или красный цвет из-за примеси эритроцитов, уменьшается ее количество, в анализах появляется белок, что является признаками развития гломерулонефрита и появлением угрозы развития хронической почечной недостаточности.
- Молниеносная: характеризуется развитием ДВС-синдрома и высокой кровопотерей.
Зачастую заболевание начинается с повышения температуры тела до 38-390С, также пациенты отмечают общую слабость и повышенную утомляемость. Характерное волнообразное течение болезни.
Типичная локализация геморрагической сыпи
Фото
Самое частое место возникновения сыпи геморрагического типа – это ноги.
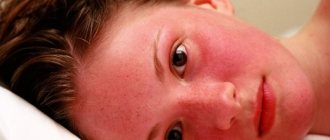
Однако, сыпь может проявиться и на других участках, например, как это показано на рисунке ниже, на лице:
Фото
Сыпь, при проявлении на ногах, локализуется обычно не передней поверхности, и имеет довольно симметричный узор, что видно на фото:
Фото
Но нередки случаи, когда сыпь на теле проявляется на бедрах или ягодицах:
Диагностика геморрагического васкулита
В Клиническом госпитале на Яузе пациентам с подозрением на болезни Шенлейн-Геноха назначают следующий комплекс обследований:
- общий анализ крови;
- общий анализ мочи;
- коагулограмму;
- определение уровня антистрептолизина-О, IGA в периферической крови;
- биопсию тканей пораженного органа или части тела с последующим гистологическим исследованием биоптата.
Для постановки диагноза геморрагического васкулита необходимо присутствие у пациента двух и более диагностических критериев:
- специфические высыпания, не связанные с низким уровнем тромбоцитов;
- манифест заболевания в возрасте до 20 лет;
- распространенные боли в животе, которые усиливаются после приема пищи, кишечные кровотечения;
- гранулоцитарная инфильтрация стенок сосудов микроциркуляторного русла, которая подтверждена гистологически.
Диагностические методы
Поскольку у детей заболевание с самого начала проявляется яркой, острой симптоматикой, то с постановкой диагноза, как правило, проблем не возникает. Гораздо более сложной является диагностика геморрагического васкулита у взрослых, особенно при отсутствии характерной сыпи в начале болезни. Как правило, она базируется на лабораторных исследованиях, в числе которых назначают:
- анализы крови – общий, биохимический, коагулограмму;
- исследование мочи на гематурию, протеинурию, цилиндрурию, пробы Нечипоренко и Зимницкого, биохимический анализ;
- анализ кала на присутствие крови.
Важным этапом диагностики, позволяющим установить степень поражения внутренних органов, являются инструментальные исследования – УЗИ брюшной полости и почек, УЗДГ почечных сосудов, гастроскопия. При тяжелом течении болезни назначают биопсию кожи и почек для определения величины отложений иммуноглобулина, проницаемости сосудистой стенки.
Терапевтические мероприятия
В Клиническом госпитале на Яузе лечение геморрагического васкулита направлено на достижение следующих целей:
- устранение клинических признаков патологии;
- снижение риска развития осложнений;
- предотвращение поражения жизненно важных органов;
- полное выздоровление пациента или достижение устойчивой длительной ремиссии.
Для этого наш ревматолог разрабатывает для каждого пациента индивидуальную схему терапии, которая включает:
- постельный режим сроком не менее 3 недель;
- исключение контакта с аллергенами;
- диетотерапию;
- назначение энтеросорбентов, антигистаминных препаратов, спазмолитиков, кровоостанавливающих средств и антиаггрегантов;
- в некоторых случаях оправдано использование гормонов и цитостатиков.
Чтобы уменьшить деструктивное влияние циркулирующих иммунных комплексов и усилить эффективность медикаментозной терапии, пациентам с ГВ проводят экстракорпоральную гемокоррекцию.
Пигментные
Пигментные пятна на коже — это пятна, появившиеся вследствие увеличения или уменьшения количества пигмента меланина. В случае увеличения пигментации пятна носят название гиперпигментированных, в случае недостатка пигмента или его отсутствия депигментированных или гипопигментированных.
Гиперпигментированные пятна на коже делятся на:
- врождённые (к ним относятся родимые пятна, лентиго);
- приобретенные (веснушки, хлоазма).
Депигментированные пятна делятся на:
- врождённые (например, альбинизм);
- приобрётенные (витилиго, лейкодерма).
Вторичная депигментация может возникнуть у больных псориазом, экземой, розовым или отрубевидным лишаём на месте первичных болезненных высыпаний. Эти высыпания бледнеют на фоне загоревших участков кожи поскольку в области очагов воспаления способность меланоцитов к выработке пигмента ослаблена. Такие участки депигментации называются вторичной лейкодермой, или псевдолейкодермой.
Возможные осложнения
Своевременное лечение способствует благоприятному протеканию заболевания, а при грамотно проведенной терапии не остается шрамов. Но если запустить процесс этого заболевания, а также в случае неправильного лечения, могут возникнуть опасные осложнения:
- легочное кровотечение;
- формирование диатезов;
- кишечная непроходимость;
- нарушения работы печени, сердца и почек;
- перитонит.
Опасные осложнения могут спровоцировать кортикостероидные средства, которые относятся к аналогам гормона кортизола. Если повышается его уровень, в организме начинают протекать патологические процессы. Возможно развитие таких нарушений, как:
- бессонница и перепады настроения;
- обострение язвы и гастрита;
- повышение давления;
- набор веса в определенных частях тела;
- отечность и задержка жидкости в организме;
- остеопороз.
Наибольшую опасность несет поражение костного мозга, так как именно он участвует в процессе образования клеток крови. Чтобы контролировать этот процесс, нужно периодически сдавать анализы. Важно соблюдать и профилактические меры. Здоровый образ жизни, правильное питание, отказ от вредных привычек, соблюдение режима труда и отдыха помогают исключить многие заболевания. Еще крайне важно следить за своим здоровьем и самочувствием близких, особенно если в семье есть маленькие дети.
Народные средства
Вместо медикаментозных препаратов можно использовать народные средства. Хорошо справиться с любым видом сыпи помогает чесночное масло. Можно использовать для ванн отвар дубовой коры. Подобная процедура помогает ускорить процесс заживления, а также оказывает благотворное воздействие на организм.
Для лечения пораженной области и придания кожным покровам блеска и гладкости, рекомендуется применять отвар ячменного зерна.
Диагностика высыпаний на теле
При ВИЧ и СПИДе визуально определить вид сыпи сложно – характер протекания кожных воспалений у инфицированных людей отличается.
Для определения вида сыпи и её причины проводят следующие диагностические мероприятия:
- Клинический анализ крови и мочи.
- Анализ крови на вирусы, передаваемые половым путём.
- Соскоб кожи. Метод применяют для обнаружения внутрикожных клещей и грибков-возбудителей кожных заболеваний.
- Исследование крови на антитела к аллергенам и аллергологические кожные пробы.
- Исследования гормонального фона.
- Биопсия кожных образований. Выявляют наличие раковых клеток, актуально для диагностики саркомы Капоши.
Соблюдение диеты
При наличии геморрагической сыпи обязательно нужно скорректировать питание больного. Принципы диетического рациона во многом зависят от индивидуальных особенностей в каждом конкретном случае, однако существуют определенные общие правила. Обязательно нужно соблюдать следующее:
- сократить потребление продуктов, богатых белком;
- исключить аллергены;
- ограничить потребление соли;
- порции должны быть небольшими;
- питаться нужно дробно и регулярно;
- температура блюд должна быть нормальной;
- рацион — сбалансированным;
- для приготовления блюд используют метод варки;
- исключают ароматизаторы и красители.
Больному нужно отказаться от вредных привычек и придерживаться здорового образа жизни. Важен также прием витаминов.
Особенности высыпаний
К геморрагической сыпи, фото которой есть в статье, относится образование на кожных покровах разных частей тела небольших высыпаний невоспалительного характера. Так проявляется реакция организма на разрыв капилляров, последующее проникновение эритроцитов в верхние слои кожных покровов.
При ее появлении человек не испытывает совершенно никакого дискомфорта, так как высыпание не чешется, не вызывает болезненных ощущений. При надавливании на пораженную область цвет сыпи не изменяется. Количество точек во многом зависит от причины возникновения поражения и степени тяжести.
У ребенка до 5 лет болезнь может быть спровоцирована патологиями сосудов, а у ребенка от 5 до 15 лет – простудными и инфекционными заболеваниями. Помимо этого, важное значение имеет наследственный фактор.