Инсульт представляет собой острое заболевание, которое сопровождается гибелью клеток головного мозга вследствие острого нарушения мозгового кровообращения. Он проявляется общемозговыми и локальными симптомами. Развитие инсульта возможно по двум сценариям: либо после 24 часов от начала заболевания его признаки сохраняются, либо наступает летальный исход.
Диагностическое обследование при развивающемся инсульте включает:
- выяснение жалоб и истории развития заболевания;
- неврологическое обследование;
- анализы крови (определение уровня ферментов и глюкозы крови, состояния свёртывающей и противосвёртывающей системы).
- допплерография – исследование кровотока в сосудах шеи и головного мозга;
- компьютерная томография помогает различать ишемический и геморрагический инсульты;
- магнитно-резонансная томография информативней при развивающемся инсульте;
- магнитно-резонансная ангиография и компьютерная ангиография – неинвазивные способы оценки сонных артерий и артерий головного мозга;
- электрокардиограмма позволяет оценить состояние сердечной мышцы;
- эхокардиография (ЭхоКГ) – метод исследования, при помощи которого врачи Юсуповской больницы определяют тромбы в полостях сердца, что позволяет оценить степень риска развития повторного инсульта.
Записаться на приём
Виды инсультов головного мозга
Наиболее часто встречается ишемический инсульт (инфаркт) мозга – 85% случаев, геморрагический инсульт встречается в 15% случаев. Инсульты могут быть вызваны несколькими причинами:
- образованием тромбоэмболов при заболеваниях сердца;
- острым нарушением кровообращения в шейных и крупных мозговых артериях;
- нарушением кровообращения в мелких артериях мозга при остром течении процесса.
Классификация инсультов
Инсульты классифицируют по причинам нарушения кровообращения и по продолжительности неврологической симптоматики. В Юсуповской больнице больному будет назначено диагностическое обследование, которое позволит очень быстро и точно определить вид инсульта и зону поражения мозга. При поступлении больного в клинике проводится ряд исследований по назначению врача:
- МРТ – магнитно-резонансная томография;
- КТ – компьютерная томография;
- ультразвуковая доплерография;
- церебральная ангиография.
Классификация ишемического инсульта (инфаркта) мозга:
- гемореологическая закупорка сосудов мозга. Такое состояние развивается при повышении свертываемости крови, слипании тромбоцитов;
- эмболический инсульт. Встречается в 20% случаев ишемического инсульта, развивается при закупорке артерии эмболами (внутрисосудистыми субстратами), которые поступают в мелкие сосуды из более крупных кровеносных сосудов;
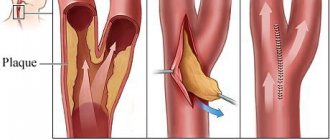
- атеротромботический инсульт. Обнаруживается у 50% пациентов с ишемическим инсультом. На месте атеросклеротической бляшки формируется тромб, приводящий к закупорке сосуда;
- лакунарный инсульт. Артериальная гипертензия приводит к развитию атеросклероза, вызывающего сужение небольших артерий и снижение кровообращения участков мозга. Встречается в 25% случаев;
- гемодинамический инсульт. Вызывает патологическое состояние резкое сужение крупного сосуда мозга из-за падения артериального давления при сердечной недостаточности. Происходит прекращение поступления крови к участку мозга, развивается ишемический инсульт.
Классификация геморрагических инсультов:
- излияние крови при разрыве сосуда в ткани мозга – паренхиматозное кровоизлияние;
- образование гематомы в желудочках мозга – внутрижелудочковое кровоизлияние;
- кровоизлияние в полость между мягкими мозговыми оболочками и паутинной оболочкой называется субарахноидальным;
- довольно редко встречаются эпидуральные, субдуральные и смешанные формы кровоизлияний.
Классификация по продолжительности неврологической симптоматики:
- малый инсульт – проявление симптоматики от суток до трех недель. Восстановление от суток до трех недель;
- транзиторная ишемическая атака – симптомы наблюдаются продолжительностью около суток, восстановление в течение суток;
- завершенный ишемический инсульт – более трех недель наблюдаются симптомы заболевания, восстановления не происходит более трех недель.
Отдельные наиболее критичные временные промежутки
Медики выработали некоторую статистику, позволившую определить некоторые участки времени, сильнее всего опасные для жизни пациента, перенесшего инсульт. Самый опасный период – первые двое суток после того, как наступила церебральная катастрофа.
Также риск существенно повышается на 7-10 день и 14-21 после произошедшей патологии. Статистика в процентном соотношении по летальным исходам выглядит следующим образом:
- 1-е сутки – 45.9%;
- 7-е сутки – 24.5%
- 14-е сутки – 17.3%
- 21-е сутки – 12.2%.
Именно поэтому еще в 60-70 х гг. Всемирной организацией здравоохранения был определен 21-дневный период, наиболее критичный для жизни человека, перенесшего приступ инсульта. После в случае активного восстановления и грамотно назначенной терапии ситуация начинает улучшаться и человек идет на поправку.
Периоды инсульта
Среди огромного числа неврологических заболеваний инсульт выступает самой важной проблемой. Кровоизлияние в головной мозг приводит к нарушению внутричерепного кровообращения, некрозу нейронов и нарушениям жизненно важных функций организма.
При ишемическом инсульте наблюдается целый ряд процессов, приводящих в комплексе к гибели нейронов. Разрушение клеток происходит на фоне отека мозга. При этом мозг увеличивается в объеме и возрастает внутричерепное давление.
По причине набухания клеток наблюдается смещение височной доли, а также ущемление среднего мозга.
Также может происходить сдавливание продолговатого мозга по причине вклинивания миндалин мозжечка в большое затылочное отверстие. Данный процесс довольно часто приводит к летальному исходу. Поэтому крайне важна ранняя госпитализация больного.
При появлении первых признаков ишемического инсульта медицинская помощь должна быть оказана в течение первых трех часов, в противном случае прогнозы неутешительные.
Выделяют несколько периодов ишемического инсульта:
- острейший;
- острый;
- ранний восстановительный период инсульта;
- поздний восстановительный;
- стадия остаточных явлений.
Острейший период
В первые три часа возможно восстановить кровоток и исключить или снизить гибель нейронов путем использования тромболитиков. Также возможно введение препаратов в саму зону инсульта, что позволяет предупредить развитие осложнений.
Затем врачи предпринимают меры по восстановлению давления, проводят регидратацию, дегидратацию и оксигенотерапию.
В острейший период инсульта ( от 4-х до 5-ти часов после приступа) пациент должен находиться под чутким наблюдением врача в условиях стационара.
Острый период
Период до 14-ти дней после приступа считается острым. Пациент продолжает проходить лечение в специализированном отделении больницы. Он проходит курс медикаментозной терапии, направленной на:
- уменьшение отека головного мозга;
- поддержание в норме вязкости и свертываемости крови;
- поддержание нормальной работы сердечно-сосудистой системы;
- предотвращение рецидивов;
- поддержание в норме артериального давления.
Ранний восстановительный период
Ранним восстановительным периодом считается период от 2-х до 6-ти месяцев после инсульта. На данном этапе проводят комплексное лечение:
- пациент принимает препараты согласно индивидуальной схеме лечения;
- в случае нарушения речи с больным работает логопед;
- назначаются различные манипуляции для восстановления чувствительности конечностей и других частей тела ( массажи, ванны, акупунктура и другие);
- лечебная физкультура – метод способствует укреплению связок и мышц.
Поздний восстановительный период
Поздний восстановительный период — это время спустя полгода после инсульта. На данном этапе уже видны результаты лечения и реабилитационных мероприятий, пройденных в ранний восстановительный период.
У пациента восстанавливается чувствительность пальцев, улучшается моторика. Крайне важно не прекращать комплекс процедур. Реабилитация после инсульта – длительный и трудоемкий процесс.
Период остаточных явлений
Время от одного до двух лет после перенесенного инсульта считается остаточным периодом. На данном этапе важно соблюдать все предписания врача и проводить меры профилактики повторного инсульта.
Реабилитологи и неврологи Юсуповской больницы составляют программу лечения и реабилитации индивидуально для каждого пациента, что позволяет достигать высоких результатов по восстановлению после инсульта.
Мнение эксперта
Автор: Владимир Владимирович Захаров
Врач-невролог, доктор медицинских наук, профессор, руководитель центра диагностики и лечения нарушений памяти
По статистике, предоставляемой ВОЗ, инсульт занимает 3 место по распространенности среди всех неврологических заболеваний. Врачи отмечают ежегодный прирост заболеваемости. В России каждый год регистрируется 400 тысяч новых случаев инсульта. Более 30% из них заканчивается летальным исходом. Острое нарушение мозгового кровообращения не является заболеванием, свойственным людям пожилого возраста. Болезнь может диагностироваться у 5-летних детей. Отличительной особенностью пожилого возраста считается большее количество предрасполагающих к развитию инсульта факторов.
В Юсуповской больнице диагностика нарушения мозгового кровообращения проводится с помощью современного медицинского оборудования. КТ и МРТ позволяют оценить размеры патологического очага, его локализацию, а также тип инсульта. Лечение разрабатывается индивидуально для каждого пациента. Используемые препараты отвечают стандартам качества и безопасности. При необходимости выполняется оперативное вмешательство. В реабилитационный период каждому пациенту назначаются курс физиотерапии и комплекс лечебной физкультуры. Опытные массажисты прорабатывают мышцы, способствуя восстановлению утраченных функций.
Сроки восстановления после геморрагического инсульта
Выполняемая реабилитация после такого мозгового поражения состоит из нескольких этапов:
- ранний период, занимающий около полугода после произошедшего приступа;
- более позднее восстановление, по длительности занимающее от полугода до 1 года;
- этап окончательного выздоровления, который по своей длительности занимает всё последующее время.
Через год после произошедшего приступа начинаются остаточные явления. Самые лучшие результаты при реабилитации можно получить именно в первый год, по этой причине восстановление не должно откладываться.
Эффективные результаты получаются при обязательном соблюдении следующих важных принципов:
- принятие мер на раннем этапе происходящего лечения в стационаре;
- ежедневное выполнение больным соответствующих рекомендаций без каких-либо задержек;
- назначение специальной физической нагрузки с соответствующей интенсивностью и постепенным усложнением упражнений.
Помимо этого, очень важным является принятие комплексных мер: назначение физиотерапии, медикаментозного лечения и необходимой коррекции психологического состояния пациента. В этот период выздоравливающий человек должен обезопасить себя от лишних стрессовых ситуаций, а также быть окружен заботой и любовью родных и близких людей.
Причины и последствия инсульта
Известны следующие причины инсульта:
- возраст. В группу риска развития инсульта входят пожилые люди, особенно те, которые имеют высокое артериальное давление, ведут малоподвижный образ жизни, имеют избыточный вес, курят или злоупотребляют спиртными напиткам. В настоящее время всё чаще инсульт развивается у лиц молодого возраста;
- пол. В большинстве возрастных групп инсульт чаще встречается у мужчин, чем у женщин. Однако он тяжелее протекает и чаще заканчивается летальным исходом у женщин. Это связано с употреблением контрацептивов, гормональным дисбалансом и эмоциональной неуравновешенностью женщин;
- семейный анамнез. В большинстве случаев ближайшие родственники пациентов, страдающих инсультом, перенесли острое нарушение мозгового кровообращения;
- курение. У лиц, выкуривающих больше 20 сигарет в день, риск развития инсульта повышается в 2 раза;
- питание. Преобладание в рационе насыщенных жиров, лёгких углеводов и избыточного количества поваренной соли способствует повышению артериального давления, являющегося основным фактором геморрагического инсульта;
- недостаточная физическая активность. Отсутствие регулярных физических упражнений увеличивает риск ожирения, усиливает нарушение циркуляции крови, что способствует развитию инсульта.
- употребление наркотических веществ. Наркотики, особенно метамфитамин и кокаин, являются основным фактором развития инсульта у молодых людей. Анаболические стероиды, которые часто принимают спортсмены, также увеличивают вероятность инсульта.
- заболевания сердца и сосудов. Люди, страдающие заболеваниями сердечно-сосудистой системы, особенно сопровождающимися нарушением ритма сердечной деятельности, и патологией периферических сосудов подвергаются повышенному риску развития инсульта;
- перенесенный инсульт в 10 раз повышает риск острого нарушения мозгового кровообращения;
- артериальная гипертензия является причиной 70% инсультов. У пациентов, страдающих гипертонической болезнью, в 10 раз выше риск развития инсульта, чем у людей с нормальным давлением.
- высокий уровень холестерина увеличивает риск развития атеросклероза церебральных артерий и нарушения кровотока по мозговым сосудам;
- ишемическая болезнь сердца повышает риск инсульта. Препятствующие свёртыванию крови препараты, которые используются в лечении заболеваний сердечно-сосудистой системы, растворяют сгустки крови, но и увеличивают риск развития геморрагического инсульта.
- фибрилляция предсердий – основной фактор риска развития инсульта, связанный с нарушением сердечного ритма. У 2-4% пациентов с фибрилляцией предсердий без предвестников нарушения мозгового кровотечения развивается инсульт.
Последствия инсульта – нарушение двигательной, речевой, зрительной, когнитивной функции, расстройства чувствительности. Их предотвращает в Юсуповской больнице команда специалистов, в состав которой входят неврологи, кардиологи, логопеды, психотерапевты, реабилитологи.
Судороги после инсульта
Некоторые последствия инсульта при адекватной медицинской помощи поддаются лечению и восстановлению. К числу данных последствий относятся судороги, которые появляются у женщин и мужчин после ишемического или геморрагического инсульта.
Развитие судорожного синдрома вызвано гибелью нейронов головного мозга и формированием очага некроза. Ответной реакцией организма на данный процесс является активация других нейронов для восстановления кровообращения и прекращения патологического процесса. Некротические ткани заменяются полостью, заполненной жидкостью, при образовании кисты человек не ощущает дискомфорта. Однако при раздражении кистой нейронов могут происходить судороги.
После инсульта судороги могут проявляться у больных в виде:
- онемения одной или обеих конечностей одновременно, чувство деревянной ноги или руки;
- сокращения мышц лица и шеи, результатом чего становится «маскообразное лицо», запрокидывание головы на одну сторону или асимметрия лица с одной стороны;
- сокращения мышц лица на фоне онемения конечностей.
Некоторые пациенты после инсульта испытывают небольшой тремор, другие больные отмечают краткосрочные судороги во всем теле.
Почему инсульт наступает?
Эксперты ВОЗ считают, что в XXI веке инсульт станет наиболее распространенным заболеванием. Увеличение темпа и напряженности жизни, загрязнение воды и воздуха, воздействие профессиональных факторов, употребление алкоголя и курение, избыточное по калорийности и недостаточное по качеству питание, малоподвижный образ жизни, плохая наследственность – этого вполне достаточно, но существуют и другие причины, главная из которых – старение населения. Увеличение случаев инсульта в структуре населения старших возрастных групп могло бы все объяснить, но…
- За последние 5 лет третью часть от общего числа больных с нарушениями мозгового кровообращения составляли люди в возрасте до 50 лет;
- Артериальная гипертония у подростков обнаруживается в 3 раза чаще;
- С 1990 по 2000 год в России абсолютное число ежегодно умирающих от болезней системы кровообращения возросло на 307000
Все эти данные свидетельствуют о том, что инсульт молодеет.
Температура после инсульта
Температура при инсульте – это показатель кровоизлияния в мозг, геморрагического инсульта. При ишемическом инсульте температура в большинстве случаев немного пониженная, при геморрагическом инсульте температура повышается.
Своевременная медицинская помощь снижает риск развития тяжелых осложнений. После инсульта сложно бороться с высокой температурой – жаропонижающие средства могут усугубить состояние больного с геморрагическим инсультом, при ишемическом инсульте вызвать геморрагическую трансформацию.
Температура после инсульта: причины и лечение
Температура при инсульте – это очень важный показатель состояния больного. По нему наиболее часто определяют степень поражения головного мозга у пациента. Предельно допустимыми считаются показания температуры до 38 градусов.
Исследования инсультов показали, что большая часть пациентов с инсультом при поступлении в клинику имели нормальную среднюю температуру. У пациентов с обширными инсультами температура начинала подниматься через несколько часов (4-6) до 40 градусов. У пациентов с инсультами средней тяжести температура поднималась до 40 градусов через 12 часов после инсульта. Легкая степень инсульта чаще всего проходит без температуры или с несущественным подъемом температуры.
Осложнения после инсульта
После инсульта часто происходит повышение температуры из-за следующих осложнений:
- повреждение произошло на обширном участке головного мозга;
- развился отек тканей головного мозга;
- во время инсульта был поврежден центр терморегуляции в мозге;
- осложнение после инсульта – пневмония;
- развилась аллергическая реакция на медикаменты.
В случаях, когда причиной повышения температуры является её центральный генез, врачи выполняют краниоцеребральную гипотермию. Проводится охлаждение головного мозга через наружные покровы головы с помощью специальной аппаратуры. Этот метод усиливает устойчивость мозга к кислородному голоданию, снижает риск развития отека мозга, купирует имеющийся отек, снижает температуру тканей.
Типы реабилитации после геморрагического инсульта
Необходимая медикаментозная и двигательная реабилитация выполняется в следующих целях:
- значительное уменьшение риска повторения геморрагического инсульта;
- постепенное возвращение к привычному образу жизни;
- возвращение утраченной трудоспособности;
- выполнение больным элементарных навыков и действий;
- сохранение личности пациента с помощью оказание социальной и психологической помощи.
Медикаментозное лечение
В головном мозге человека происходит замещение погибших нейронов на элементы с высокой активностью. Но из-за возрастающей нагрузки обязательно требуется получение дополнительной энергии. Оставшиеся живыми нейроны после повреждения с течением времени восстанавливают утраченные функции.
Назначаемые лекарственные препараты обеспечивают дополнительное питание и значительно улучшают процессы восстановления в головном мозге. Проведение дополнительных курсов важнейшей медикаментозной терапии рекомендуется в течение года один раз в три месяца.
Препараты, которые вводятся пациенту в виде инъекций в процессе лечения:
- ноотропы, к которым относятся пирацетам, актовегин и другие препараты;
- лекарства для стимуляции необходимых импульсов в клетках мозга, например, прозерин или нейромидин;
- подобранные витамины группы B, улучшающие метаболизм в клетках.
Прием назначенных препаратов должен продолжаться даже после завершения положенного лечения в стационаре. В домашних условиях выполняется приём таблеток вместе с пищей.
С помощью медикаментозного лечения выполняется корректировка хронически повышенного артериального давления. При необходимости врач назначает подходящие препараты против артериального давления, блокаторы кальциевых каналов в клетках сосудов или средства для снижения уровня сахара в плазме крови.
Двигательное восстановление
Восстанавливать утраченное движение необходимо уже на этапе выполняемого стационарного лечения после того, как оказана первичная помощь. На конечности обязательно необходимо подавать физическую активность для улучшения кровообращения, что помогает в снижении тонуса и предотвращает появление застойных явлений в сосудах, а также бережёт пациента от возникновения пневмонии из-за лежачего образа жизни.
Положение конечностей в лежачем состоянии при необходимости корректируется при помощи лангеты или специальных грузов. Такие пациенты обязательно переворачиваются каждые 2 часа для предотвращения появления пролежней на коже, к тому же, это рекомендовано для стабилизации артериального давления.
Через несколько дней после приступа начинается пассивная гимнастика, в процессе которой человеку оказывается помощь в плавном движении различными частями тела. Процедуры проводятся только при отсутствии у человека болевых ощущений. При улучшении состояния следует помочь пациенту научиться принимать сидячее положение, а затем помочь ему в восстановлении вертикального положения. Перед началом ходьбы выполняется тренировка ног для того, чтобы вернуть утраченные ощущения положения в пространстве. Затем пациенту необходимо начать передвигаться с применением опор, ходунков и тростей.
Техники восстановления движения
Серьёзной ролью в реабилитации утерянной двигательной способности обладает лечебная физкультура. При этом разрабатываются подходящие упражнения для разных групп мышц, проводятся занятия с использованием специальных тренажёров, а также применяется устройство для снижения высокого мышечного тонуса.
Очень полезным является назначение специального массажа. Сначала выполняется поглаживание конечностей с достаточно высоким мышечным тонусом, а затем проводится растирание других групп мышц. Значительно улучшает эффект перед сеансом использование тёплой грелки. Процедура массажа может занимать 20 минут и в основном зависит от текущего состояния пациента.
Эффективными методиками физиотерапии становятся кислородные ванны, проводимый электрофорез сосудов на шее, а также электростимуляция мышц, которые потеряли свои функции в результате перенесенного инсульта.
Восстановление речи
Возвращение речи возможно даже после приступа, который произошёл более года назад. Разговор после произошедшего инсульта должен быть медленным с чётким произнесением слов. При этом не нужно торопить с ответом и задавать сложные вопросы.
Хорошо помогает в восстановлении функциональности мышц работа с логопедом. Также очень полезными становятся занятия перед зеркалом. В процессе наступления заметных улучшений возможно усложнение заданий и стимуляция человека к произношению более сложных произносимых фраз.
Восстановление дыхания и глотания
Питание пациентов в стационаре чаще всего выполняется с помощью специального зонда. Затем наступает время самостоятельного освоения навыка употребления пищи. Правильное приготовление продуктов значительно упрощает реабилитацию больного, серьёзно пострадавшего от инсульта. Приготовленная еда должна быть тёплой, не твердой и обладающей мягкой структурой. Ароматные блюда вызывают продуцирование слюны.
Пациентов категорически нельзя торопить в процессе принятия пищи, этот процесс может занимать полчаса и более. Возможно потребуется помощь в удержании посуды или ложки. Восстановление функций глотательных мышц происходит при регулярном повторении осуществляемого процесса питания.
Признаки и симптомы после инсульта
Симптомы инсульта во многом зависят от причины заболевания. Первыми признакам инсульта являются следующие симптомы:
- внезапное онемение или слабость в руке или ноге, на одной стороне тела;
- спутанность сознания;
- сильная головная боль;
- нарушение речи;
- снижение остроты зрения;
- головокружение;
- потеря равновесия или координации.
Скорость появления симптомов ишемического инсульта может указывать на его происхождение: если острое нарушение мозгового кровообращения вызвано эмболией, заболевание внезапное. Головная боль и судороги могут развиваться в течение секунды после тромбоэмболии артерии.
У пациентов с последствиями инсульта выделяют три основных вида нарушений:
- повреждение, дефект. Выделяют следующие повреждения после перенесенного инсульта: двигательные, когнитивные, эмоционально-волевые, речевые, зрительные, чувствительные, сексуальные и тазовые расстройства;
- нарушение способности. Выражаются в нарушении ходьбы и самообслуживания;
- нарушение социального функционирования. Выражается в ограничении осуществления той социальной роли, которая до болезни была нормой для пациента.
Симптомы после инсульта проходят в том случае, если врачи своевременно начинают реабилитационные мероприятия. При поступлении пациента в клинику неврологии Юсуповской больницы в процесс реабилитации включается команда, которая состоит из следующих специалистов:
- неврологи;
- терапевты;
- специалисты по кинезотерапии;
- афазиологи;
- массажисты;
- физиотерапевты;
- иглотерапевты;
- психологи;
- специалисты по биологической обратной связи.
Боли при инсульте в мышцах
Боли в мышцах после инсульта, лечение которого должно быть незамедлительным, возникают у большинства пациентов. Болезненность в мышцах может мешать восстановлению организма. Постинсультная боль может быть стратегической или таламической. Стратегическая боль возникает в той области головного мозга, которая управляет ощущениями, в частности болью, ее проявление обусловлено спазмами. Таламическая боль появляется после инсульта в одной половине тела через несколько месяцев после нарушения кровообращения.
Возникновение боли после инсульта может быть связано с различными факторами. Неврологи с реабилитологами советуют пациентам придерживаться рекомендаций, которые предотвратят наступление данного состояния. Меры профилактики боли после инсульта в мышцах:
- не принимать горячие ванны;
- предпочитать одежду из натуральных материалов, не носить легкую одежду;
- находиться в комфортном положении и не допускать плотной группировки тела;
- не допускать давления на пораженную сторону;
- использовать специальные приспособления для парализованных и ослабленных конечностей;
- фиксировать при сидении парализованную руку, чтобы боль, локализованная в плече, не усугублялась;
- при передвижении желательна поддержка другого человека.
Важно при боли в ногах после инсульта доверять лечение квалифицированным неврологам и реабилитологам.
Точки восстановления после геморрагического инсульта
Осложнения пациента в основном зависят от локализации произошедшего кровоизлияния, а также от его объёма. Сегодня существуют следующие группы возможных угрожающих последствий:
- Двигательные нарушения. Появление у человека сильной слабости и пареза, невозможность пациента принять и сохранить сидячее местоположение. Это может быть паралич одной из сторон тела, высокий мышечный тонус или происходящие спазмы, что серьезно затрудняет самообслуживание, требует обязательной посторонней помощи и доставляет человеку множество неудобств.
- Нарушение чувствительности — это, например, онемение конечностей, ощущение «насекомых под кожей» и жжения, невозможность управления руками, приводящая к появлению различных бытовых проблем.
- Появление речевых патологий после инсульта — это спутанность речи и неспособность правильного произношения отдельных звуков или потеря способности поддержания разговора. Возможна утрата таких навыков, как: распознавания значения слов, счёта, чтения, определения времени по часам и понимания календарной периодичности.
- Проблемы с глотанием в процессе принятия пищи и различной жидкости, а в некоторых случаях — полная утрата способности к самостоятельному приему пищи.
- Нарушения со стороны выделительной системы: появление недержания мочи и стула, возникающие на постоянной основе проблемы с кишечником и мочевыделительной системы.
У пациента часто развиваются острые и хронические психологические и психические нарушения в виде депрессии, чрезмерной эмоциональной вспыльчивости или наступившей апатии. Иногда проявляется частичная амнезия: неспособность узнавать знакомых людей или предметов, пропадает понимание выполнения простых бытовых действий.
Особенности инсульта у пожилых людей
Возраст — один из значимых факторов развития острых сосудистых патологий головного мозга, нарушающих кровообращение. Заболевания кровеносных сосудов у пожилых людей проходят гораздо тяжелее, чем у молодых. Это связано с физиологическими изменениями в организме, и в частности, в центральной нервной системе, такими как:
- уменьшение объема и массы головного мозга;
- истончение лептоменингеальных оболочек;
- старческая атрофия нейронов;
- дегенеративные изменения белого вещества;
- снижение функциональной активности нейронов;
- гибель нейронов, вызванная электролитическим дисбалансом;
- уменьшение гематоэнцефалического барьера;
- патологические изменения мозговых желудочков.
Около 80 % случаев инсульта диагностируются у людей старше 70 лет. И, к сожалению, прогноз на выздоровление очень часто неблагоприятный. Последствия инсульта у пожилых людей трудно спрогнозировать, так как таким пациентам сложно подобрать эффективную терапию.
Причины инсульта у пожилых людей
Среди причин развития инсульта у пожилых людей различают этиологические факторы и факторы риска. Первые вызывают сам недуг, а вторые повышают вероятность возникновения патологии. К основным причинам острых нарушений кровотока в головном мозге относятся:
- артериальная гипертензия;
- васкулиты и ангиопатии;
- неправильный приём препаратов, влияющих на свёртываемость крови;
- новообразования в клетках нервных или соединительных тканей;
- изменения ритма сердцебиения;
- атеросклероз каротидных артерий;
- гормональный дисбаланс, повышающий риск образования тромбов.
Среди главных факторов риска инсульта у людей пожилого возраста можно выделить:
- половую принадлежность (статистически обширным кровяным излияниям в мозг больше подвержены мужчины);
- наличие сердечно-сосудистых заболеваний;
- повышение уровня холестерина в составе крови;
- микроинсульты в анамнезе.
Как правило, инсульту предшествуют определенные сосудистые и сердечные заболевания. Одними из них являются системный атеросклероз и мерцательные аритмии, развивающиеся в возрасте 85 лет.
Системный атеросклероз сосудов
Данное заболевание представляет собой неоднородные бляшки, образовывающиеся в средних и крупных артериях, в том числе и мозговых. Пожилой и старческий возраст являются главными факторами риска развития атеросклероза.
Частые мерцательные аритмии после 85 лет
Нарушения сердечного ритма, приводящие к нерегулярному сердцебиению, свидетельствуют о наличии мерцательной аритмии. Синусовый узел не справляется с координацией сердечного ритма, из-за чего верхние камеры хаотично мерцают. В итоге кровь поступает в желудочки в недостаточном количестве. Основными симптомами мерцательной аритмии являются:
- дрожь в грудной клетке;
- учащенное сердцебиение;
- нерегулярный сердечный ритм;
- одышка;
- болевые ощущения в груди;
- головокружение;
- быстрая утомляемость, сонливость;
- повышенная тревожность и беспокойство.
Многие люди десятилетиями живут с этим заболеванием. Оно не является прямой угрозой жизни, но при достижении человеком пожилого возраста приводит к ряду осложнений, среди которых и инсульт.
Инсульт у людей старше 70 лет
С возрастом церебральное кровообращение ухудшается. Эти нарушения объясняются естественными старческими изменениями, из-за которых компенсаторные резервы организма снижаются. В результате стенки сосудов становятся ломкими, внутреннюю оболочку артерий поражают атеросклеротические бляшки, учащаются случаи резких скачков артериального давления.
Последствия инсульта у пожилых пациентов (старше 70 лет) очень опасны для жизни и в корне меняют её. Первый эпизод разрыва мозгового сосуда приводит к коме больше чем в половине случаев. Восстановительный процесс после острого нарушения церебрального кровообращения тяжелый и длительный.
Признаки инсульта у пожилых людей
В большинстве случаев заболевание проявляется почти сразу. Лишенные нормального кровоснабжения, клетки головного мозга отмирают, что сопровождается следующими симптомами:
- резкая головная боль;
- головокружение;
- обморочное состояние, кратковременная потеря сознания;
- нарушение координации движений;
- ухудшение речи и произношения (заторможенность, ухудшение дикции, невозможность воспроизводить звуки);
- снижение зрения, потемнение в глазах, размытость и нечеткость изображений;
- спутанное сознание, рассеянность;
- дезориентация в пространстве.
Признаки инсульта у пожилых людей имеют некоторые особенности. Сосудистая катастрофа в мозгу наступает независимо от времени суток, но чаще развивается ранним утром или вечером. У возрастных больных состояние часто ухудшается постепенно, в течение нескольких дней. Это связано с тем, что мозговое кровоизлияние протекает достаточно медленно.
Ишемический инсульт критические дни. Удар инсульта
Удар инсульта
Статистика свидетельствует, что у работоспособных людей, находящихся в возрасте 25-60 лет, частота инсульта составляет 1 на 1000 жителей в год. В наиболее развитых странах этот недуг занимает второе место — сразу после сердечно-сосудистой патологии — в печальной строке на обложке истории болезни, где изложена причина смерти.
Две причины и множество последствий..
.
С позиций современного врача, инсульт — это тяжелое и крайне опасное сосудистое поражение центральной нервной системы, вызванное нарушением мозгового кровообращения. Существуют две основные причины для этой катастрофы: кровоизлияние в мозг в результате разрыва стенки сосуда (геморрагический инсульт) и закупорка просвета сосуда тромбом или атеросклеротической бляшкой (ишемический инсульт).
Само слово «инсульт» переводится с латыни как «скакать», «прыгать». Фразой «У меня прыгает артериальное давление» никого не удивишь. К сожалению, именно гипертоническая болезнь становится одной из наиболее частых причин геморрагического инсульта. Он развивается стремительно: предметы предстают в красном свете, появляется чувство тошноты, рвота, головная боль усиливается. Затем наступает катастрофа: больной падает, у него пропадает речь, возникает состояние оглушенности, сопровождаемое потерей сознания, вплоть до комы. Кожные покровы лица — влажные от пота, горячие на ощупь, багрово-красного цвета, с цианотичным оттенком. Температура тела вначале пониженная, через 20-24 часа она повышается до 37,5-38°.
Внешний вид больного, перенесшего инсульт, невольно наводит на мысль о сильном ударе: человек, как правило, лежит на спине, голова и глаза повернуты в одну сторону, рот полуоткрыт. Мускулатура тела и конечностей расслабленная, если попробовать поднять руки больного, то они тут же как плети вяло падают вниз. Кожная чувствительность полностью отсутствует, на уколы больной не реагирует.
У молодых людей причиной геморрагического инсульта может стать разрыв врожденной аневризмы — выпячивания в виде мешка истонченной стенки сосуда. Именно аневризма мозгового сосуда стала причиной внезапной смерти замечательного артиста Андрея Миронова, умершего во время спектакля на сцене.
Ишемический инсульт возникает вследствие нарушения кислородного обеспечения нервных клеток, вызванного закупоркой сосуда головного мозга. Его можно рассматривать как острый инфаркт мозга, отличающийся от инфаркта миокарда еще более тяжелым течением и грозными осложнениями.
Закупорка мозгового сосуда может произойти вследствие проникновения в просвет пузырька (эмбола) жира, попадающего в ток крови в результате перелома длинных трубчатых костей или при полостных операциях у тучных людей. Чаще всего такие эмболы попадают в левое полушарие головного мозга. Постоянные стрессы, переутомление, алкоголь и курение, избыточный вес, колебания сахара в крови — все эти неблагоприятные факторы способны вызвать длительный спазм сосудов головного мозга, также являющийся предвестником ишемического инсульта.
Развитие ишемического инсульта происходит не так бурно, как при геморрагическом. У больного постепенно начинает нарастать характерная неврологическая симптоматика: возникают головные боли, головокружение, появляются преходящие нарушения походки, изменения кожной и болевой чувствительности — онемение или покалывание конечностей. Такие недомогания могут продолжаться несколько дней.
Чаще всего ишемический инсульт — болезнь пожилых людей. Удар настигает их ночью или под утро. Если ишемия не вызвана эмболом или тромбом, принесенным с током крови, то заболевание протекает относительно мягко: больной может не только не терять сознания, но и достаточно критично относится к своему состоянию и, заметив ухудшение самочувствия, успевает обратиться за помощью к врачу или близким.
Во время самого «удара» лицо больного обычно бледное, пульс мягкий, умеренно учащенный. Вскоре наступает паралич конечностей с правой или левой стороны в зависимости от области поражения мозга.
Несмотря на кажущуюся «благопристойность» ишемического инсульта, его последствия также очень тяжелы.
Обескровленный участок мозга погибает и уже не может выполнять свои функции, что неминуемо влечет за собой параличи, нарушения речи, памяти, узнавания, координации движений.
Если нарушение кровообращения произошло в правом полушарии мозга, то параличи и нарушения чувствительности возникают в левой половине тела. При катастрофе в левом полушарии те же явления отмечаются справа. Но самые тяжелые последствия отмечаются при локализации инсульта в стволе головного мозга, где находятся жизненно важные центры, поражение которых ведет к гибели больного.
Чаще всего инсульт затрагивает лишь какую-то небольшую область головного мозга. Однако последствия в любом случае оказываются невосполнимыми, ведь между всеми клетками головного мозга существуют сложнейшие коммуникационные связи, благодаря которым осуществляется вся высшая нервная деятельность.
При локализации патологического очага в центре моторной речи (центр Брока) нарушается устная речь: больной становится или полностью немым или произносит лишь отдельные слова и простые фразы. При этом понимание чужой речи сохраняется. В случае если центр Брока пострадал частично, больной начинает говорить скупым стилем почтовых телеграмм, совершенно забыв о глаголах и связках.
По симптомам, наблюдаемым у каждого конкретного больного, опытный врач может совершенно точно сказать, какой участок головного мозга пострадал от инсульта. В значительной степени это знание позволяет прогнозировать дальнейшее течение заболевания. Клиницисты дают три прогноза: благоприятный, средний и неблагоприятный. В первом случае у больного постепенно восстанавливаются утраченные функции и способности. Во втором варианте течение осложняется присоединившимися болезнями — пневмонией, сахарным диабетом, расстройствами желудочно-кишечного тракта. При этом состояние пациента периодически то ухудшается, то несколько восстанавливается, курс лечения затягивается на неопределенное время, и на вопросы родственников врачи только разводят руками.
Еще хуже третий вариант, когда очаг поражения занимает большую площадь или у больного наблюдаются повторные удары. Как правило, в таких случаях ничего хорошего ожидать не приходится. Вероятность повторного инсульта весьма велика, причем в 70 процентах он заканчивается смертью больного. Критическими считают третьи, седьмые и десятые сутки после первого удара. Однако полностью исключить возможность рецидива нельзя еще как минимум год.
Лечить или ухаживать
Инсульт — заболевание, требующее срочной госпитализации в специализированное неврологическое отделение. На первом этапе больному вводят препараты, улучшающие мозговое кровообращение и стимулирующие метаболические процессы в мозге (эуфиллин, нимотоп, нимодипин, церебролизин, ноотропил). Кроме того, проводится терапия, направленная на стабилизацию артериального давления и сердечной деятельности.
Тактика лечения значительно различается в зависимости от вида инсульта. При геморрагическом в первую очередь стремятся снизить артериальное давление, уменьшить явления отека мозга. С этой целью вводят гипотензивные средства, мочегонные препараты, эуфиллин, но-шпу.
При лечении ишемического инсульта врачи применяют антикоагулянты — вещества, способные рассосать образовавшийся тромб или, по крайней мере, предупредить его дальнейший рост, обязательно под контролем за свертываемостью крови.
Ни в коем случае нельзя упускать из внимания вопросы, связанные с общим уходом за больным: проведение тщательных санитарно-гигиенических мероприятий, туалета тела, занятий лечебно-восстановительной гимнастикой.
Больной должен быть уложен в постель на боку совершенно раздетым. Сразу необходимо удалить зубные протезы, верхняя половина тела должна быть слегка приподнята. В связи с непроизвольным мочеиспусканием под нижнюю часть тела целесообразно положить клеенку, покрытую вдвое сложенной простыней, или специальные памперсы. Для очищения кишечника через день ставится клизма. Комнату, в которой лежит инсультный больной, следует регулярно проветривать.
Одним из самых распространенных осложнений являются пролежни, возникающие из-за нарушения
микроциркуляции крови в местах, находящихся в контакте с матрацем, подушкой и т.д. Обычно пролежни образуются на ягодицах, крестце, локтях, лодыжках. Вначале это пятна синюшно-красного цвета; затем в них формируются очаги некроза, способные захватывать не только большие поверхностные, но и уходить глубоко в мышечную ткань. Интоксикация, вызванная пролежнями, становится причиной гибели многих больных, сумевших перенести первый удар болезни.
Тело больного необходимо не реже трех раз в сутки протирать камфорным спиртом или смесью шампуня и перекиси водорода. Если на коже появились подозрительные красноватые пятна, их следует обработать ватой, смоченной раствором марганцовки. Эту процедуру необходимо проводить до тех пор, пока угроза пролежня не минует.
У некоторых больных, перенесших инсульт, отмечается поперхивание при глотании, затруднения, связанные с приемом пищи. Таким пациентам можно предложить пить через тонкую гибкую трубку, поставленную в чашку или стакан. Хорошо усваивается мороженое, детское питание, способные долгое время поддерживать энергетический баланс больных, отказывающихся от нормальной пищи.
Еще одно частое осложнение нарушений мозгового кровообращения — пневмонии. Воспаление легких — постоянный спутник инсульта. Это объясняется несколькими причинами: длительным неподвижным положением больного, нарушением кашлевого рефлекса, невозможностью отхаркивать скопившуюся мокроту.
Чтобы избежать этого грозного осложнения, необходимо регулярно массажировать больному грудную клетку, давать надувать детские резиновые игрушки, что стимулирует работу легких, раз в двое-трое суток ставить горчичники или проводить баночный массаж.
И еще одно непременное требование к людям, окружающим больного с нарушенным мозговым кровообращением, — запаситесь терпением! Его вам понадобится очень много, но помните: страдает близкий вам человек, и в ваших силах сделать его жизнь хоть немного сноснее, в ваших руках его дальнейшая судьба. Без вашего участия будут бессильны самые лучшие врачи и не помогут самые эффективные лекарства. Поэтому приготовьтесь к долгой и нелегкой борьбе за здоровье и благополучие человека. Ведь, как испокон веков говорили на Руси, милосердие — это любовь на деле.
Александр КРЫЛОВ,
кандидат медицинских наук