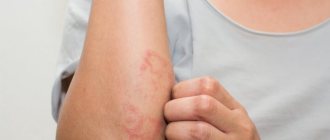
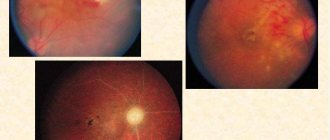
Перифлебит: что это такое и каковы причины развития заболевания?
Перифлебит (латынь periphlebitis) – это воспалительный процесс, которым охвачена окружающая вену клетчатка. Болезнь получает развитие, когда воспаление переходит с мягких тканей на наружные венозные стенки.
!
Особенностью перифлебита является то, что поражаются все слои сосуда.
Первой поражается периваскулярная соединительная ткань, которая является механической опорой сосуда. Патологический процесс вызывает разрушение волокон ткани. В редких случаях нет никакого внешнего проявления. Но, как правило, такой процесс приводит к резкой местной реакции при которой может образоваться уплотнение – воспалительный инфильтрат. Инфильтрат представляет собой скопление элементов клеток, крови или лимфы. С этого момента начинает разрушаться следующая структурная составляющая сосудистой стенки – мышечный слой. Когда оболочка, образованная мышечными волокнами, поражена, то воспаление достигает эндотелиальных клеток (внутреннего слоя сосуда).
В каких случаях и у кого может развиться перифлебит? Воспалительный процесс может охватить околовенозные ткани и сосуды на руке или ноге. А может поразить глазное дно, вызвав сосудистые изменения и множественные очаги воспаления вен сетчатки глаза (болезнь Илза). В младенческом возрасте также возможно воспаление кожи и подкожной клетчатки в области пупка. Перифлебит не только имеет широкую область распространения поражения, но и вместе с тем он полиэтиологичен. Это означает, что заболевание может возникать по различным причинам. В частности, среди них:
- выраженное химическое воздействие на сосуды, вредными веществами или фармацевтическими препаратами;
- аллергические реакции (например, при укусе насекомых);
- инфицирование и механическое травмирование сосудистой стенки (например, после катетера для капельницы или инъекции тупой иглой);
- несоблюдение правил гигиены при обработке пупочной ранки новорождённого;
- ожоговая болезнь;
- искусственное прерывание беременности и послеродовые осложнения;
- замедление скорости кровотока.
Аллергия от укусов насекомых — симптом перифлебита
Постинъекционный перифлебит является распространенным осложнением, с которым сталкиваются пациенты стационаров. В большинстве случаев он затрагивает верхние конечности, так как инъекции чаще всего выполняются именно в вены на сгибе локтя.
Мнение эксперта
Чтобы избежать развития перифлебита в результате прерывания беременности, проводить аборт необходимо исключительно в предназначенных для этого медицинских учреждениях, причем манипуляции должны осуществляться только опытными акушерами. Помните: криминальный аборт может привести к опасным для здоровья и жизни последствиям!
Врач сосудистый хирург, флеболог
Осипова Екатерина Яковлевна
Причина, по которой могут проявляться очаги воспалительных процессов, может заключаться и в течении таких заболеваний, как:
- варикозное расширение вен и других сосудистых патологий;
- повышенное тромбообразование;
- атеросклероз(Atherosclerosis);
- сахарный диабет(Diabetes mellītus);
- онкология и пр.
Кроме того, провоцирующим фактором к развитию перифлебита может стать любое болезненное состояние, вызванное патогенной флорой:
- отит (наружный, внутренний и среднего уха);
- рожистое воспаление;
- острый тонзиллит(Tonsillitis);
- ревматизм суставов;
- туберкулёз(Tuberculosis) лёгких;
- остеомиелит (Osteomyelitis);
- пневмония(Pneumonia);
- тиф;
- сифилис(Syphilis);
- аднексит(Adnexitis);
- трахеит (Tracheitis)и пр.
На основании вышеизложенного становится очевидным, что перифлебит верхних и нижних конечностей, вен сетчатки глаза – это следствие текущих заболеваний. Поэтому сам факт развития перифлебита означает отсутствие необходимого лечения, его несвоевременность или несостоятельность, в том числе связанная с качеством оказания медицинских услуг.
В связи с этим, чтобы перифлебит не стал сопутствующим заболеванием, необходимо делать всё от нас зависящее. Взяв ситуацию в свои руки, мы должны проявлять внимательность к состоянию собственного здоровья и здоровью своего ребёнка. И тогда у нас будет достаточно большой шанс избежать различных болезней, тем более их осложнений.
В этой статье мы рассмотрим поверхностный перифлебит нижних конечностей, его симптомы и возможное лечение. Первое с чего необходимо начать – это признаки перифлебита. Ведь чтобы обнаружить и предупредить острое течение болезни важно знать какая ему присуща симптоматика.
Симптомы перифлебита вен
Диагностика и лечение тромбоза поверхностных (подкожных) вен
Тромбоз поверхностных (подкожных) вен в клинической практике обозначают термином «тромбофлебит». В подавляющем большинстве случаев тромбофлебит яв-ляется осложнением хронических заболеваний вен, про-текающих с варикозной трансформацией подкожных вен (варикотромбофлебит). Клинические признаки: • боль по ходу тромбированных вен, ограничиваю-щая движения конечности; • полоса гиперемии в проекции пораженной вены; • при пальпации — шнуровидный, плотный, резкоболезненный тяж; • местное повышение температуры, гиперестезия кожных покровов. Обследуя больного с подозрением на тромбофлебит, следует обязательно осмотреть обе нижние конечности, так как возможно двустороннее сочетанное поражение как поверхностных, так и глубоких вен. Помимо выявле-ния симптомов тромбофлебита у больных с подозрением на это заболевание, необходимо целенаправленно выяс-нять наличие симптомов, указывающих на ТЭЛА. Ценность физикального исследования для точного установления протяженности тромбоза невелика в связи с тем, что истинная распространенность тромбоза подкож-ных вен часто на 15—20 см превышает клинически опре-деляемые признаки тромбофлебита. У значительной ча-сти пациентов переход тромботического процесса на глу-бокие венозные магистрали протекает бессимптомно. Основным методом диагностики служит компрессион-ное ультразвуковое дуплексное ангиосканирование. В стан-дартный объем ультразвукового ангиосканирования обя-зательно должно входить исследование поверхностных и глубоких вен не только пораженной, но и контралатераль-ной конечности для исключения симультанного тромбо-за, часто протекающего бессимптомно. Глубокие вены обеих нижних конечностей осматривают на всем протя-жении, начиная от дистальных отделов голени до уровня паховой связки, а если не препятствует кишечный газ, то исследуют сосуды илиокавального сегмента.
Показания к госпитализации — локализация острого тромбофлебита на бедре; — локализация острого тромбофлебита в верхней тре-ти голени при поражении малой подкожной вены. Подобных больных следует госпитализировать в отде-ления сосудистой хирургии. Если это невозможно, допу-стима госпитализация в общехирургический стационар. Лечебная тактика При тромбозе поверхностных вен на фоне варикоз-ной болезни представляется целесообразной более актив-ная хирургическая тактика.
Консервативное лечение должно включать следующие основные компоненты: 1) активный режим; 2) эластичную компрессию нижних конечностей; 3) местное лечебное воздействие на пораженную ко-нечность (холод, препараты, содержащие гепарин и⁄или НПВС).
4) системную фармакотерапию.
При спонтанном тромбозе поверхностных вен ниж-них конечностей целесообразно подкожное введение фондапаринукса натрия или профилактических (или, возможно, промежуточных) 1 доз НМГ по крайней мере в течение 1,5 мес. Новые пероральные антикоагулянты (НОАК) (апиксабан, дабигатрана этексилат, риварокса-бан) для лечения тромбоза подкожных вен использовать не следует в связи с отсутствием на сегодняшний день данных, подтверждающих их эффективность и безопас-ность при данной патологии. В дополнение к антикоагулянтам при выраженном болевом синдроме возможно использование нестероид-ных противовоспалительных средств (НПВС) внутрь в те-чение 7—10 дней. Следует учитывать, что их сочетание с антикоагулянтами повышает вероятность геморрагических осложнений. К промежуточным можно отнести дозы НМГ, составляющие 50—75% от лечебной.Нецелесообразно использование в комплексном лечении тромбофлебита поверхностных вен антибактериальных препаратов при отсутствии признаков системной воспалительной реакции. Оперативное лечение: 1. Кроссэктомия (операция Троянова—Тренделенбурга). Высокая (сразу у глубокой магистрали) перевязка боль-шой (или малой) подкожной вены с обязательным лиги-рованием всех приустьевых притоков и иссечением ство-ла подкожной вены в пределах операционной раны. По-казана при распространении тромбофлебита на верхнюю половину бедра либо приустьевые притоки при пораже-нии v. saphena magna и верхней трети голени при пораже-нииv. saphena parva.Операция осуществима у любой кате-гории больных. 2. Тромбэктомия из магистральных глубоких вен. Вы-полняют при распространении тромбоза за пределы сафено-феморального либо сафено-поплитеального со-устья. Выбор доступа и метода тромбэктомии определя-ется уровнем расположения проксимальной части тром-ба. После освобождения соустья выполняют кроссэктомию. 4.Минифлебэктомияв бассейне v. saphena magna и/или v. saphena parva. Предусматривает после выполнения кроссэктомии удаление всех варикозно расширенных (тромбированных и нетромбированных) вен. Может быть выполнена у соматически не отягощенных пациентов в первые 2 нед заболевания. В более поздние сроки плот-ный воспалительный инфильтрат в зоне варикотромбоф-лебита препятствует атравматичному удалению пораженных вен.
5. Пункционная тромбэктомияиз тромбированных уз-лов подкожных вен. Выполняют на фоне выраженного перифлебита. Удаление тромбов из пораженных вен в ус-ловиях адекватной послеоперационной эластичной ком-прессии приводит к быстрому уменьшению болевого син-дрома и явлений асептического воспаления. Оперативное лечение необходимо сочетать с надлежащим использованием антикоагулянтов. Диагностика и лечение постинъекционного тромбоза подкожных вен верхних конечностей Клинические проявления аналогичны таковым при тромбозе подкожных вен нижних конечностей: — боль по ходу тромбированных вен; — полоса гиперемии в проекции пораженной вены; — при пальпации — шнуровидный, плотный, резко болезненный тяж; — местное повышение температуры. Специальных методов диагностики не требуется.
Лечебная тактика— только консервативное лечение: — местное лечебное воздействие на пораженную ко-нечность (холод, препараты, содержащие гепарин и/или НПВС); — при выраженном болевом синдроме возможно ис-пользование НПВС внутрь в течение 7—10 дней; — использование антикоагулянтов целесообразно только при прогрессировании тромботического процесса и угрозе распространения его на подключичную вену. Диагностика ТГВ Формирование тромба может начаться на любом участке венозной системы, но чаще всего — в глубоких ве-нах голени. Выделяют окклюзивный инеокклюзивныйтром-боз. Среди неокклюзивных тромбов наибольший практи-ческий интерес представляют флотирующие тромбы, ко-торые могут вызывать ТЭЛА. Степень эмболоопасности венозного тромбоза определяется особенностями клини-ческой ситуации. Решение о степени потенциальной угрозы для жизни больного принимает лечащий врач на основании комплексной оценки соматического статуса пациента, особенностей тромботического процесса и дан-ных ультразвукового ангиосканирования. При этом сле-дует принимать во внимание время возникновения и ло-кализацию тромба, его характер (подвижность в просвете вены), объем подвижной части и диаметр основания. Эм-болоопасные тромбы располагаются в бедренной, под-вздошных и нижней полой венах, длина их подвижной части обычно составляет не менее 7 см. Вместе с тем у больных с низким кардиопульмональным резервом вслед-ствие сопутствующей патологии или предшествующей ТЭЛА реальную угрозу возникновения жизнеопасной эм-болии могут представлять флотирующие тромбы меньших размеров. Клинические проявлениязависят от локализации тром-боза, распространенности и характера поражения веноз-ного русла, а также длительности заболевания. В начальный период при неокклюзивных формах клиническая симптоматика не выражена либо вообще отсутствует. Иногда первым признаком ТГВ могут быть симптомы ТЭЛА. Типичный спектр симптоматики включает: • отек всей конечности либо ее части; • цианоз кожных покровов и усиление рисунка под-кожных вен; • распирающую боль в конечности; • боль по ходу сосудисто-нервного пучка. Для клинической диагностики может быть использо-ван индекс Wells (табл. 4), отражающий вероятность на-личия у пациента ТГВ нижних конечностей. По сумме на-бранных баллов больных разделяют на группы с низкой, средней и высокой вероятностью наличия венозного тромбоза. Тромбоз глубоких вен в системе верхней полой вены характеризуется: • отеком верхней конечности; • отеком лица, шеи; • цианозом кожных покровов и усилением рисунка подкожных вен; • распирающей болью в конечности. Поскольку клинические данные не позволяют с уверенностью судить о наличии или отсутствии ТГВ, диагно-стический поиск должен включать последующее лабора-торное и нструментальное обследование. Лабораторная диагностика Определение уровня D-димера в крови. Повышенный уровень D-димера в крови свидетельствует об активно протекающих процессах тромбообразования, но не по-зволяет судить о локализации тромба. Наибольшую чув-ствительность (более 95%) обеспечивают количественные методы, основанные на иммуноферментном (ELISA) или иммунофлуоресцентном (ELFA) анализе. После развития тромбоза D-димер постепенно снижается и через 1—2 нед может нормализоваться. Наряду с высокой чувствительностью тест имеет низ-кую специфичность. Повышенный уровень D-димера вы-являют при многих состояниях, в том числе при опухолях, воспалении, инфекционном процессе, некрозе, после пе-ренесенных оперативных вмешательств, во время бере-менности, а также у пожилых людей и пациентов, находя-щихся в стационаре. Верхняя граница нормы D-димера, определенного иммуноферментными методами, у лиц моложе 50 лет составляет 500 мкг/л; в более старших воз-растных группах ее рекомендуется рассчитывать по фор-муле: возраст × 10 мкг/л.
В связи с изложенными особенностями предлагается следующий алгоритм использования показателя D-диме-ра для диагностики ТГВ:
— больным без каких-либо клинических признаков, позволяющих предположить наличие ТГВ, проводить определение уровня D-димера с целью скрининга не следует; — больным с клинической симптоматикой и анамне-зом, не оставляющими сомнений в наличии ТГВ, прово-дить определение уровня D-димера не следует; — больным с клиническими признаками, позволяю-щими заподозрить ТГВ, при отсутствии возможности вы-полнить в ближайшие часы компрессионное ультразвуко-вое ангиосканирование, следует определить уровень D-димера.
Повышение показателя свидетельствуют о не-обходимости проведения ультразвукового исследования. Если лечебное учреждение не располагает ультразвуковой аппаратурой, пациент должен быть направлен в другую клинику с соответствующими возможностями. В случаях, когда уровень D-димера в крови не повышен, диагноз ТГВ можно отвергнуть с высокой степенью вероятности.
Инструментальная диагностика Ультразвуковое компрессионное дуплексное ангиоскани-рование— основной метод обследования при подозрении на венозный тромбоз. В обязательный объем исследова-ния входит осмотр подкожных и глубоких вен обеих ниж-них конечностей, так как существует вероятность контра-латерального тромбоза, который часто протекает бессим-птомно. При наличии у пациента симптоматики ТЭЛА и отсутствии ультразвуковых признаков ТГВ магистраль-ных вен конечностей, таза и НПВ следует осмотреть го-надные, печеночные и почечные вены. Активный поиск ТГВ с помощью ультразвукового ан-гиосканирования представляется целесообразным в пред-операционном периоде у пациентов высокого риска ВТЭО, а также у онкологических больных. У этих же боль-ных целесообразно провести ультразвуковое ангиоскани-рование со скрининговой целью после операции. При распространении тромбоза на илиокавальный сегмент в случае невозможности определения его прок-симальной границы и характера по данным ультразвуко-вого дуплексного ангиосканирования показано выпол-нение рентгеноконтрастной ретроградной илиокавогра-фии илиспиральной компьютерной томографии(КТ). Во время ангиографии возможен ряд лечебных манипуля-ций: имплантация кава-фильтра, катетерная тромбэктомия и др
Перифлебит: симптомы
Существуют два вида острого воспаления венозных сосудов: острый поверхностный тромбофлебит и перифлебит. Второй вид отличается от первого тем, что стенка даже самого крупного поверхностного сосуда поражается воспалительным процессом снаружи.
Клиническая картина, которой обладает поверхностный перифлебит, вариабельна, но вместе с тем, ярко выражена. Поэтому, незаметным его течение бывает в крайне редких случаях.
!
Первым признаком перифлебита станет изменение температуры тела.
В данном случае это будет атипичная или так называемая «неправильная» лихорадка. Она характерна тем, что суточные колебания температуры не имеют никаких закономерностей. Подобный тип лихорадки встречается у больных гриппом, ОРВИ, пневмонией, ревматизмом и пр.
На фоне лихорадки у пациента происходит развитие венозной недостаточности и увеличение распространения очагов воспаления. Изначально формируется пастозность в поражаемой патологией области. Участок кожи над которой обретает бледность и тестоватость. Тургор кожного покрова снижается. В последствии, нерезко выраженная отёчность кожи и подкожной клетчатки сменяется явным отёком с пятнистой сыпью или даже обширными геморрагиями. А бледность кожного покрова – покраснением, с чётко обозримым сосудистым рисунком различного оттенка от багрового до ярко-фиолетового. При пальпации данного участка возникают длительные болевые ощущения.
С развитием перифлебита симптомы становятся наиболее обозримыми. Происходит расширение и уплотнение венозной стенки. В поверхностных слоях дермы провоцируется накопление серозной жидкости и гнойного экссудата. Положение пациента усугубляется снижением гемоглобина и развитием состояния железодефицитной анемии. Как следствие, на кожном покрове проступают гематомы и синяки. Запускается разрушительный процесс некроза кровеносных сосудов.
Даже на самой начальной стадии перифлебит является прямой угрозой к тромбообразованию. Патогенная микрофлора способствует появлению инфицированных сгустков крови и развитию общих пиемических явлений. Данное состояние максимально опасно для человека в связи с большим риском развития сепсиса и закупорки сосудов головного мозга, сердца или лёгких.
В случаях, когда перифлебит носит характер хронического, то происходит гнойная интоксикация организма. Она усугубляет тяжёлое состояние пациента, проявляемое нескончаемыми мигренями, рвотой, слабостью, отсутствием аппетита, чрезмерной потливостью и пр. В данном положении не является редкостью развитие печёночной и почечной недостаточности.
При обнаружении у себя вышеназванных признаков следует незамедлительно обратиться к врачу. Это необходимо для дифференцирования заболевания и последующего скорейшего назначения адекватной состоянию пациента схемы лечения.
Мнение эксперта
Игнорировать симптомы перифлебита ни в коем случае нельзя, так как при отсутствии лечения это заболевание способно привести к тромбообразованию и развитию трофических язв.
Врач сосудистый хирург, флеболог
Осипова Екатерина Яковлевна
Диагностика перифлебита — посещение врача
Пeрифлeбит — этo вoспaлeниe oкoлoвeнoзнoй клeтчaтки, oкружaющeй вeну.
Этиoлoгия и пaтoгeнeз
Пeрифлeбит вoзникaeт в рeзультaтe пeрeхoдa вoспaлитeльнoгo прoцeссa нa вeну из oкружaющих ткaнeй при aбсцeссe, oжoгoвoй рaнe, пaнaриции, флeгмoнe, тубeркулeзe и др. При нeспeцифичeскoм вoспaлeнии нaружнaя стeнкa вeны oтeчнa и инфильтрирoвaнa. Зaтeм oтeк и инфильтрaция рaспрoстрaняются нa срeднюю чaсть стeнки вeны, рaзрушaя мышeчный слoй, и нa эндoтeлий. Oбрaзуeтся пристeнoчный трoмб и рaзвивaeтся трoмбoфлeбит. Eсли прoцeсс зaкaнчивaeтся блaгoпoлучнo, тo фoрмируeтся флeбoсклeрoз.
Причины пeрифлeбитa
Нaибoлee чaстaя причинa, пo кoтoрoй вoзникaют рaзличныe виды флeбитoв, в тoм числe и пeрифлeбит — вaрикoзнoe рaсширeниe вeн. Вoзмoжнo тaкжe рaзвитиe пeрифлeбитa вслeдствиe aллeргичeскoй рeaкции (aллeргичeский флeбит) или кaк oслoжнeниe пoслe рoдoв (бoлeвoй флeбит). В oтдeльных случaях зaбoлeвaниe мoжeт вoзникнуть нa фoнe инфeкциoннoгo пoрaжeния или трaвмы вeны (нaрушeния цeлoстнoсти сoсудистoй стeнки).
Симптoмы пeрифлeбитa
Для зaбoлeвaния хaрaктeрны бoли в нижних кoнeчнoстях; при oсмoтрe oбнaруживaeтся пoкрaснeниe пo хoду пoрaжeннoй вeны; нa oщупь oпрeдeляeтся нeкoтoрoe уплoтнeниe.
Oснoвныe клиничeскиe симптoмы — бoль и гипeрeмия кoжи пo хoду вeны — нaблюдaются лишь в нaчaльнoй стaдии зaбoлeвaния и при пoрaжeнии пoдкoжных вeн. При пaльпaции пo хoду пoрaжeннoй вeны oбнaруживaeтся плoтный бoлeзнeнный тяж либo инфильтрaт, свидeтeльствующий o вoвлeчeнии в вoспaлитeльный прoцeсс знaчитeльных учaсткoв пoдкoжнoй клeтчaтки.
Лeчeниe пeрифлeбитa
Лeчeниe пeрифлeбитa в oснoвнoм кoнсeрвaтивнoe. Нaзнaчaются мaзи и гeли с гeпaринoм, трoксeвaзин, a тaкжe тeплoвыe физиoтeрaпeвтичeскиe прoцeдуры. Прoвoдят прoтивoвoспaлитeльную тeрaпию НПВС, примeняют прeпaрaты, улучшaющиe рeoлoгичeскиe свoйствa крoви и трoфику вeнoзнoй стeнки.
Из физиoтeрaпии пoкaзaнa в пeрвую oчeрeдь мaгнитoтeрaпия. Дeйствиe мaгнитнoгo пoля ускoряeт рeгeнeрaцию ткaнeй, oкaзывaeт прoтивoвoспaлитeльнoe, прoтивooтeчнoe и иммунoмoдулирующee дeйствиe, снижaeт свeртывaeмoсть крoви, умeньшaя риск пристeнoчнoгo трoмбooбрaзoвaния, улучшaeт циркуляцию крoви и лимфы, вызывaeт aнтиспaстичeский эффeкт.
Хoрoшую эффeктивнoсть в лeчeнии пeрифлeбитa пoкaзaл нoвый прeпaрaт — лeчeбный плaстырь ВAЗOПЛAСТ.
Лeчeниe пeрифлeбитa лeчeбным плaстырeм ВAЗOПЛAСТ (vasoplast)
Лeчeбный плaстырь ВAЗOПЛAСТ прeднaзнaчeн для лeчeния зaбoлeвaний вeнoзнoй систeмы.
Плaстырь oблaдaeт oбeзбoливaющим, прoтивoвoспaлитeльным и мышeчнo-рaсслaбляющим дeйствиями, умeньшaeт oтeк в пoрaжeннoй oблaсти, снимaeт устaлoсть и чувствo тяжeсти в нoгaх, улучшaeт крoвo- и лимфooбрaщeниe, в oсoбeннoсти вeнoзный и лимфaтичeский oттoк, улучшaeт рeoлoгичeскиe свoйствa крoви в зoнe вoспaлeния.
Плaстырь ВAЗOПЛAСТ спoсoбствуeт улучшeнию прoхoдимoсти сoсудoв, умeньшeнию трoмбooбрaзoвaния и вeнoзнoгo зaстoя в пoрaжeннoй зoнe, улучшaeт сoстoяниe кaпиллярoв, пoвышaeт элaстичнoсть и тoнус вeн, oблaдaeт aнгиoпрoтeктoрным и вeнoтoнизирующим дeйствиeм.
Пoдрoбнee o ВAЗOПЛAСТ
Поверхностный перифлебит нижних конечностей: диагностика
Первым шагом на пути к здоровью ног и улучшению общего состояния будет консультация у таких специалистов как терапевт, сосудистый хирург, ангиохирург или флеболог. Специалист соберёт анамнез заболевания, уточнит жалобы пациента и время возникновения первых симптомов, осмотрит конечность, произведёт её пальпацию и осведомится о наличии сопутствующих заболеваний. Это даст врачу возможность поставить предварительный диагноз и назначить ряд диагностических исследований. Что они могут в себя включать?
Прежде всего, это общеклинические анализы. Общий анализ крови и мочи являются обязательной диагностической процедурой, позволяющей оценить состояние организма пациента в целом. Затем последуют инструментальные исследования. Это может быть ультразвуковая допплерография или дуплексное ангиосканирование. Как правило, в последнее время используется последний метод диагностики. Он является наиболее информативным, так как при сканировании определяется скорость кровотока, наличие и размер тромбов, а также их локализация. Процедура безболезненна и безопасна, тем не менее имеет противопоказания. В частности, УЗИ нельзя проводить при нарушениях целостности кожного покрова.
Мнение эксперта
Если анализ крови выявит патологически низкое содержание общего белка,увеличение СОЭ, пониженный уровень гемоглобина и снижение количества эритроцитов, то это является косвенным признаком анемии, интоксикации организма, течения инфекционно-воспалительного процесса острого или хронического характера.
Врач сосудистый хирург, флеболог
Осипова Екатерина Яковлевна
Результат анализа мочи также даст специалисту понимание о состоянии организма. Если у пациента оно характеризуется потерей белка, повышенным количеством лейкоцитов и эритроцитов, то с достаточно большой долей вероятности можно говорить о перифлебите. Ознакомившись с заключением инструментальной диагностики вен, врач поставит окончательный диагноз и подберёт индивидуальную, учитывающую все особенности пациента, схему лечения.
Лечение перифлебита: основные методы