Инфаркт миокарда возникает, когда полностью или частично блокируется артерия, отвечающая за питание сердца. При этом развивается некроз, клетки сердечной мышцы гибнут.
У мужчин болезнь проявляется в 5 раз чаще, чем у женщин. Кроме того, по статистике женщины сталкиваются с этой патологией в среднем на 10 лет позже. Специалисты связывают это с поздним появлением у женщин атеросклероза, который является одной из причин инфаркта. Атеросклероз, в свою очередь, развивается медленнее из-за наличия эстрогенов – женских гормонов, а также из-за меньшего пристрастия к курению и употреблению спиртного. Однако с возрастом и у мужчин, и у женщин риск столкнуться с инфарктом возрастает.
Факторы риска
Их делят на две группы:
- Модифицируемые (их можно изменить или уменьшить влияние): курение, артериальная гипертензия, гиподинамия, высокие показатели холестерина, употребление продуктов с высоким показателем животных жиров и повышенной калорийностью, сахарный диабет, стресс, излишний вес, менопаузальный период и постменопауза, повышенный гомоцистеин.
- Неизменяемые: возраст, генетическая предрасположенность, пол.
Также выделяют этиологические факторы:
- Атеросклероз коронарных артерий и появление в них тромбов.
- Неатеросклеротическое поражение коронарных сосудов. Возникает, когда воспаляются стенки артерий из-за травм сосудов, врожденных аномалий, нарушения свертываемости крови, спазма сосудов. Вследствие этого снижается кровоток.
Какую помощь оказывают пациенту в реаниматологии?
Пациента, у которого скорая помощь диагностировала острый коронарный синдром, сразу же доставляют в блок интенсивной терапии. Часто при крупных кардиологических клиниках существуют отдельные специализированные инфарктные реанимационные отделения.
Реанимация при инфаркте в первую очередь заключается в обеспечении поврежденной сердечной мышцы кислородом, купировании развившихся жизнеугрожающих аритмий, коррекции нарушений гемодинамики и тромбообразования.
Для этого применяют такие процедуры:
- кислородотерапия – пациента подключают к аппарату искусственной вентиляции легких для борьбы с гипоксией;
- инфузионная терапия – показана для восстановления нормального кровоснабжения тканей, водно-электролитного баланса, используется для обеспечения парентерального (внутривенного) питания;
- седация – при инфаркте очень важно успокоить нервную систему пациента, для чего применяют соответствующие препараты;
- обезболивание – ишемия сердечной мышцы сопровождается интенсивной болью, которая может привести к развитию шока, поэтому ее снимают с помощью наркотических анальгетиков;
- профилактика тромбообразования или растворение образовавшегося тромба – очень важно предупредить повторную атаку или же обеспечить доступ кислорода к ишемизированному участку, для чего назначают антикоагулянты, такие как гепарин или варфарин;
- строгий постельный режим – необходим для максимального уменьшения физической нагрузки и восстановления организма.
Во время нахождения в реанимации пациента могут лечить хирургическим путем:
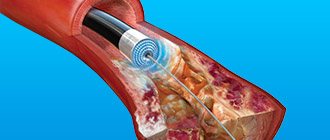
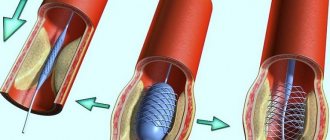
стентирование коронарных артерий;- аорто-коронарное шунтирование;
- ангиопластика лазером;
- баллонная дилатация венечных сосудов.
Пациенты лежат в реанимации после инфаркта под постоянным наблюдением медицинского персонала. Они в круглосуточном режиме подключены к оборудованию, которое автоматически снимает ЭКГ, следит за давлением, дыханием, сердцебиением и другими показателями. В случае, если у больного развивается клиническая смерть, ему в неотложном порядке проводят сердечно-легочную реанимацию, которая заключается в таких действиях:
- непрямой массаж сердца;
- искусственная вентиляция легких;
- дефибрилляция;
- медикаментозная поддержка больного.
Симптомы инфаркта
Зависят от стадии развития патологии.
Предынфарктный период
- Кардиальные симптомы инфаркта: одышка, боли, нарушение ритма сердца, сердцебиение.
- Некардиальные симптомы: кружится голова, ощущается потливость и слабость, синеют губы и ткани под ногтевыми пластинами.
Острейший период
- Главный признак – боль.
- Ощущения интенсивные и давящие. Локализуются за грудиной. Могут распространяться по всей грудной клетке либо только слева или справа.
- Некоторые ощущают жгучие боли – молодые пациенты испытывают более сильные, у пожилых они бывают слабее. Сглаженные ощущения проявляются у тех, кто страдает сахарным диабетом.
- Кожа бледная. Могут наблюдаться потливость, одышка, учащение пульса, аритмия.
- Боль зачастую отдает в плечо, лопатку, челюсть, запястье, ухо с левой стороны.
- Болевой синдром может проявляться волнообразно: нарастать, достигать пика, снижаться.
Острый период
На этой стадии происходит окончательное формирование очага некроза. Боль исчезает. Если она все же чувствуется, значит зона инфаркта еще расширяется. Среди других симптомов: сниженное АД и частый пульс.
Атипичные формы инфаркта миокарда
Существуют и атипичные формы инфаркта миокарда. Их симптомы часто схожи с признаками других заболеваний, что и затрудняет диагностику патологии.
- Астматическая. Из ярко выраженных симптомов – удушье, кашель, холодный пот, хрипы в легких. Боли либо нет вовсе, либо она слабая.
- Абдоминальная. Признаки – боли в эпигастрии, тошнота, рвота, расстройство стула, живот напряженный и болезненный. При такой форме часто подозревают острый аппендицит.
- Аритмическая. Признаки – нарушения сердечного ритма и проводимости, низкое АД. Также проявляются симптомы, схожие с признаками ишемии головного мозга: кружится голова, в глазах становится темно, больной теряет сознание.
- Цереброваскулярная. Также наблюдаются симптомы, схожие с состоянием, когда мозг получает недостаточно кислорода: головокружения, обморочные состояния, слабость, нарушение зрения. Боли почти не ощущаются.
- Малосимптомная. Обычно ее обнаруживают у пожилых людей при осмотрах, связанных с другими заболеваниями: сахарным диабетом и прочими. Если признаки инфаркта и возникают, то больные их игнорируют, потому что симптомы быстро проходят. Инфаркт замечают случайно при проведении электрокардиографии.
- Инфаркт с атипичным болевым синдромом. Неприятные ощущения чувствуются в участках, далеких от сердца: кисти, лопатке, челюсти. Складывается ложная картина, врачи подозревают остеохондроз или прочие болезни костно-мышечного аппарата.
Основания для продления больничного
Главным основанием для продления больничного является невосстановленная трудоспособность. Если человек плохо себя чувствует, у него имеются постинфарктные осложнения, тогда ему продлевают освобождение от работы.
Нередко людям, перенесшим приступ, рекомендована реабилитация в санатории. В такие учреждения обычно направляют пациентов с 1-3 степенью тяжести состояния. В санаторных условиях проводятся физиотерапия, массаж, лечебная физкультура.
Все эти процедуры направлены на восстановление трудоспособности, поддержание здоровья. Санаторное лечение также является основанием для продления больничного листа.
Освобождение от работы дается на весь период пребывания в таком учреждении. Если человеку, перенесшему инфаркт, необходимы инвазивные процедуры, то он не может выполнять свои трудовые обязанности. В этом случае больничный лист продлевают. Большое значение при пролонгации листка нетрудоспособности играет и род деятельности человека.
Мнение эксперта
Ирина Васильева
Эксперт по гражданскому праву
Люди некоторых профессий (пилоты, монтажники, повара, охранники, экскурсоводы, учителя, крановщики, стюарды) с инфарктом в анамнезе не допускаются к выполнению должностных обязанностей. Они получают группу инвалидности.
Дорогие читатели! Для решения вашей проблемы прямо сейчас, получите бесплатную консультацию
— обратитесь к дежурному юристу в онлайн-чат справа или звоните по телефонам:
+7
— Москва и обл.
+7
— Санкт-Петербург и обл.
8
— Другие регионы РФ
Вам не нужно будет тратить свое время и нервы
— опытный юрист возмет решение всех ваших проблем на себя!
Диагностика инфаркта
ЭКГ играет главную роль в диагностике инфаркта миокарда. Электрокардиографию повторяют неоднократно, так как в первые часы и даже сутки ЭКГ-проявления инфаркта часто не явно выражены и проявляются позже.
Помимо этого исследования врач назначает:
- ОАК. Спустя 5–6 часов после инфаркта повышается количество лейкоцитов, а на второй день – СОЭ. Лейкоцитоз снижается через 7 дней. Если повышенные показатели сохраняются, это говорит об осложнениях.
- Биохимический анализ сыворотки крови. Изменение определенных показателей будет свидетельствовать о гибели клеток сердечной мышцы.
- Если перечисленные выше методы не информативны (например, из-за наличия сопутствующих болезней), проводят селективную коронарную ангиографию.
Сколько держат в больнице?
Инфаркт миокарда – это тяжелое состояние. Он является формой ишемической патологии и характеризуется развитием некроза участка сердца.
Около 50% людей умирает еще до поступления в стационарное отделение. Третья часть пациентов погибает уже в больнице из-за развития необратимых, несовместимых с жизнью, осложнений. Инфаркт головного мозга – это острое нарушение кровообращения, при котором погибают нервные клетки.
У больного наблюдается выраженная неврологическая симптоматика. Ежегодно у 360000 россиян случается инфаркт мозга. Около 15% пациентов умирают в первые сутки развития болезни. Госпитализация при инфаркте является обязательной.
В медучреждении проводится ряд реанимационных мероприятий, направленных на купирование приступа и предупреждение развития осложнений болезни. Сколько держат людей с инфарктом в больнице, точно сказать сложно.
На продолжительность нахождения в стационаре влияют такие факторы:
- возраст пациента;
- общее состояние здоровья;
- тип инфаркта;
- наличие осложнений, риск их появления;
- вероятность возникновения повторного приступа;
- эффективность проводимой терапии;
- применяемая методика лечения.
Для сохранения жизни и предотвращения обширной гибели клеток, в условиях больницы проводятся следующие процедуры:
- стентирование;
- ангиопластика;
- аортокоронарное шунтирование;
- катетеризация.
Принимаются меры по растворению тромбов в артериях. Первые 5-7 дней после возникновения инфаркта считаются самыми опасными для жизни. Поэтому больной этот период находится в палате интенсивной терапии.
Если у человека инфаркт случился впервые, то его держат в больнице около 28 дней. Если приступ возник у молодого пациента, получилось быстро снять острое состояние, то выписать из стационара его могут уже спустя пару недель.
Дольше всего проходит лечение людей с постинфарктными осложнениями. Они могут нуждаться не только в медикаментозной терапии, но и в хирургическом лечении. В этом случае стационарное лечение может быть больше месяца.
Восстановление после инфаркта
Реабилитация после инфаркта – это целый комплекс мер. Причем для каждого пациента они разрабатываются индивидуально с учетом особенностей его здоровья, а также скорости и качества проведенной медицинской помощи во время инфаркта. Пациентам, перенесшим инфаркт миокарда, нужно регулярно наблюдаться у кардиолога, как минимум один раз в год, строго следить за уровнем артериального давления и показателями холестерина и сахара крови.
Физическая реабилитация
Увеличение физической активности после инфаркта – один из важных пунктов реабилитации. Необоснованно затяжной постельный режим может оказать негативное влияние на здоровье – привести к слабости мышц, развитию застойной пневмонии и повысить риск тромбоэмболических осложнений. А это, в свою очередь, сказывается на сроках реабилитации. В стационаре после снятия острой боли оценивают степень тяжести инфаркта и предлагают программу реабилитации. В дальнейшем судят по динамике и переводят пациента на следующую ступень активности.
Предупредить повторный инфаркт миокарда поможет продолжительная физическая реабилитация. Вместе с тем важна и психологическая поддержка от родных и близких, их забота и настрой самого больного. Поэтому во время реабилитации проводится еще и психологическая работа, которая помогает снизить стресс и ускорить восстановление.
УЗНАТЬ ЦЕНЫ
Ориентировочная продолжительность нетрудоспособности
У людей, перенесших приступ, возникает вопрос, сколько длится больничный после инфаркта. Когда заканчивается стационарная терапия человек нуждается в прохождении амбулаторного лечения и восстановления. Для этого ему дают лист о нетрудоспособности.
Сколько дней больничный после инфаркта длится, зависит от таких факторов:
- тип патологии;
- общее состояние здоровья, самочувствие;
- тяжесть болезни;
- наличие осложнений;
- род деятельности человека;
- условия работы больного;
- соблюдение пациентом схемы терапии, подобранной доктором;
- следование правильному образу жизни;
- необходимость прохождения реабилитации в санатории.
Участковый врач имеет право выписать больничный лист на срок до 15 дней. Далее освобождение от работы может быть продлено. Решение о необходимости продолжения, прекращения амбулаторного лечения или направления пациента в стационар принимает медкомиссия.
Как правило, лист о нетрудоспособности выписывается на срок от двух до четырех месяцев. В некоторых случаях человеку, перенесшему инфаркт, присваивают группу инвалидности. Тогда больничный закрывают. В большинстве случаев получается сохранить трудоспособность.
Поэтому после восстановления человек приступает к работе. Перед этим он проходит комиссию, которая принимает в случае необходимости решение об изменении условий труда, снижении нагрузок, сокращении рабочего дня.
Иногда человеку рекомендуют перевод на более легкую должность. Если больной работал раньше в ночные смены, то ему показан дневной труд.
Выводы
Инфаркт миокарда – опасное неотложное состояние, которое требует принятия экстренных мер для спасения жизни. Чем раньше начаты реанимационные мероприятия, тем больше шансов на успешное выздоровление.
В течение первых трех-семи дней пациента помещают в отделение анестезиологии и реанимации, где есть все необходимые условия для поддержания жизни и лечения ранних стадий инфаркта. В дальнейшем больного переводят в кардиологический стационар. Сроки выписки с блока интенсивной терапии зависят от конкретной ситуации. Длительность больничного также изменяется в соответствии с тяжестью каждого отдельного пациента.
Максимальная длительность нахождения на больничном при различных заболеваниях
Если по истечении 15 дней больной не вылечился, то лечащий врач направляет его для прохождения врачебной медкомиссии, которая и определяет необходимость продления БЛ. Если пациент проходил лечение в частной лицензированной клинике, то после 15 дней врач также направит его в медучреждение по месту регистрации (жительства), чтобы вопрос о продлении БЛ решила комиссия врачей (ст. 21 приказа № 925н). При благоприятном прогнозе выздоровления максимальный срок нахождения на больничном не может превышать 10 месяцев. Иногда этот срок может быть увеличен до года при диагнозах:
- туберкулез;
- состояние после оперативного вмешательства;
- долго заживающая травма.
При этом пациенту необходимо показываться врачу для оценки состояния и продления БЛ каждые 15 дней.
При неблагоприятном прогнозе лечения в срок не позднее 4 месяцев со дня установления временной нетрудоспособности пациент направляется для прохождения медико-социальной экспертизы (МСЭ). А в случае отказа больного от ее прохождения бюллетень закрывается (п. 4 ст. 59 закона «Об основах охраны здоровья граждан РФ» от 21.11.2011 № 323-ФЗ).
О том, как должен быть заполнен листок нетрудоспособности при длительном больничном, рассказали эксперты КонсультантПлюс. Получите бесплатный пробный доступ к системе и переходите к Путеводителю по кадровым вопросам.
Об особенностях оплаты продолжительных больничных читайте в материале «Какие есть нюансы оплаты длительного больничного листа?».
Итоги
Алгоритм выдачи БЛ жестко регламентирован законодательством РФ. Минимальный срок больничного определяется лечащим врачом. А вопрос, на какой срок дается больничный лист максимально, решается комиссией врачей индивидуально в каждом конкретном случае.
Источники:
- Приказ Минздравсоцразвития РФ от 01.09.2020 № 925н
- Федеральный закон от 21.11.2011 N 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации»
- Федеральный закон от 29.12.2006 N 255-ФЗ «Об обязательном социальном страховании на случай временной нетрудоспособности и в связи с материнством»
Более полную информацию по теме вы можете найти в КонсультантПлюс. Пробный бесплатный доступ к системе на 2 дня.