В 1996 году сердечная патология была ответственна за большее число смертей, чем цереброваскулярные нарушения, рак легкого, рак молочной железы и СПИД вместе взятые [1]. Острый коронарный синдром включает целый спектр сердечных приступов — от нестабильной стенокардии до инфаркта миокарда. Инфаркт миокарда без зубцов Q характеризуется коронарными симптомами, повышением уровня сердечных ферментов и ишемическими изменениями, выявляемыми при электрокардиографии (ЭКГ), без развития зубцов Q (табл. 1).
По сравнению с инфарктами миокарда с зубцами Q инфаркт миокарда без зубцов Q не настолько обширен и не столь часто вызывает смерть в больнице, но зато он чаще обусловливает нестабильность миокарда, что ведет к повышению частоты повторных инфарктов и рекуррентной стенокардии.
Частота инфаркта миокарда без зубцов Q за последние 10 лет повысилась, теперь его доля составляет 50 % от всех острых инфарктов миокарда. А некоторые недавние выкладки показывают, что > 71 % острых инфарктов миокарда — инфаркты без зубцов Q [2]. Среди объяснений этого повышения — более раннее выявление инфаркта путем измерения уровня специфических сердечных ферментов; ускоренные методы лечения, в том числе тромболитическая терапия и чрескожная внутрипросветная коронарная ангиопластика; кроме того, повысилась осведомленность населения о ранних тревожных симптомах.
Механизмы и распределение повреждений
Острые сердечные приступы варьируют от мелкого повреждения бляшки и лабильности следующего за этим тромбоза до тяжелого разрыва бляшки и массивных фиксированных тромботических масс [3]. Наиболее подвержены разрыву эксцентрически расположенные бляшки, а также бляшки с массивной липидной сердцевиной, покрытой фиброзным слоем различной толщины. Эти бляшки становятся нестабильными и разрываются, когда подвергаются воздействию внешних сил, в числе которых — обыкновенный стресс, артериальный спазм, агрегация тромбоцитов и активность белков гемостаза. Когда бляшка разрывается, происходит кровоизлияние в стенку сосуда, причем эритроциты входят в липидное депо. В ответ на это возникает тромботическая реакция в просвете сосуда.
Несколько показателей помогают отличить инфаркт без зубцов Q от инфаркта с зубцом Q и от нестабильной стенокардии: характеристики тромбообразования, время разрешения тромба и наличие либо отсутствие коллатеральных сосудов. Эти факторы влияют на распространенность некроза, объем резидуально нестабильного миокарда и ограничение функции левого желудочка. По сравнению с инфарктами с зубцом Q инфаркты без зубца Q обычно имеют меньшую площадь, меньшую пиковую концентрацию креатинкиназы, большее число функционирующих артерий в зоне инфаркта и более обширные участки жизнеспособного, но потенциально нестабильного миокарда в зоне инфаркта. По сравнению с нестабильной стенокардией при инфаркте без зубцов Q отмечается более выраженная окклюзия артерий, что приводит к снижению кровотока и некрозу миокарда.
Клиническая картина
Картина болезни указывает на инфаркт без зубца Q, когда имеется сочетание продолжительной боли в груди, вегетативных симптомов и снижения сегмента ST [4]. Симптоматика напоминает другие коронарные синдромы и варьирует от неприятного ощущения в груди или эпигастрии до сильной боли за грудиной. Аналогично, сопутствующие симптомы те же, что и при инфаркте с зубцами Q, а именно: тошнота, рвота, одышка, общее беспокойство и синкопальные эпизоды. Пациенты со сглаженным зубцом Q или без такового имеют относительно небольшую зону инфаркта с меньшим объемом некроза миокарда, отсюда — меньшая частота гипотонии и тяжелой левожелудочковой недостаточности [5]. А вот при инфаркте с зубцами Q выше частота застойной сердечной недостаточности и кардиогенного шока уже при обращении больного за помощью.
Признаки инфаркта
Основной симптом инфаркта миокарда – сильная жгучая, давящая боль за грудиной. Она может распространяться в левую или правую половину груди, в область шеи, в руку, в нижнюю челюсть, под лопатку (встречаются разные варианты). Болевой синдром сохраняется длительно, не снимается нитроглицерином.
Другие симптомы, которые могут возникать:
- бледность;
- холодный липкий пот;
- одышка;
- страх смерти;
- снижение артериального давления;
Реже боль при инфаркте миокарда может возникать в других областях:
- в верхней части живота, с икотой, вздутием живота, тошнотой, рвотой — абдоминальная форма;
- в руке, плече, нижней челюсти;
- инфаркт миокарда может проявляться головокружениями, нарушениями сознания — церебральная форма;
Кроме вышеуказанных признаков иногда инфаркт миокарда проявляется нарастающей одышкой и напоминают приступ бронхиальной астмы. Кроме того, у людей страдающих сахарным диабетом, иногда, встречается безболевая форма инфаркта миокарда.
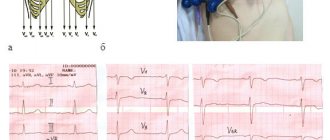
Данные ЭКГ
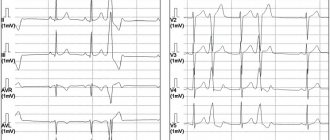
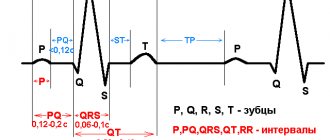
У пациентов на ранних фазах инфаркта с зубцами Q обычно отмечается подъем волн Т или поднятие сегмента ST, который переходит в выраженные зубцы Q в течение нескольких часов — нескольких дней. Пациенты, обращающиеся за помощью с инфарктом без зубца Q, часто имеют неспецифические изменения на ЭКГ, в том числе поднятие сегмента ST и инверсию волн Т [5]. Следует отметить, что некоторые больные, поступающие с трансмуральным инфарктом, не имеют поднятия интервала ST, кроме того, иногда у больных с первоначальным подозрением на инфаркт без зубцов Q эти зубцы затем все же появляются — иногда спустя 3 дня после поступления. Поэтому до того, как причислять сердечный приступ к инфарктам без зубца Q, следует убедиться, что имеется ЭКГ по меньшей мере 3-дневной давности.
Инфаркт без зубца Q связан с меньшим объемом некроза, с более низкой концентрацией креатинкиназы, с большим числом потенциально работающих артерий и с большим объемом нестабильного миокарда, чем инфаркт с зубцами Q.
Прогноз
Прогноз у пациентов после острого инфаркта миокарда зависит в значительной степени от размеров инфаркта, функционирования левого желудочка и наличия либо отсутствия желудочковых аритмий [6]. Ретроспективный анализ 1869 пациентов, поступавших на лечение по поводу острого инфаркта миокарда [6], показал, что у пациентов без зубца Q болевой синдром был сильнее (как на госпитальном этапе, так и при последующем наблюдении), чем у пациентов с зубцами Q при инфаркте. Кроме того, пациенты с инфарктом без зубца Q имеют гораздо меньшую выживаемость спустя 1 год, хотя их больничная смертность была несколько меньшей, чем у других больных.
Анализ по подгруппам в Исследовании по тромболизису при инфаркте миокарда II (ТIМI II) [7] включал оценку прогноза после тромболитической терапии. Оценивались изменения на ЭКГ, особенности поражений, выявляемых при ангиографии, функция левого желудочка и смертность у пациентов с инфарктами, при этом сравнивались результаты у пациентов с зубцом Q и без такового. Различия между этими 2 группами до проведения лечения включали различную картину на ЭКГ и более выраженные симптомы стенокардии за неделю до инфаркта, если при инфаркте нет зубца Q. В группе без зубца Q после тромболитической терапии с большей частотой отмечалось возвращение сегментов ST к норме, что указывает на успешную реперфузию артерий, затронутых инфарктом. Тем не менее ангиографически не выявлено существенных различий между двумя группами по числу коллатеральных сосудов и количеству пациентов со степенью стеноза более 60 %. При инфаркте без зубца Q у большего числа пациентов степень сохранности кровотока по артерии, затронутой инфарктом, соответствовала уровню 3 по ТIМI (этот уровень соответствует норме). У больных с отсутствием зубца Q при инфаркте миокарда отмечались более благоприятные показатели фракций выброса при неинвазивном обследовании перед выпиской, у них было существенно больше фракций выброса, превышающих 55 %. Что касается клинической картины, то при инфаркте без зубцов Q было меньше случаев застойной сердечной недостаточности, развившейся за время госпитализации. Показатели однолетней выживаемости и частоты повторных инфарктов были схожими в обеих группах, хотя в группе с инфарктами без зубца Q имелась тенденция к увеличению числа повторных инфарктов. Анализ по критерию инвазивности/неинвазивности лечебных мероприятий не выявил существенной разницы в клинических исходах.
Инфаркт миокарда
Классификация инфаркта миокарда
- По анатомии поражения:
- трансмуральный;
- интрамуральный;
- субэндокардиальный;
- субэпикардиальный.
- По объему поражения:
- крупноочаговый (трансмуральный), Q-инфаркт;
- мелкоочаговый, не Q-инфаркт.
- По локализации:
- инфаркт миокарда левого желудочка (передний, боковой, нижний, задний);
- изолированный инфаркт миокарда верхушки сердца;
- инфаркт миокарда межжелудочковой перегородки (септальный);
- инфаркт миокарда правого желудочка;
- сочетанные локализации: задне-нижний, передне-боковой и др.
Клиническая классификация инфаркта миокарда
- спонтанный ИМ (тип 1), связанный с ишемией вследствие первичного коронарного события, такого как эрозия бляшки и/или разрушение, растрескивание или расслоение;
- вторичный ИМ (тип 2), связанный с ишемией, вызванной увеличением недостатка кислорода или его поступления, например, при коронарном спазме, коронарной эмболии, анемии, аритмии, гипер- или гипотензии;
- внезапная коронарная смерть (тип 3), включая остановку сердца, часто с симптомами предполагаемой ишемии миокарда с ожидаемой новой элевацией ST и новой блокадой левой ножки пучка Гиса, выявлением свежего тромба коронарной артерии при ангиографии и/или аутопсии, наступившей смертью до получения образцов крови или перед повышением концентрации маркеров.
- ЧКВ-ассоциированный ИМ (тип 4а);
- ИМ, связанный с тромбозом стента (тип 4б), который подтверждён ангиографией или аутопсией;
- АКШ-ассоциированный ИМ (тип 5).
Клиническая картина инфаркта миокарда
Самым частым и характерным симптомом инфаркта миокарда является боль. В типичных случаях боль имеет разлитой характер, локализуются в левой части грудной клетки, за грудиной. Иногда боль представлена ощущением тяжести, жжения, давления. Чаще всего боль продолжается более 30 минут, не купируется приемом нитроглицерина и обезболивающих препаратов, сопровождается холодным потом, страхом смерти. Часто боли протекают волнообразно, длительно, то ослабевая, то снова усиливаясь.
Атипичные формы инфаркта миокарда
В некоторых случаях симптомы инфаркта миокарда могут носить атипичный характер. Различают следующие формы ИМ:
- абдоминальная форма — боли локализуются в верхней части живота, сопровождаются вздутием живота, тошнотой, рвотой;
- астматическая форма — представлена нарастающей одышкой, напоминает приступ бронхиальной астмы;
- атипичный болевой синдром может локализоваться не в груди, а в правой руке, плече, подвздошной ямке;
- безболевая ишемия миокарда наблюдается редко, чаще у больных сахарным диабетом. В этом случае иногда у пациентов можно отметить гипотонию, слабость, цианоз губ;
- церебральная форма представлена головокружениями, нарушениями сознания, неврологическими симптомами;
- в ряде случаев у пациентов с остеохондрозом грудного отдела позвоночника, к основному болевому синдрому при ИМ присоединяется характерная для межрёберной невралгии опоясывающая боль в грудной клетке, усиливающаяся при изменении положения тела, пальпации.
Все осложнения инфаркта миокарда являются жизнеугрожающими:
- кардиогенный шок;
- разрыв сердца;
- нарушения ритма и проводимости (фибрилляция желудочков);
- острая сердечная недостаточность;
- развитие аневризмы левого желудочка;
- развитие синдрома Дресслера;
- развитие хронической сердечной недостаточности.
Лечение инфаркта миокарда
Единственным методом лечения инфаркта миокарда, который позволяет в значительной части случаев полностью предотвратить негативные последствия, сохранить жизнеспособность сердечной мышцы, является восстановление коронарного кровотока в первые часы после начала заболевания.
Пациенту необходима срочная госпитализация в стационар, способный к немедленному проведению коронароангиографии, балонной ангиопластики и стентированию коронарных артерий. Восстановление кровотока по коронарным артериям возможно за счет проведения тромболитической терапии (первые 6-12 часов развития инфаркта миокарда), однако этот метод менее эффективен и имеет свои ограничения.
Профилактика инфаркта миокарда
Под профилактикой инфаркта миокарда подразумевают систему мероприятий, основным направлением которых является предупреждение атеросклероза и исключение, по возможности, факторов риска инфаркта миокарда. Целью профилактики после перенесенного инфаркта миокарда является предотвращение летального исхода, развития повторного инфаркта миокарда и хронической сердечной недостаточности.
Первичная профилактика инфаркта миокарда основана на соблюдении «здорового образа жизни», следовании медицинским рекомендациям для предотвращения развития ИБС (поддержание нормального уровня АД, глюкозы, холестерина). Пациент должен соблюдать правильное питание, регулярную физическую активность, отказаться от вредных привычек.
Вторичная профилактика после перенесенного ИМ необходима для предотвращения летального исхода, развития повторного инфаркта миокарда и хронической сердечной недостаточности. Отдаленный прогноз после ИМ определяется тяжестью и распространенностью стенозирующего атеросклероза коронарных артерий; степенью дисфункции левого желудочка, возрастом больного, наличием потенциально опасных аритмий.
После перенесенного ИМ необходим постоянный врачебный контроль для предотвращения развития отдаленных осложнений инфаркта миокарда (хронической сердечной недостаточности, аритмий). Эти осложнения в большинстве случаев успешно предотвращаются при соответствующем рекомендованном врачом режиме, питании и специальном лекарственном лечении. Рекомендуется регулярно посещать врача-кардиолога (по крайней мере 1 раз в 6 месяцев) для контроля общего состояния и оценки степени эффективности проводимой терапии.
Экстренное лечение
Как всегда при остром коронарном синдроме, пациент подключается к непрерывному кардиальному монитору и дополнительно применяется кислород, аспирин, нитроглицерин и антитромботическая терапия. Поднятие сегмента ST в сочетании с соответствующей клиникой должно быть расценено как показание к реперфузии с применением либо тромболитической терапии, либо немедленной ангиопластики, причем выбор между этими двумя методами необходимо сделать как можно скорее.
Ввиду того, что волны Q могут появиться лишь спустя 3 дня после поступления больного, необходимо проводить ЭКГ-исследования в течение минимум 3 дней, и лишь после этого можно сделать заключение об инфаркте миокарда без зубца Q.
Кислород. Ввиду того, что кислород малотоксичен и заметно улучшает самочувствие пациентов, терапию кислородом не изучали путем контролируемых рандомизированных испытаний. Подача кислорода интраназальным путем показана всем больным с уровнем насыщения кислородом менее 90 %. Даже если у пациента нормальное насыщение кислородом, применение О2 может быть, тем не менее, показанным ввиду того, что даже при неосложненном инфаркте миокарда имеется субклиническая гипоксемия.
Аспирин. Аспирин следует давать всем больным, которые поступают с подозрением на инфаркт миокарда. Эта рекомендация основана прежде всего на результатах Второй международной программы исследований по выживанию при инфаркте [8], при проведении которой пациенты в ходе рандомизации распределялись по группам с разным лечением: назначалось комбинированное лечение с аспирином, стрептокиназой, с обоими этими препаратами или без таковых. Использование 160 мг аспирина (имеется в виду дневная доза. — Прим. перев.) приводило к сокращению смертности от инфаркта на 21 % по сравнению с плацебо. При использовании аспирина необходимо тщательно наблюдать больных на предмет возможных желудочно-кишечных осложнений.
Нитраты. В проспективном рандомизированном односторонне-слепом плацебо-контролируемом исследовании [9] было показано, что нитроглицерин эффективен в лечении острого инфаркта миокарда. Джудатт и Варника путем рандомизации распределяли 310 пациентов с острым инфарктом миокарда, поступавших в их клинику один за другим, в группу, в которой давался нитроглицерин, или в группу плацебо. Объем инфаркта, определявшийся по уровню креатинфосфокиназы, был на 27 % меньше у пациентов, получавших нитроглицерин, расширение инфаркта у них отмечалось в 2 раза реже, а длительное динамическое наблюдение (через 29–68 мес., в среднем 43 мес.) показало, что у них смертность существенно ниже, чем в группе плацебо.
Антитромботические препараты. Применение гепарина при инфаркте без зубца Q было основано на экстраполяции его свойств при других коронарных синдромах. В метаанализе применения гепарина при нестабильной стенокардии [10] гепарин сокращал риск последующего инфаркта миокарда и риск смерти на 33 %. Прямое сравнение гепарина с низким молекулярным весом и стандартного нефракционированного гепарина, вводимого внутривенно, показало, что эноксапаринанатрий (Lovenox) нисколько не хуже, а, очевидно, гораздо лучше, чем стандартный гепарин, по своей способности уменьшать риск постинфарктных явлений ишемии [11]. Таким образом, гепарин с низким молекулярным весом завоевывает широкое признание как равноценная альтернатива нефракционированному гепарину.
Лечение
Симптомы, которые сопровождают инфаркт миокарда весьма разнообразны. При подозрении на инфаркт миокарда
самым разумным действием будет срочное обращение к врачу, а не самодиагностика или самолечение. При инфаркте миокарда лечение должно начаться как можно раньше, необходимо сразу вызвать бригаду «Скорой помощи». До приезда бригады рекомендуется принять положение сидя, желательно на кресле со спинкой, или полулёжа. Тугую мешающую одежду расстёгивают, ослабляют галстук. Необходимо немедленно принять нитроглицерин под язык. Если в течение 5 минут боли уменьшиться повторить прием. Желательно разжевать 300 мг аспирина. Важно разжевать таблетку, иначе аспирин не подействует достаточно быстро. В случае остановки сердца немедленно начинают сердечно-лёгочную реанимацию. Её применение многократно увеличивает шансы больного на выживание. Пациентов с подозрением на инфаркт миокарда обязательно доставляют в клинику. После подтверждения диагноза лечение продолжается в отделении интенсивной терапии. Не стоит медлить с вызовом «скорой медицинской помощи», так как больного необходимо госпитализировать в стационар не позднее 6 часов от начала болевого приступа, чтобы избежать необратимых изменений миокарда и возможных ранних осложнений. Если есть возможность, то больного с инфарктом миокарда следует госпитализировать в стационар, где неотложно проведут коронарографию, а также проведут баллонную ангиопластику (раскрытие сосуда) и стентирование (имплантация металлического каркаса) пораженной артерии, то есть комплекс мероприятий, воздействующих непосредственно на причину сосудистой катастрофы.
Схема стационарного медикаментозного лечения инфаркта миокарда:
- Введение сильных обезболивающих. Как правило, используются наркотические средства.
- Введение препаратов, снижающих свертываемость крови и способствующих рассасыванию тромбов.
- Внутривенное введение нитроглицерина.
- Внутривенное введение препаратов, уменьшающих потребность миокарда в кислороде.
- Снижения артериального давления и уменьшения нагрузки на сердце.
- Оксигенация (подача увлажненного кислорода).
- Непрерывное мониторирование ЭКГ и контроль анализов крови.
В многопрофильной клинике ЦЭЛТ созданы условия для максимально эффективного лечения инфаркта миокарда и его последствий, имеется всё необходимое для борьбы с этим состоянием и возможными осложнениями.
Запишитесь на прием через заявку или по телефону +7 +7 Мы работаем каждый день:
- Понедельник—пятница: 8.00—20.00
- Суббота: 8.00—18.00
- Воскресенье: выходной
Ближайшие к клинике станции метро и МЦК:
- Шоссе энтузиастов или Перово
- Партизанская
- Шоссе энтузиастов
Схема проезда
Постинфарктное лечение
Постинфарктное лечение включает применение ингибиторов ангиотензинпревращающего фермента (angiotensin-converting enzyme) — АСЕ-ингибиторов, блокаторов кальциевых канальцев и бета-блокаторов.
АСЕ-ингибиторы. Применение АСЕ-ингибиторов при остром инфаркте миокарда хорошо изучено, однако не проводилось рандомизированных двойных слепых плацебо-контролируемых исследований их применения именно при инфаркте без зубца Q. Большинство исследований включало либо пациентов с обширными переднестеночными инфарктами миокарда, либо пациентов со сниженной фракцией выброса [12, 13]. Согласно существующим представлениям, АСЕ-ингибиторы необходимо назначать сразу после инфаркта миокарда, особенно у больных с риском застойной сердечной недостаточности (то есть у тех, у которых отмечается инфаркт передней стенки или фракция выброса < 40 %).
Ингибиторы кальциевых канальцев. Нет данных об эффективности блокаторов кальциевых канальцев у больных с левожелудочковой недостаточностью и при инфаркте с зубцом Q. Однако при инфаркте без зубца Q или при нижних локализациях инфаркта без дисфункции левого желудочка блокаторы кальциевых канальцев могут снизить риск повторных инфарктов. В 1986 г. группа исследователей изучала, насколько гидрохлорид дилтиазема может предотвращать повторный инфаркт [14]. В их исследование было включено 576 больных, которым рандомизированно назначали либо 90 мг дилтиазема каждые 6 часов per os, либо плацебо в течение 14 дней. При анализе результатов лечения важным оказался то факт, что в группе плацебо существенно выше частота повторного инфаркта и постинфарктной стенокардии. Таким образом, у больных с неосложненным инфарктом без зубца Q дилтиазем эффективен для предотвращения постинфарктной стенокардии и повторного инфаркта. Такие результаты, однако, не продемонстрированы для других блокаторов кальциевых канальцев.
Бета-блокаторы. Хотя широко признана польза бета-блокаторов при инфаркте с зубцом Q, не доказано, что они приносят пользу при инфаркте без зубца Q. По крайней мере 3 отдельных исследования [15–17] оценивали эффект бета-блокаторов при остром инфаркте без зубца Q, и их результаты противоречивы. На основании ограниченных и противоречивых данных по применению бета-блокаторов при инфаркте миокарда без зубца Q Американская коллегия по кардиологии отнесла бета-блокаторы к классу IIb практической применимости (полезность/эффективность относительно мало подтверждена данными/мнениями) для больных с инфарктом миокарда без зубца Q. Среди противопоказаний к применению этих веществ — тяжелая левожелудочковая недостаточность, тяжелые обструктивные заболевания легких, брадикардия и гипотензия.
Бета-блокаторы полезны в лечении инфаркта с зубцами Q, но их польза при инфаркте без зубца Q не доказана.
Исследование VANQWISH (Veterans Affairs Non-Q-Wave Infarction Strategies in Hospital — «Стратегии при инфарктах без зубца Q в больницах в рамках Помощи ветеранам») показывает, что в отсутствие индуцированной ишемии рутинное использование коронарной ангиографии не рекомендуется.
Осложнения инфаркта миокарда
В первые часы острого инфаркта миокарда высока опасность развития жизнеугрожающих нарушений ритма сердца, вплоть до остановки сердца. Во время приступа может развиться сердечная недостаточность – неспособность сердца адекватно справляться с насосной функцией. Это одно из наиболее тяжелых осложнение инфаркта, способное приводить к гибели пациента.
В течение ближайших при инфаркте миокарда дней могут развиваться:
- различные виды аритмий;
- шок – опасное для жизни состояние, характеризующее резким падением артериального давления, что ведет к нарушению кровоснабжения всех органов и тканей;
- сердечная недостаточность;
- аневризма сердца – выпячивание в области участка гибели миокарда, затрудняющее работу сердца;
- образование тромбов, которые затем могут отрываться и попадать с током крови в разные органы, перекрывая кровоток в мелких сосудах;
- нарушение функции желудка и кишечника, гастрит, язва.
Диагностика
Диагностика инфаркта миокарда осуществляется на основе данных, полученных во время осмотра врачом, а также инструментальных исследований:
- ЭКГ — основной метод быстрой диагностики инфаркта миокарда. По данным ЭКГ можно определить вид и давность инфаркта, размеры и расположение очага.
- Биохимический анализ крови. Во время приступа и после него в крови появляются специфические ферменты и продукты распада мышечной ткани сердца;
- Эхокардиография — ультразвуковое исследование сердца, позволяет определить зоны пониженной сократимости миокарда и определить способность сердца перекачивать кровь.
- Коронарография — введение специального раствора (контрастного вещества) в венечные артерии, который задерживает рентгеновские лучи. Коронарография является наиболее точным и достоверным способом диагностики ишемической болезни сердца (ИБС), позволяя определить характер, место и степень сужения или закупорки коронарной артерии. Этот метод является «золотым стандартом» в диагностике ИБС и позволяет решить вопрос о выборе и объёме лечения с первых часов развития инфаркта миокарда.
В многопрофильной клинике ЦЭЛТ диагностика и контроль эффективности лечения осуществляются при помощи современного оборудования.
Оценка риска
Определение риска в период после перенесенного инфаркта миокарда без зубца Q имеет целью выявить пациентов с повышенным риском, которые являются кандидатами на реваскуляризацию. В наше время, когда большое внимание уделяется стоимости услуг, риск последующих ишемических приступов у пациентов со стабильным состоянием после инфаркта миокарда необходимо определять с помощью неинвазивных методик, выявляющих резидуальную ишемию. Методики для оценки риска и выбора постинфарктных мероприятий включают тесты с малой нагрузкой и тесты до возникновения симптоматики, стрессовую эхокардиографию, изотопные методы и катетеризацию сердца. Если исходные данные ЭКГ у пациента затрудняют интерпретацию стрессовой ЭКГ или если больной не может выполнять диагностические упражнения, тогда следует провести изотопные или эхокардиографические исследования с применением соответствующих препаратов в зависимости от опыта и возможности данной клиники. Инвазивное обследование стоит ограничить больными со спонтанной ишемией, с персистирующей нестабильностью гемодинамики или с данными об индуцируемой ишемии при неинвазивных тестах.
Виды инфаркта миокарда
По анатомической локализации выделяют инфаркты передний, боковой, нижний, задний, верхушечный и перегородочный инфаркты миокарда, а также различные их сочетания.
По объёму поражения, в настоящее время, инфаркты подразделяются в зависимости от изменений на электрокардиограмме (ЭКГ):
- Q-образующий инфаркт — при котором, на ЭКГ появляются значительные изменения (патологический зубец Q), при этом наблюдается значительное поражение миокарда, такой инфаркт также называют крупноочаговым или трансмуральным, т.е. проникающим сквозь всю толщу сердечной мышцы.
- Q-не образующий инфаркт, когда, очаг поражения, обычно, имеет меньший размер, чем при крупноочаговом инфаркте миокарда.
Инвазивная или консервативная терапия?
Программа исследований ТIМI IIIВ [18] охватила 1473 пациента с острым инфарктом миокарда, которых лечили тромболитиками или антикоагулянтами, причем им по результатам рандомизации проводили либо консервативное лечение (ангиография применялась только тогда, когда предшествующая медикаментозная терапия не приносила успеха), либо инвазивное (раннее применение ангиографии). Из общего числа чрескожных внутрипросветных ангиопластик 96,1 % были успешными. По истечении 6 нед. эти группы оказались схожими по частоте смертельных исходов, инфаркта миокарда и по результатам упражнений до первых симптомов, то есть по показателям первостепенной важности. Однако дополнительные показатели, характеризующие результат лечения, а именно: продолжительность госпитализации и частота повторной госпитализации, были существенно ниже в группе, получавшей инвазивную терапию.
Единственным рандомизированным исследованием, сравнивавшим ранние инвазивные и ранние консервативные стратегии у пациентов, поступающих по поводу инфаркта без зубца Q, было исследование VANQWISH [19]. Инвазивный подход включал катетеризацию с последующим выбором между медикаментозной терапией и реваскуляризацией — этот выбор был за врачом. Консервативный подход включал медикаментозное лечение, радиоизотопное исследование для оценки функции левого желудочка и тест перед выпиской на индуцируемую ишемию (это был либо тест на нагрузку с помощью беговой дорожки, либо сканирование с дипиридамолом-таллием) для определения необходимости в реваскуляризации. Результаты лечения первостепенной важности (частота смертельных исходов, инфарктов миокарда) в группе с консервативным лечением были лучше как на момент выписки, так и спустя 1 мес. и 1 год. В этой группе были ниже и показатели смертности от любых причин на всех этапах наблюдения в динамике. Такие данные, как нам представляется, указывают на то, что пациенты в стабильном состоянии после инфаркта миокарда без зубца Q не выигрывают от рутинного раннего применения инвазивных методик, которые увеличивают смертность и нетрудоспособность в течение первого года после инфаркта миокарда. Данное исследование показывает, что в отсутствие индуцированной ишемии не рекомендуется рутинное использование коронарной ангиографии с последующей реваскуляризацией.
Классификация инфаркта миокарда
Автор материала
На сегодняшний день расширенная классификация инфаркта миокарда помогает четко определить прогноз течения болезни и ее стадию, что позволяет определить правильную тактику лечения.
Так, по объему поражения выделяют:
- мелкоочаговый инфаркт – некроз образуется на небольшой площади миокарда;
- крупноочаговый инфаркт – некроз поражает несколько стенок сердечной мышцы.
С учетом глубины поражения существуют такие виды инфаркта миокарда:
- субэпикардиальный – некроз расположен ближе к внешней поверхности миокарда;
- субэндокардиальный – некроз расположен ближе к внутренней оболочке сердца;
- интрамуральный – очаг располагается внутри сердца;
- трансмуральный – некроз захватывает внутреннюю и внешнюю оболочки миокарда.
Инфаркты миокарда классифицируют по по ЭКГ-изменениям:
- не-Q-инфаркт без подъема сегмента ST;
- Q-инфаркт с подъемом сегмента ST.
По локализации очага некроза выделяют:
- базальный;
- верхушечный;
- перегородочный;
- правожелудочковый;
- левожелудочковый.
Согласно кратности и срокам развития инфаркты бывают:
- первичные;
- рецидивирующие – развиваются в течение 2 месяцев на месте первичного;
- продолженные – также развиваются на протяжении 2 месяцев, но в другом месте;
- повторные – возникают спустя 2 месяца после первичного инфаркта, могут поражать любую часть миокарда.
И, наконец, по этапам развития инфаркта определяют:
- острейший – начало поражения миокарда до 6 часов;
- острый – некротический очаг образуется на протяжении 6 часов – 7 суток;
- подострый – период стабилизации размеров некроза, характеризуется исчезновением области ишемического повреждения миокарда;
- рубцующийся – развивается от 7 –до 28 дней;
- рубец – образуется спустя 28 суток с момента возникновения инфаркта.
Многие кардиохирурги считают неправильной систематизацию инфаркта миокарда на мелко- и крупноочаговый. Согласно классификации ВОЗ инфарктом миокарда принято считать только крупноочаговые некрозы сердечной мышцы.
При проведении комплексного лечения в расчет берутся три основные классификации инфаркта миокарда. В первую очередь учитывается глубина поражения миокарда, что определяется на основании данных, полученных при электрокардиографическом исследовании. Также существенным является определение инфаркта миокарда по локализации и клиническому течению.
Основные направления деятельности центра эндоваскулярной хирургии а также другие популярные материалы: Методика ЭМА при лечении миомы матки Методика эмболизации простатических артерий при аденоме Проведение эмболизации на аденоме простаты