Почему развивается инфаркт миокарда?
Наше сердце — неутомимый труженик. За одну минуту оно перекачивает более пяти литров крови и совершает около ста тысяч ударов. Сердце выполняет самые важные для человеческого организма функции:
- за счет ритмичных сокращений обеспечивает ток крови по кровеносным сосудам;
- насыщает кислородом органы и ткани;
- выводит из организма углекислый газ и другие вредные вещества.
При развитии инфаркта миокарда сердце теряет способность нормально функционировать, что часто приводит к инвалидизации и смерти.
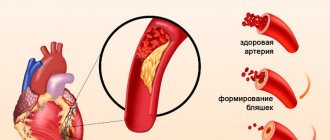
Главной причиной инфаркта миокарда является атеросклероз — хроническая патология сосудов, вызванная нарушением обмена липидов и белков. При заболевании в просвете сосудов формируются атеросклеротические бляшки — плотные образования холестерина, сверху покрытые фиброзной тканью.
При определенных изменениях в организме (стрессы, повышение артериального давления) происходит спазм сосудов, что часто приводит к разрыву атеросклеротической бляшки с образованием тромбов. Если это происходит в сердечной мышце, то развивается острый инфаркт миокарда. Если в кишечнике, то инфаркт кишечника и т. д.
Повышенную вероятность развития инфаркта миокарда имеют люди с хроническими заболеваниями:
- сахарным диабетом;
- гипертонической болезнью;
- ишемической болезнью сердца;
- варикозным расширением вен нижних конечностей.
Об опасности инфаркта и эффективности коронарного стентирования
Что мы знаем об инфаркте? О том, что это тяжелое, смертельно опасное состояние, слышали практически все. В относительно недавнем прошлом спасение жизни человека с обширным инфарктом считалось поистине замечательным итогом лечения, а при самом благоприятном течении заболевания это были долгие месяцы строгого режима, медленное восстановление, потеря трудоспособности. Сегодня медицина ставит уже другие задачи: не просто спасти, но вернуть человека к привычной жизни, и важную роль здесь играет оказание специализированной медицинской помощи. Вместе с тем, сохранение здоровья сердца зависит и от нас самих.
КОНСТАНТИН АЛЕКСЕНДРОВИЧ КИРЕЕВ, руководитель Центра рентгенэндоваскулярных диагностки и лечения об опасности инфаркта и эффективности коронарного стентирования:
— В первую очередь, необходимо понимать, что представляет собой острый инфаркт миокарда. Это некроз, то есть отмирание участка сердечной мышцы, развивающийся в результате внезапного, остро возникшего нарушения кровотока в системе коронарной (относящейся к сердцу) артерии. Закупорка ветви коронарной артерии может быть вызвана ее тромбозом, реже эмболией или длительным (более получаса) стойким спазмом.
Наиболее частой причиной инфаркта становится атеросклероз, когда на стенках сосудов происходит образование атеросклеротических бляшек: они сужают просвет коронарных артерий, а также могут способствовать разрушению их стенок, что провоцирует образование тромбов и закупорку.
Острый инфаркт вызывает необратимые изменения в сердечной мышце: гибель части функциональных мышечных клеток сердца (некроз) и последующее их замещение соединительной тканью, то есть формирование постинфарктного рубца. Рубец на миокарде остается на всю жизнь. Рассосаться он не может, и о перенесенном инфаркте сердце помнит всегда. Впоследствии нарушение кровоснабжения миокарда может привести к расстройству сердечной деятельности: развивается сердечная недостаточность, т. е, сердце не выполняет своих функций в полном объеме, соответственно, для полноценного существования всего организма попросту не хватает «мощности».
Говоря простым языком, из-за острого нарушения кровообращения сердце постепенно начинает «умирать», и чтобы спасти человеку жизнь, как можно скорее необходимо восстановить кровообращение. При несвоевременном оказании медицинской помощи человек с инфарктом может погибнуть в течение первых суток. В целом прогноз исхода инфаркта зависит от величины очага поражения миокарда, тяжести течения, возраста больного, развития осложнений. Но в любом случае на прогноз заболевания влияет своевременность начала лечения и его адекватность.
В Челябинской области ежегодно регистрируется свыше 5000 инфарктов миокарда, и по-прежнему это заболевание остается одной из основных причин преждевременной смерти. Долгое время в лечении острого инфаркта в нашей области действовала далеко не самая передовая стратегия. По показаниям проводилась тромболитическая терапия, то есть введение препаратов, рассасывающих тромб и восстанавливающих проходимость сосуда. Такая помощь оказывалась и бригадами скорой медицинской помощи до госпитализации, и в реанимационных отделениях стационаров. Успех лечения зачастую зависел от правильно выбранного препарата, своевременности начала его применения. Безусловно, о высокой эффективности лекарственной терапии не было и речи: очень высокий процент летальных исходов (около 16−20%), а если человек оставался жив, то становился инвалидом, его сердце не могло работать должным образом.
Ситуация принципиально изменилась в 2011 году, когда в рамках программы модернизации здравоохранения в Челябинске начали выполнять экстренные операции при острых инфарктах миокарда — чрескожные коронарные вмешательства, в том числе стентирование коронарных артерий. Это был бесспорный прорыв для челябинского здравоохранения.
Коронарное стентирование является самым эффективным способом лечения острого инфаркта миокарда за счет полноценного устранения нарушений кровообращения путем прямого и непосредственного воздействия на инфаркт. Суть метода заключается в том, чтобы в пораженный сосуд через лучевую артерию (на запястье) установить специальный стент с целью восстановления кровотока. Стент — это металлическая сетчатая конструкция, напоминающая полую трубку маленького диаметра. С помощью специального баллона стент в сложенном виде заводится в артерию, под контролем рентген-аппарата доставляется в место сужения сосуда, затем при раздувании баллона под давлением расправляется и имплантируется, расширяя и поддерживая пораженный сосуд в области закупорки или критического сужения и восстанавливая кровоток. Также для того, чтобы сделать вмешательство наиболее эффективным и безопасным, применяется широкий спектр специальных препаратов.
Преимущества стентирования заключаются еще и в том, что эта операция малотравматична, практически безболезненна, имеет малое количество осложнений, позволяет сократить длительность пребывания в стационаре с 15−17 до 7−11 дней, делает возможной раннюю активность пациента и направление его на реабилитацию в санаторно-курортных условиях. Благодаря стентированию при острых инфарктах миокарда летальность снизилась почти вдвое, и на сегодняшний день составляет около 6%. Но самое главное, что после инфаркта пациент может вернуться к нормальной, полноценной жизни, к своей работе.
КОММЕНТАРИЙ ЕВГЕНИЯ МИХАЙЛОВА, главного внештатного кардиолога Южно-Уральской дирекции здравоохранения, кандидата медицинских наук:
— При инфаркте в первые три часа погибает примерно половина толщины сердечной мышцы, в следующие три часа мышца погибает на всю толщину. Поэтому стентирование в остром периоде инфаркта миокарда эффективно, если оно проведено как можно раньше, не позже первых 6 часов от момента развития инфаркта, оптимально — до 2−3 часов. Восстановление кровотока в закупорившейся артерии в этом временном промежутке, до развития необратимых изменений в миокарде, резко уменьшает площадь инфаркта, а иногда позволяет «оборвать» его развитие. Когда же мы вмешиваемся уже по истечении этих 6 часов, мы можем только уменьшить площадь некроза, но не спасти от инфаркта миокарда. Из-за того, что пациенты поступают к нам слишком поздно, половина из них не выживает.
Здесь очень многое зависит от того, как быстро больной или его родственники вызовут бригаду скорой помощи. Люди должны знать клинические проявления инфаркта миокарда. Если внезапно появились сильные, как правило, пугающие боли за грудиной, которые не снимаются приемом нитроглицерина, — медлить нельзя, срочно вызывайте «скорую». Таким образом, первая помощь будет оказана уже на месте: бригада проводит интенсивную терапию для купирования болей и растворения тромба, в максимально сжатые сроки доставит в стационар. Но еще раз повторю, самое главное — вызвать «скорую помощь» вовремя!
О работе рентген-хирургической службы
Четыре дня в неделю мы принимаем пациентов из 4 районов Челябинска и 7 муниципальных образований Челябинской области, это население 700 тысяч человек. На сегодняшний день для Дорожной клинической больницы чрескожные коронарные вмешательства — одно из приоритетных направлений работы. Нужно отметить, что неотложную помощь мы оказываем всем без исключения, а не только прикрепленным гражданам. Среди больниц сети здравоохранения «РЖД-Медицина» от Калининграда до Хабаровска у нас самый большой объем экстренных операций коронарного стентирования.
Мы заинтересованы в том, чтобы пациент, который к нам приехал больным, вышел от нас относительно здоровым, относительно быстро, чтобы он мог вернуться в строй с минимальной потерей качества жизни. К этому прилагаются все усилия. Очень четко отлажены все действия медицинского персонала для скорейшего определения тактики лечения — от приемного отделения до поступления больного в рентгеноперационную или реанимацию. Мы не просто стремимся к тому, чтобы оказывать эту помощь как можно быстрее, но и имеем для этого все возможности.
Эффективным результатам способствует и то, что практическая работа всегда ведется в тесной связке с наукой. На базе дорожной больницы работают две основные кафедры Южно-Уральского государственного медицинского университета, что означает внедрение современных технологий в лечебный процесс, непрерывное повышение квалификации специалистов, обеспечение консультативной помощью, совместный анализ проводимого лечения, клинических случаев.
Свою работу всегда нужно оценивать в соответствии с мировыми стандартами, чтобы можно было понять, хорошо мы работаем или плохо. Так, считается, что медицинская организация работает хорошо, когда у 70% пациентов с инфарктами выполняются операции коронарного стентирования. У нас в 2021 г. этот показатель равнялся 76%. По моему мнению, сегодня для спасения жизни и сохранения здоровья людей делается все, что нужно.
Как не «дожить до инфаркта»
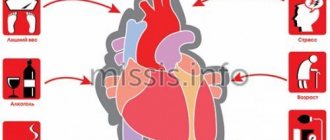
Существуют основные факторы риска, которые могут привести к развитию инфаркта миокарда. На некоторые из них мы можем воздействовать, на другие — нет. Нельзя повлиять, к примеру, на пол (мужчины более подвержены ишемической болезни сердца), возраст, семейный анамнез, наследственную предрасположенность. Однако мы можем существенно ослабить неблагоприятное действие таких факторов, как артериальная гипертензия, курение, сахарный диабет, повышенный уровень холестерина, избыточный вес, малоподвижный образ жизни. Все эти факторы, как в совокупности, так и каждый самостоятельно провоцируют развитие атеросклероза, который, как я уже говорил, и является основной причиной инфаркта миокарда.
Мы проводили исследование медико-социального статуса, качества жизни, наличия факторов риска атеросклероза в группе пациентов с диагнозом «инфаркт миокарда». В анкетировании принимали участие 200 человек, все жители г. Челябинска, в возрасте до 65 лет (эта возрастная группа — угрожаемая по преждевременной смерти, поколение, которое через 10 лет даст ожидаемый средний показатель продолжительности жизни в стране).
По результатам исследования выяснилось, что образ жизни наших пациентов оставляет желать лучшего. Курит каждый второй пациент, у 90% стаж курения составляет более 20 лет, 2/3 пациентов выкуривают в день пачку сигарет и более. Артериальная гипертензия выявлена у 70% пациентов, при этом антигипертензивные препараты принимают только 20% из них; сахарный диабет — у 40%, повышенный холестерин — у 42%, ожирение — у 55%, то есть у каждого второго исследуемого.
При этом каждый третий из 200 пациентов — с повторным инфарктом, потому что люди пренебрегают вторичной профилактикой, в частности, медикаментозной терапией, отказом от вредных привычек. Многие пациенты, после стентирования чувствуя себя практически здоровыми, хотят поскорее забыть о болезни. Однако забывать о ней нельзя. Чтобы сердце работало качественно, в течение года нужно принимать специальные препараты для разжижения крови, улучшающие сердечный выброс, способствующие минимальному изменению миокарда после инфаркта, статины для снижения уровня холестерина. Также необходимо отказаться от курения, алкоголя, следить за весом, придерживаться определенной диеты и т. д. Итог несоблюдения этих рекомендаций всегда плачевный.
Отмечу, что количество пациентов, у которых инфаркт не связан с атеросклерозом, а обусловлен, скорее всего, резким спазмом коронарной артерии на фоне сильного стресса либо большой потерей жидкости и, как следствие, сгущением крови и образованием тромба, в группе исследуемых очень и очень незначительно.
Действительно, люди мало задумываются о своем здоровье, игнорируют тревожные симптомы из-за безответственного к себе отношения либо по незнанию, хотя необходимой информации достаточно и в СМИ, и в интернете, есть очень хорошие ролики социальной рекламы. Но граждане просто не обращают на это внимания.
Сегодня возможности медицины позволяют сохранить жизнь пациентам даже с тяжелым инфарктом. Но настороженность в этом плане должна быть не только у врачей, но и у обычных людей. Без этого никакие технологии не помогут. Атеросклероз — очень злобное заболевание, оно поражает много сосудов, и не только относящихся к сердцу, но и в мозге, конечностях. Поэтому так важно должное внимание к своему здоровью.
Откажитесь от вредных привычек и «быстрого питания», добавьте больше физической активности в свою жизнь, хотя бы 30 минут в день посвящайте физическим упражнениям, пешим прогулкам на свежем воздухе. А еще не пропускайте профосмотры и вовремя обращайтесь к врачу.
Даже если проходить диспансеризацию один раз в три года, это позволит выявить имеющиеся проблемы со здоровьем, скорректировать их, пока не прозвенел колокол. Сейчас есть очень хорошие и доступные лекарства, которые могут не просто улучшить ситуацию, а реально повлиять на прогноз для жизни человека. Инфаркт можно предупредить, и не ценой каких-то невероятных усилий или средств. Надо быть лишь немного внимательнее к себе.
Поделиться
Клинические варианты развития инфаркта миокарда
Классическая форма инфаркта миокарда сопровождается выраженным болевым синдромом сжимающего, раздирающего, жгучего характера. Боль чаще всего локализуется за грудиной, но также может иррадиировать в левую руку, левое плечо, нижнюю челюсть, межлопаточную область. Как правило, болевой синдром длится более 20 минут и не снимается нитроглицерином в течение 5 минут.
Другие симптомы классического инфаркта миокарда:
- повышенная потливость;
- психомоторное возбуждение;
- чувство страха смерти.
Существую также атипичные варианты развития инфаркта миокарда:
- абдоминальная форма. В данном случае у пациента наблюдаются изжога, тошнота, рвота, боли в верхней части живота;
- аритмическая форма. Характерные признаки — нарушение сердечного ритма, ощущение перебоев в сердце;
- астматическая форма. Основные симптомы — одышка, удушье;
- безболевая форма. Характеризуется отсутствием болевого синдрома или наличием несильных болей, возникающих с различной периодичностью. Подобная форма особенно часто развивается у пациентов с сахарным диабетом и у людей, которые в прошлом уже перенесли инфаркт миокарда.
Чем опасна безболевая форма? Прежде всего развитием внезапной сердечной смерти. Кроме этого, если в остром периоде инфаркт миокарда протекает без яркой клинической симптоматики, то в дальнейшем это может привести к развитию хронической сердечной недостаточности.
Распознать безболевую форму инфаркта миокарда можно по другим признакам. Например, у человека могут наблюдаться одышка, повышенная утомляемость, непереносимость физической нагрузки.
Какие симптомы микроинфаркта испытывают женщины
Заболевание очень “коварно”, так как далеко не всегда симптомы микроинфаркта у женщин бывают заметны. Из-за этого диагноз ставят постфактум при возникновении других заболеваний.
Один из первых симптомов – внезапная боль в груди. Болевые ощущения могут присутствовать в левой части плечевого пояса, лопатке и челюсти.
По статистике, женщины реже обращают внимание на симптомы инфаркта, так как менее чувствительны к боли. Также микроинфаркт зачастую остается незамеченным пациентами старше 55-60 лет и диабетиками.
Первая помощь при инфаркте миокарда
В оказании первой помощи очень важен принцип «золотого часа» от момента возникновения симптомов заболевания до госпитализации пациента в стационар. В критических ситуациях требуются еще более оперативные действия. Тяжесть состояния при инфаркте зависит от того, насколько сильно перекрыт просвет сосуда тромбом. Если возникает окклюзия (полная непроходимость) сосуда, то развивается критическое состояние. У пациента в запасе остается 20–40 минут, после чего происходит некроз сердечной ткани.
Очень важно не ждать, когда болевой синдром стихнет или окончится рабочий день. При появлении характерной для инфаркта симптоматики нужно сразу же принять необходимые лекарства и вызвать скорую помощь.
До приезда врачей человеку с коронарным синдромом должна быть оказана первая медицинская помощь.
Правильный алгоритм действий:
- Придать человеку полусидячее положение. Например, можно уложить пациента в постель, а под спину подложить подушки. Полусидячее положение снижает нагрузку на сердце.
- Обеспечить пациенту полный физический и психический покой, постараться его успокоить. Физическое и эмоциональное напряжение усиливает ишемию миокарда и увеличивает потребность сердечной мышцы в кислороде.
- Освободить тело от сдавливающих элементов одежды — снять галстук, ремень, расстегнуть воротник рубашки.
- Создать приток свежего воздуха — открыть окно, форточку.
- Дать разжевать пациенту полтаблетки аспирина. Это позволит сократить площадь инфаркта и снизить риск летального исхода.
- Если есть возможность, то нужно измерить человеку артериальное давление.
- При повышенном АД обязательно дать препарат от гипертонии, а также нитроглицерин. Нитроглицерин в капсулах кладется под язык, в виде спрея брызгается под корень языка.
Общие признаки микроинфаркта
Поскольку симптомы микроинфаркта легко спутать с обычным недомоганием, важно обратить внимание на появление нескольких признаков одновременно.
Какие симптомы указывают на микроинфаркт:
- повышение температуры, которое вызывает некроз сердечных тканей;
- ощущение боли и ломоты в суставах;
- головокружение, слабость, возможна потеря сознания;
- отеки;
- внезапная боль в груди, отдающая в живот, плечо, лопатку;
- появление одышки, острой нехватки воздуха;
- болевые ощущения в районе солнечного сплетения;
- синюшность носогубного треугольника, губ.
Обычно приступ длится 40 минут, и, если не наступает серьезных последствий, симптомы проходят. Но это не значит, что их можно оставить без внимания. После появления признаков микроинфаркта необходимо незамедлительно обратиться к врачу.
Осложнения
Осложнения инфаркта миокарда бывают ранние и поздние. Как правило, ранние осложнения развиваются в первые часы инфаркта на госпитальном этапе или на протяжении нескольких дней после приступа. На возникновение осложнений значительно влияет своевременность оказания первой помощи и госпитализации.
К самым распространенным ранним осложнениям относятся:
- нарушение ритма и проводимости сердца, которые в большинстве случаев заканчиваются летальным исходом;
- разрыв сердечной мышцы;
- развитие острой левожелудочковой недостаточности, которая сопровождается отеком легких.
Последней стадией левожелудочковой недостаточности является кардиогенный шок, при котором резко снижается сократительная способность миокарда и нарушается кровоснабжение всех органов. Состояние сопровождается сильным падением артериального давления, снижением температуры тела, побледнением кожного покрова, затрудненным дыханием, олигурией, потерей сознания. Вероятность летального исхода при кардиогенном шоке составляет 90 %.
Поздние осложнения инфаркта миокарда:
- ранняя постинфарктная стенокардия. Человек, у которого возникло такое осложнение, плохо переносит малейшие физические нагрузки. Любая активность вызывает сдавливающую боль за грудиной. К болевому синдрому приводят даже простые действия по самообслуживанию. Боли менее сильные, чем при самом инфаркте, но довольно мучительные;
- хроническая сердечная недостаточность, которая сопровождается одышкой, отеками нижних конечностей, увеличением печени, развитием хронической аневризмы левого желудочка.
Показания и противопоказания к методу лечения
Показанием к проведению стентирования является:
- Инфаркт миокарда с подъемом сегмента ST.
- Нестабильная стенокардия и инфаркт миокарда без подъема сегмента ST.
- Стабильная ИБС.
Абсолютных противопоказаний к стентированию коронарных артерий нет. Основное противопоказание – невозможность назначения антитромбоцитарной терапии.
Относительные противопоказания: острая почечная недостаточность, хроническая почечная недостаточность, продолжающееся желудочно-кишечное кровотечение, лихорадка неясного генеза возможно инфекционного, нелеченный активный инфекционный процесс, острый инсульт, тяжелая форма анемии, злокачественная неконтролируемая артериальная гипертензия, выраженные электролитные нарушения, отсутствие контакта с пациентом в связи с психологическим состоянием или тяжелым заболеванием, тяжелая сопутствующая патология, при которой коронарография может осложнить течение заболевания, отказ пациента от необходимого дальнейшего лечения (коронарная ангиопластика, аорто-коронарное шунтирование, протезирование клапана), дигиталисная интоксикация, документированная анафилактическая реакция на контрастное вещество, тяжелые заболевания периферических сосудов, затрудняющие доступ в сосудистое русло, декомпенсированная застойная сердечная недостаточность или отек легких, тяжелая коагулопатия, эндокардит аортального клапана.
Реабилитация
Первые полгода после перенесенного инфаркта миокарда пациент два раза в месяц проходит осмотр у врача-кардиолога. На протяжении второго года после приступа необходимо раз в четыре месяца посещать врача-терапевта. При необходимости каждый из этих специалистов может направить пациента в реабилитационный центр или санаторий.
Для успешной реабилитации пациенту важно точно соблюдать все рекомендации врачей:
- принимать необходимые лекарственные средства. Это могут быть статины, антикоагулянты, гипотензивные препараты;
- поддерживать баланс между режимом сна, труда и отдыха;
- почаще гулять на свежем воздухе;
- избегать стрессов. После инфаркта человек должен получать только положительные эмоции.
Терапия
Больного доставляют в реанимацию, где проводится комплексная терапия. При лечении инфаркта очень важна скорость реакции: чем быстрее пациент попадет в больницу и получит должную помощь, тем выше шансы на позитивный исход и отсутствие или минимальное количество осложнений.
Врачи используют препараты, способствующие растворению тромба, обезболивающие, медикаменты для снижения артериального давления и сокращения объема циркуляции крови. Также в рамках лечения необходимо добиться снижения частоты сердечного ритма, что достигается приемом бета-адреноблокаторов.
Период реабилитации после стационарного лечения не менее важен, чем сама терапия. Период восстановления длится до 6 месяцев. Больному могут быть назначены лекарства, которые необходимо принимать постоянно. Также для поддержания нормального состояния необходимо соблюдение диеты, в частности, исключение из рациона жирной и жареной пищи, а также отказ от курения и употребления алкоголя.
При соблюдении рекомендаций врача пациент может рассчитывать на продолжительную и полноценную жизнь.
Как проходит метод лечения
Стентирование коронарной артерии при инфаркте миокарда включает в себя следующие этапы:
- Специальным баллонным катетером вводят стент к месту сужения коронарной артерии. Стент представляет собой трубочку из нержавеющего металла с множеством ячеек различной конфигурации.
- При раздувании баллона стент расширяется в диаметре и плотно вжимается в стенку артерии, увеличивая просвет суженного сосуда, что позволяет крови свободно течь к сердцу.
- Баллон сдувается и удаляется, в то время как стент остается в месте сужения или закупорки постоянно.
Аорто-коронарное шунтирование проводится на открытом сердце. Суть заключается в том, чтобы создать обходной путь (шунт) от аорты к коронарной артерии, обходя место закупорки или сужения. Обычно материалом для шунта служит собственная вена человека, иногда приходится использовать искусственный материал. Об этапах самого аорто-коронарного шунтирования Вам подробнее расскажет Ваш лечащий врач.