- Контрольные вопросы по теме занятия.
1.Что такое аускультация?
2.Виды аускультации, их преимущества и недостатки.
3.Физические основы аускультации.
4.Общие правила аускультации. Правила и техника аускультации легких.
5.Классификация дыхательных шумов.
6.Механизм возникновения везикулярного дыхания и его характеристика в норме.
7.Количественные и качественные изменения везикулярного дыхания, их диагностическая значимость.
8.Что такое бронхиальное дыхание? Где оно выслушивается в норме?
9.Патологическое бронхиальное дыхание. Причины возникновения, виды, диагностическое значение.
10.Смешанное дыхание: причины возникновения, диагностическое значение.
11.Что такое добавочные дыхательные шумы?
12.Что такое хрипы, как они классифицируются?
13.Причины и механизм возникновения сухих хрипов.
14.Причины и механизм возникновения влажных хрипов.
15.Диагностическое значение выявления хрипов.
16.Что такое крепитация? Механизм ее возникновения и отличия от влажных хрипов.
17.Шум трения плевры и механизм его возникновения, отличительные особенности.
18.Специфические аускультативные феномены, выявляемые при гидропневмотораксе.
19.Что такое бронхофония? Методика ее выявления и диагностическое значение.
Аускультация – это метод исследований, заключающийся в выслушивании звуковых явлений, возникающих в организме в результате колебаний тех или других элементов его, и в суждении по характеру звука о физическом состоянии организма.
Для чего прослушивают сердце
Исследование звуков кровообращения (гемодинамики) – быстрая и технически несложная процедура, которая помогает получить огромное количество информации о работе сердечных структур.
Выслушивание тонов – главная, но не единственная цель аускультации. В ходе контакта с пациентом врач оценивает частоту сердечных сокращений, ритмичность, тембр, патологические шумы.
Методику прослушивания используют для исследования таких изменений:
- гипертрофия желудочков;
- миокардит;
- ишемическая болезнь (ИБС);
- пороки сердца;
- миокардит;
- аритмия;
- перикардит.
Методику аускультации применяют и для взрослых, и в педиатрической практике. Доступный и абсолютно безопасный метод помогает при первичном осмотре заподозрить отклонения и своевременно направить ребенка на детальное обследование.
Кроме того, с помощью аускультации оценивают состояние плода, что актуально на ранних сроках беременности без риска для ребенка и матери. В дальнейшем кардиоваскулярная система новорожденного – новый объект «прослушивания» сердца и легких.
Преимущества и недостатки метода
Аускультация сердца является ценным методом обследования пациента еще на догоспитальном этапе, когда нет возможности выполнить лабораторно-инструментальные исследования. Методика не требует специальной аппаратуры и позволяет предположить предварительный диагноз, основываясь только на знаниях и клиническом опыте врача.
Однако, разумеется, основываться только лишь на данных аускультации при постановке диагноза нельзя. Каждый пациент с подозрением на кардиологическую патологию по данным аускультации должен дообследоваться с помощью лабораторно-инструментальных методов в обязательном порядке. То есть аускультация помогает только предположить, но ни в коем случае не подтвердить или исключить диагноз.
Как правильно аускультировать
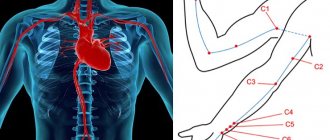
Аускультацию проводят по строгому алгоритму, в ходе которого доктор работает с определенными участками грудной клетки, изучая звуки в каждой точке. Последовательность оценки кардиальных тонов обусловлена патофизиологическими механизмами основных заболеваний и частотой распространения патологий. Существуют установленные точки выслушивания клапанов сердца – места на передней стенке груди, куда доктор прикладывает стетоскоп (см. фото 1).
Выделяют четыре основных и две дополнительные точки аускультации сердца, которые определяют порядок процедуры:
- Первая точка – верхушка (зона сердечного толчка, который определяют пальпаторно), в области крепления пятого ребра, несколько левее от грудины. Участок соответствует проекции митрального (двухстворчатого) клапана на переднюю стенку.
- Вторая – область между вторым и третьим ребром справа от грудины, в которой исследуют деятельность клапана устья аорты.
- Третья – участок второго межреберья слева, где проводится звук функционирования клапана легочного ствола (сосуд, отвечающий за доставку крови от правого желудочка к легким).
- Четвертая – точка крепления мечевидного отростка к грудине, что соответствует проекции трикуспидального клапана.
Прикрепление четвертого ребра слева от грудины лежит под пятой точкой (выслушивание работы двустворчатого клапана). Шестая (дополнительная) – Боткина-Эрба, где оценивают функциональное состояние аортального клапана (третье межреберье слева от грудины).
Фото 1:
Фото 1 – Варианты выслушивания работы клапанов:
- в положении пациента сидя (или стоя);
- лежа на левом или правом боку;
- глубоко вдыхая;
- после незначительных физических упражнений.
Обследование легких
Аускультация легких позволяет определить тип дыхания, обнаружить дополнительные шумы и понять, когда они возникают (на вдохе или выдохе). Врач прикладывает стетофонендоскоп к симметричным точкам левой и правой стороны грудной клетки для проведения сравнительной диагностики.
Аускультация легких предусматривает следующий алгоритм действий:
- выслушивание спереди в области ключиц с постепенным перемещением вниз, а затем сзади в аналогичной последовательности;
- определение везикулярного и бронхиального дыхания при выслушивании точек над гортанью и трахеей;
- обнаружение дополнительных шумов в дыхательных путях, альвеолах или плевре.
При аускультации точек легких пациент сидит или стоит. Чтобы увеличить область межлопаточного пространства для выслушивания, он скрещивает руки на груди. Это способствует более эффективному обнаружению шумов. Для максимально информативной аускультации легких(выслушивания хрипов и щелчков) врач просит пациента заложить руки за голову, благодаря чему увеличивается область подмышечных зон.
Расшифровка результатов
Результаты аускультации сердца у здорового и больного человека существенно отличаются. При не нарушенной деятельности клапанов врач слышит «мелодию», которая состоит из чередующихся отрывистых звуков. Строгая последовательность напряжения и расслабления миокарда называется сердечным циклом.
Физиология понятия состоит из трех стадий:
- Систола предсердий. Первый этап длится не более 0,1 секунды, во время которого происходит напряжение мышечной ткани камеры сердца.
- Систола желудочков. Длительность – 0,33 секунды. На пике сокращения миокарда камера приобретает форму шара и ударяется о стенку груди. В этот момент фиксируется верхушечный толчок. Кровь выгоняется из полостей в сосуды, после чего начинается диастола и волокна миокарда желудочка расслабляются.
- Последняя фаза – релаксация мышечной ткани для последующего приема крови.
Вышеописанные звуки называются тонами. Их два: первый и второй. Каждый имеет акустические параметры, которые обусловлены особенностями гемодинамики (кровообращения). Возникновение звука сердечного тона определяется скоростью работы миокарда, степенью наполнения желудочков кровью и функциональным состоянием клапанов. Первый тон – характеризует систолическую фазу (изгнание жидкости из полостей), второй – диастолу (расслабление миокарда и поступление крови). Сердечный ритм отличается высокой степенью синхронизации: правая и левая половины слаженно взаимодействуют друг с другом. Поэтому врач слышит только первые два тона – это норма. Кроме первых двух, существуют дополнительные звуковые элементы – третий и четвертый тоны, слышимость которых свидетельствует о патологии у взрослого человека в зависимости от точек выслушивания сердца, где определяется нарушение. Третий формируется к концу наполнения желудочков, почти сразу же после окончания второго. Выделяют несколько причин его образования:
- ухудшение сократительной способности мышцы;
- острый инфаркт миокарда;
- стенокардия;
- гипертрофия предсердий;
- неврозы сердца;
- рубцовые органические изменения тканей.
Четвертый патологический тон формируется непосредственно перед первым, и у здоровых людей его крайне трудно услышать. Он описан как тихий и низкочастотный (20 Гц). Наблюдают при:
- снижении сократительной функции миокарда;
- инфаркте;
- гипертрофии;
- гипертонической болезни.
Звуки, образующиеся при передвижении крови сквозь суженный просвет сосудов, называются сердечными шумами. В норме шум не возникает и слышат его только при патологии клапанов или различных дефектах перегородок. Существуют органические и функциональные шумы. Первые сопряжены со структурными пороками клапанов и сужением сосудов, а вторые – с возрастными изменениями анатомии, что необходимо учитывать при аускультации сердца у детей. Ребенка с такими шумами считают клинически здоровым.
Характерные результаты аускультации сердца в норме (у взрослого человека): тоны ясные, звучные, ритмичные, нет патологических шумов.
Норильская межрайонная детская больница
В последние годы фонокардиография потеряла своё значение как метод исследования сердца. Её заменила и существенно дополнила ЭхоКГ. Однако, для обучения студентов, да и ряда врачей, оценке звуков, выслушиваемых при работе сердца необходимо
- знание фазового анализа сердечной деятельности,
- понимание происхождения тонов и шумов и
- представление о ФКГ и поликардиографии.
К сожалению, врачи часто полагаются на заключение специалиста ЭхоКГ, перекладывая на него ответственность за диагноз.
1. ТОНЫ СЕРДЦА
Во время работы сердца возникают звуки, которые называют тонами. В отличие от музыкальных тонов эти звуки состоят из суммы колебаний разной частоты и амплитуды, т.е. с физической точки зрения являются шумами. Единственным отличием тонов сердца от шумов, которые также могут возникать при работе сердца, является краткость звука.
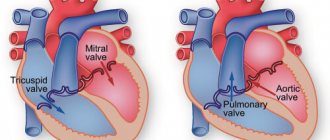
Во время сердечного цикла может возникать от двух до четырех тонов сердца. Первый тон систолический, второй, третий и четвертый — диастолические. Первый и второй тоны есть всегда. Третий может быть слышен у здоровых людей и при различных патологических состояниях. Слышимый четвертый тон, за редким исключением, патологический. Тоны образуются вследствие колебаний структур сердца, начальных отрезков аорты и легочного ствола. Фонокардиография позволила выделить в первом и втором тонах сердца отдельные компоненты. Не все они слышимы непосредственно ухом или через стетоскоп (фонендоскоп). Слышимые компоненты I тона образуются после закрытия атриовентрикулярных клапанов, а второго – после закрытия полулунных клапанов аорты и легочного ствола.
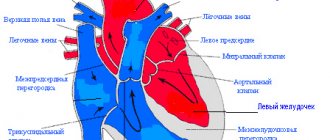
Кардиогемические системы. Тоны образуются не только благодаря колебаниям створок клапанов, как это представлялось в прошлом. Для обозначения комплексов структур, колебания которых вызывают появление тонов, Р.Рашмер предложил термин кардиогемические системы (рис. 1,2).
Первый тон возникает вследствие кратковременной, но достаточно мощной вибрации кардиогемической системы желудочков (миокард и атриовентрикулярные клапаны). Второй тон образуется благодаря колебаниям двух кардиогемических систем, состоящих из 1) аортального клапана и корня аорты и 2) клапана легочного ствола с его начальным отрезком. Кардиогемическая система, колебания которой образуют третий и четвертый тоны сердца состоит из предсердий и желудочков при открытых атриовентрикулярных клапанах. Все кардиогемические системы включают также кровь, находящуюся в указанных структурах.
1.1. Происхождение тонов.
Первый тон возникает в самом начале систолы желудочков. Он состоит из четырех компонентов (рис. 1).
Первый компонент составляют очень слабые колебания, обусловленные асинхронным сокращением мышцы желудочков до закрытия атриовентрикулярных клапанов. В этот момент кровь движется в сторону предсердий, вызывая плотное смыкание створок, несколько растягивает их и прогибает в сторону предсердий.
Второй компонент. После закрытия атриовентрикулярных клапанов образуется замкнутая кардиогемическая система, состоящая из миокарда желудочков и атриовентрикулярных клапанов. Благодаря эластичности створок клапанов, слегка выпятившихся в сторону предсердий, происходит отдача в сторону желудочков, что вызывает колебания створок клапанов, миокарда и крови, находящейся в замкнутой системе. Эти колебания довольно интенсивны, что делает второй компонент первого тона хорошо слышимым.
Рис. 1. Механизм образования тонов сердца по Р.Рашмеру. I, II, III – тоны сердца. 1-4 – компоненты I тона. Этот рисунок помещён в учебники Пропедевтики внутренних болезней с искажёнными пояснениями.
Третий компонент. После закрытия митрального клапана изометрическое напряжение мышцы желудочка быстро повышает внутрижелудочковое давление, которое начинает превышать давление в аорте. Кровь, устремляясь в направлении аорты, открывает клапан, но встречает существенное инерционное сопротивление столба крови в аорте и растягивает ее проксимальный участок. Это вызывает эффект отдачи и повторное колебание кардиогемической системы (левый желудочек, митральный клапан, корень аорты, кровь). Третий компонент имеет сходные характеристики со вторым. Интервал между вторым и третьим компонентами небольшой, и они часто сливаются в один ряд колебаний.
Выделение мышечного и клапанного компонентов первого тона нецелесообразно, т.к. слышимые второй и третий компоненты первого тона образуются одновременными колебаниями как мышцы сердца, так и атриовентрикулярных клапанов.
Четвертый компонент обусловлен колебаниями стенки аорты в начале выброса крови из левого желудочка. Это очень слабые, неслышимые колебания.
Таким образом, первый тон состоит из четырех последовательных компонентов. Слышимыми являются лишь второй и третий, которые обычно сливаются в один звук.
По данным А. Луизады мощность первого тона только на 0,1 обеспечивается колебаниями клапанного аппарата, 0,9 приходится на миокард и кровь. Роль правого желудочка в образовании нормального первого тона невелика, т. к. масса и мощность его миокарда относительно небольшие. Однако правожелудочковый I тон существует и при определённых условиях может быть выслушан.
Второй тон.
Начальный компонент второго тона представлен несколькими низкочастотными вибрациями, которые обусловлены торможением тока крови в конце систолы и обратным ее током в аорте и легочном стволе в самом начале диастолы желудочков до закрытия полулунных клапанов. Этот неслышимый компонент не имеет клинического значения и в дальнейшем упоминаться не будет. Основные компоненты второго тона — аортальный (IIA) и пульмональный (IIP).
Аортальный компонент второю тона. В начале расслабления левого желудочка давление в нем резко падает. Кровь, находящаяся в корне аорты, устремляется в направлении желудочка. Это движение прерывается быстрым закрытием полулунного клапана. Инерция движущейся крови растягивает створки и начальный отрезок аорты, а сила отдачи создает мощную вибрацию клапана, стенок начальной части аорты и крови, находящейся в ней.
Пульмональный компонент второго тона. Образуется в легочном стволе аналогично аортальному. Компоненты IIA и IIP сливаются в один звук или слышны отдельно — расщепление второго тона (см. рис. 6).
Третий тон.
Расслабление желудочков приводит к падению в них давления. Когда оно становится ниже внутрипредсердного, открываются атриовентрикулярные клапаны, кровь устремляется в желудочки. Начавшийся приток крови в желудочки внезапно приостанавливается — фаза быстрого наполнения переходит в фазу медленного наполнения желудочков, что совпадает с возвращением к базальной линии кривой левожелудочкового давления. Резкая смена скорости кровотока при расслабленных стенках желудочков дает несколько слабых низкочастотных колебаний — третий тон. Кардиогемическая система (предсердия, желудочки — их стенки и кровь в полостях) не может дать мощных колебаний, так как в этот момент и предсердия, и желудочки расслаблены, поэтому чтобы выслушать третий левожелудочковый тон, важен ряд условий (см.1.5).
В конце диастолы желудочков предсердия сокращаются, начиная новый цикл работы сердца. Стенки желудочков максимально растягиваются поступающей в них кровью, что сопровождается небольшим повышением внутрижелудочкового давления. Эффект отдачи растянутых желудочков вызывает слабое колебание кардиогемической системы (предсердия и желудочки с заключенной в них кровью). Небольшая интенсивность колебаний обусловлена тем, что напряженные предсердия маломощны, а мощные желудочки расслаблены. Четвертый тон возникает через 0,09-0,12 с от начала зубца р на ЭКГ. У здоровых людей он почти никогда не выслушивается и обычно не виден на ФКГ.
Рис. 2. Слева – механизм образования четвертого тона сердца; справа – редкий случай хорошей регистрации IV тона у здорового человека (наблюдение И.А.Кассирского и Г.И.Кассирского);
Таким образом, при работе сердца возможно образование четырех тонов.
Два из них имеют громкие, хорошо слышимые компоненты. На рис. 4 и 5 показано, каким фазам сердечной деятельности соответствуют тоны сердца и их компоненты.
1.2. Механизм закрытия митрального клапана.
Сближение створок митрального клапана начинается во время систолы предсердий вследствие падения давления между ними, обусловленного быстрым током крови. Резкое прекращение систолы предсердий при продолжающемся кровотоке приводит к еще большему падению давления между створками, что вызывает почти полное закрытие клапана, чему способствует также образование вихрей в желудочке, прижимающих створки снаружи (рис. 3). Таким образом, к началу систолы желудочков митральное отверстие почти полностью закрыто, поэтому асинхронное сокращение желудочков не вызывает регургитации, а быстро «запечатывает» атриовентрикулярное отверстие, создавая условия для мощных колебаний кардиогемической системы (второй и третий компоненты первого тона).
Рис. 3. Механизм закрытия митрального клапана по Р.Рашмеру (писание в тексте).
1.3. Фазы сердечной деятельности (рис. 4, 5).
Сердечный цикл делится на систолу и диастолу по сокращению и расслаблению желудочков. При этом систола предсердий приходится на самый конец диастолы желудочков (пресистола).
Систола желудочков состоит из четырех фаз. В начале систолы атриовентрикулярные клапаны открыты, а полулунные клапаны аорты и легочного ствола закрыты. Фаза изометрического сокращения желудочков начинается, когда все четыре клапана закрыты, но в конце ее полулунные клапаны открываются, хотя тока крови в аорту и легочный ствол еще нет (3-й компонент I тона, см. рис.1). Изгнание крови происходит в две фазы – быструю и медленную.
Рис. 4. Фазы сердечной деятельности. 1 – Q-I тон = фаза асинхронного сокращения, 2 – фаза изометрического сокращения, 3 – фаза изгнания, 4 – протодиастолический интервал, 5 – фаза изометрического расслабления, 6 – фаза быстрого наполнения, 7 – фаза медленного наполнения, 8 – протодиастола, 9 – мезодиастола. 10 – пресистола, ОМК – открытие митрального клапана.
Диастола желудочков делится на три части:
- протодиастолу, которая заканчивается открытием (в норме бесшумным) атриовентрикулярных клапанов;
- мезодиастолу – от открытия атриовентрикулярных клапанов до систолы предсердий и
- пресистолу — от начала сокращения предсердий до зубца Q или R (при отсутствии зубца Q) на ЭКГ.
В клинической литературе продолжается деление как систолы, так и диастолы на примерно равные части без учета физиологических фаз, с чем трудно согласиться. Если для систолы это ничему не противоречит и удобно для указания, где находится патологический звук (ранняя систола, мезосистола, поздняя систола), то для диастолы это неприемлемо, т.к. вызывает путаницу: III тон и мезодиастолический шум митрального стеноза неправомерно оказываются в протодиастоле, вместо мезодиастолы. Отсюда неверные названия: протодиастолический галоп (I, II, патологический III тон) вместо мезодиастолического (см.1.5), протодиастолический шум митрального стеноза вместо мезодиастолического.
Рис. 5. Фазы сердечной деятельности, тоны сердца. Продолжительность фаз дана при частоте сердечных сокращений »75/мин. Черными кружками показаны закрытые клапаны, светлыми – открытые. Стрелками обозначены открытие или закрытие клапанов во время фазы (горизонтальные стрелки) или при смене фаз (вертикальные стрелки). Справа римскими цифрами отмечены тоны, арабскими – компоненты I тона; IIA и IIP – соответственно аортальный и пульмональный компоненты II тона.
1.4. Характеристика нормальных тонов сердца.
Первый и второй тоны сердца обычно, даже в патологических условиях, слышны над всей предсердечной областью, но оценка их проводится по месту образования. Основными параметрами тонов являются громкость (интенсивность), продолжительность и высота (частотная характеристика). Также обязательно отмечается наличие или отсутствие расщепления тона и его особые признаки (например, хлопающий, звенящий, металлический и др. Эти особенности называют характером тонов). Врач обычно сравнивает первый и второй тоны в каждой точке аускультации, однако он должен, а это более трудная задача, сравнить выслушиваемый тон с его должной характеристикой в данной точке у здорового человека с такими же, как у пациента, возрастом, массой тела и телосложением.
Громкость и высота тонов. Абсолютная громкость тонов зависит от многих причин, в том числе и не связанных с самим сердцем. Сюда относятся физическое и эмоциональное состояние человека, телосложение, степень развития мышц грудной клетки и подкожного жира, температура тела и т. д. Поэтому при оценке громкости тона надо учитывать многие моменты. Например, приглушенность тонов у тучного человека — явление вполне естественное, так же, как и усиление тонов при лихорадке.
Необходимо учитывать неодинаковое восприятие человеческим ухом звуков одинаковой интенсивности, но разной высоты. Существует так называемая «субъективная громкость». Ухо значительно менее чувствительно к очень низким и очень высоким звукам. Лучше всего воспринимаются звуки с частотой в диапазоне 1000-2000 герц. Тоны сердца являются очень сложными звуками, составленными из многих колебаний разной частоты и интенсивности. В первом тоне преобладают низкочастотные, во втором — высокочастотные составляющие. Кроме того, при сильном давлении стетоскопом на кожу она натягивается и, становясь мембраной, гасит низкие и усиливает высокочастотные составляющие. То же самое происходит при использовании инструмента с мембраной. Поэтому второй тон часто воспринимается более громким, чем он есть на самом деле. Если на ФКГ у здорового человека при записи с верхушки сердца первый тон всегда имеет бóльшую амплитуду, чем второй, то при выслушивании может сложиться впечатление, что громкость их одинакова. И все-таки, чаще первый тон на верхушке громче и ниже второго, а на аорте и легочном стволе второй тон громче и выше первого.
Продолжительность тонов. Этот параметр не может быть оценен на слух. Хотя первый тон на ФКГ обычно продолжительнее второго, слышимые их компоненты могут быть одинаковыми.
Расщепление нормальных тонов сердца. Два громких компонента первого тона обычно сливаются в один звук, однако интервал между ними может достигать существенной величины (30-40 мс), что уже улавливается ухом как два близких звука, т. е. как расщепление первого тона. Оно не зависит от дыхания и выслушивается постоянно непосредственно ухом или через стетоскоп с воронкой небольшого диаметра (еще лучше через жесткий стетоскоп), если его не прижимать сильно к телу больного. Расщепление слышно только на верхушке сердца.
Временной интервал между закрытием митрального и трикуспидального клапанов в норме небольшой, обычно 10-15 миллисекунд, т. е. кардиогемические системы обоих желудочков колеблются практически одновременно, поэтому у здоровых людей основания для расщепления первого тона, обусловленного незначительным отставанием правожелудочкового первого тона от левожелудочкового, нет, тем более что мощность правожелудочкового тона ничтожна в сравнении с левожелудочковым.
Расщепление второго тона в зоне легочной артерии выслушивается довольно часто. Интервал между аортальным и пульмональным компонентами увеличивается во время вдоха, поэтому расщепление хорошо выслушивается на высоте вдоха или в самом начале выдоха в течение двух-трех сердечных циклов. Иногда удается проследить всю звуковую динамику: нерасщепленный второй тон, незначительное расщепление во время вдоха, когда интервал IIA-IIP едва улавливается; постепенное увеличение интервала к высоте вдоха и вновь сближение компонентов IIA и IIP и слитный тон со второй трети или середины выдоха (см. рис. 6).
| Рис. 6. Схема графической записи основных размеров относительной тупости сердца и результатов оценки тонов в трех точках аускультации: 1 – верхушка, 2 – аорта, 3 – легочный ствол, I и II – тоны сердца. На легочной артерии расщепление II тона на высоте вдоха и слияние на выдохе (третий цикл). А – аортальный компонент, Р – пульмональный компонент второго тона. |
Расщепление второго тона во время вдоха обусловлено тем, что вследствие
отрицательного внутригрудного давления тонкостенный правый желудочек больше заполняется кровью, систола его заканчивается позднее, и поэтому в начале диастолы желудочков клапан легочного ствола закрывается существенно позднее клапана аорты. Расщепление не выслушивается при очень частом и поверхностном дыхании, т.к. при этом не возникают гемодинамические изменения, приводящие к расщеплению.
Этот феномен особенно хорошо выслушивается у молодых лиц с тонкой грудной стенкой во время спокойного глубокого дыхания. При выслушивании легочного ствола у здоровых людей частота расщепления II тона составляет у детей около 100%, у пациентов до 30 лет 60%, у лиц старше 50 лет 35%.
1.5. Изменения тонов.
Изменение громкости тонов.
При аускультации сердца можно отметить усиление или ослабление обоих тонов, что может быть обусловлено как особенностями проведения звуков от сердца в точку аускультации на грудной стенке, так и действительным изменением громкости тонов.
Нарушение проводимости звуков и, следовательно, ослабление тонов наблюдается при толстой грудной стенке (большая масса мышц или толстый слой жира, отек) или при оттеснении сердца от передней грудной стенки (экссудативный перикардит, плеврит, эмфизема легких). Усиление тонов, наоборот, происходит при тонкой грудной стенке, кроме того, — при лихорадке, после физической нагрузки, при волнении, тиреотоксикозе, если нет сердечной недостаточности.
Ослабление обоих тонов, связанное с патологией самого сердца, наблюдается при снижении сократительной способности миокарда независимо от причины.
Изменение громкости одного из тонов обычно связано с патологией сердца и сосудов. Ослабление I тона наблюдается при негерметическом смыкании створок митрального и аортального клапанов (период замкнутых клапанов отсутствует как при митральной, так и при аортальной недостаточности), при замедлении сокращения левого желудочка (гипертрофия миокарда, миокардит, сердечная недостаточность, инфаркт миокарда, полная блокада левой ножки пучка Гиса, гипотиреоз), а также при брадикардии и удлинении p-Q.
Известно, что громкость I тона зависит от степени расхождения створок митрального клапана в начале систолы желудочков. При большом расхождении их происходит большее прогибание створок в периоде замкнутых клапанов в сторону предсердий, наблюдается и большая отдача в сторону желудочков и более мощное колебание кардиогемической системы. Поэтому I тон становится слабее при увеличении p-Q и усиливается при укорочении p-Q.
Усиление I тона обусловлено в основном увеличением скорости повышения внутрижелудочкового давления, что наблюдается при снижении его наполнения во время диастолы (митральный стеноз, экстрасистола).
Основными причинами ослабления II тона на аорте являются: нарушение герметичности смыкания полулунного клапана (недостаточность клапана аорты), при снижении АД, а также при уменьшении подвижности створок (клапанный аортальный стеноз).
Акцент II тона. Он оценивается сравнением громкости II тона во II межреберье у края грудины соответственно справа или слева. Акцент отмечается там, где II тон громче, и может быть на аорте или на легочном стволе. Акцент II тона может быть физиологическим и патологическим.
Физиологический акцент является возрастным. На легочном стволе он выслушивается у детей и подростков. Его обычно объясняют более близким расположением легочного ствола к месту аускультации. На аорте акцент появляется к 25-30 годам и несколько усиливается с возрастом вследствие постепенного уплотнения стенки аорты.
О патологическом акценте можно говорить в двух ситуациях:
- когда акцент не соответствует должной точке аускультации по возрасту (например, громкий II тон на аорте у юноши) или
- когда громкость II тона больше в точке, хотя и соответствующей возрасту, но она слишком велика в сравнении с громкостью II тона у здорового человека того же возраста и телосложения, или II тон имеет особый характер (звенящий, металлический).
Причиной патологического акцента II тона на аорте является повышение АД и (или) уплотнение створок клапана и стенки аорты. Акцент II тона на легочном стволе обычно наблюдается при легочной артериальной гипертензии (митральный стеноз, легочное сердце, левожелудочковая недостаточность, болезнь Аэрзы).
Патологическое расщепление тонов сердца.
Отчетливое расщепление I тона сердца можно услышать при блокаде правой ножки пучка Гиса, когда возбуждение существенно раньше проводится на левый желудочек, чем на правый, поэтому правожелудочковый первый тон заметно отстает от левожелудочкового. При этом расщепление I тона лучше выслушивается при гипертрофии правого желудочка, в том числе у пациентов с кардиомиопатией. Такая звуковая картина напоминает систолический ритм галопа (см. ниже).
При патологическом расщеплени II тона интервал IIA – IIP ³ 0,04 с, иногда достигает 0,1 с. Расщепление может быть нормального типа, т.е. увеличиваться на вдохе, фиксированным (независимым от дыхания) и парадоксальным, когда IIA оказывается после IIP. Парадоксальное расщепление можно диагностировать лишь с помощью поликардиограммы, включающей ЭКГ, ФКГ и каротидную сфигмограмму, инцизура на которой совпадает с IIA.
Трехчленные (трехтактные) ритмы.
Ритмы, при которых выслушиваются, кроме основных I и II тонов, дополнительные тоны (III или IV, тон открытия митрального клапана и др.), получили название трёхчленных, или трёхтактных.
Трехчленный ритм с нормальным третьим тоном нередко выслушивается у молодых здоровых людей, особенно после физической нагрузки в положении на левом боку. III тон имеет нормальную характеристику (тихий и низкий – глухой) и не должен вызывать подозрения на патологию. Часто третий тон выслушивается у пациентов со здоровым сердцем, имеющих анемию.
Ритмы галопа. Патологический третий тон наблюдается при нарушении сократимости миокарда левого желудочка (сердечная недостаточность, инфаркт миокарда, миокардит); при увеличении объема и гипертрофии предсердий (митральные пороки); при любом повышении диастолического тонуса желудочков или их диастолической ригидности (выраженная гипертрофия или рубцовые изменения миокарда, а также при язвенной болезни).
Трехчленный ритм с ослабленным I тоном и патологическим III тоном получил название протодиастолического ритма галопа, т.к. при тахикардии он напоминает стук копыт скачущей галопом лошади. Однако следует заметить, что III тон находится в мезодиастоле, т.е. речь идет о мезодиастолическом ритме галопа (см. рис. 4,5).
Пресистолический ритм галопа обусловлен появлением IV тона, когда последовательно слышны IV, I и II тоны. Он наблюдается у больных со значительным снижением сократимости миокарда желудочков (сердечная недостаточность, миокардит, инфаркт миокарда), или при их выраженной гипертрофии (стеноз устья аорты, гипертоническая болезнь, кардиомиопатия, рис.7).
Рис.7. Громкий IV тон у больной с гипертрофической кардиомиопатией. Верхняя кривая ФКГ, на низкочастотном канале (средняя кривая) колебания IV и I тонов практически сливаются, на средних частотах четко разделены. При аускультации выслушивался пресистолический ритм галопа, IV тон определялся пальпаторно.
Суммационный галоп наблюдается при наличии III и IV тонов, которые сливаются в один дополнительный тон.
Систолический галоп выслушивается при появлении после I тона дополнительного тона. Он может быть обусловлен а) ударом струи крови о стенку аорты в самом начале периода изгнания (аортальный стеноз, см. рис. 16; гипертоническая болезнь, атеросклероз) – это ранний систолический щелчок или б) пролапсом створки митрального клапана в полость предсердия (поздний систолический щелчок, он появляется в середине или в конце фазы изгнания).
Ритм перепела. При митральном стенозе нередко выслушивается тон открытия митрального клапана, который напоминает щелчок. Он чаще возникает через 0,7-0,11 с от начала II тона (тем раньше, чем выше давление в левом предсердии). Пресистолический шум, хлопающий I тон, II тон и дополнительный тон открытия митрального клапана – все это напоминает пение перепела: «ссс-пать-по-ра».
Перикард-тон при слипчивом перикардите объясняется внезапным прекращением наполнения желудочков из-за перикардиального сращения — панциря, ограничивающего дальнейшее увеличение объема. Он очень похож на щелчок открытия митрального клапана или третий тон. Диагностика осуществляется по комплексу симптомов, как клинических, так и полученных с помощью инструментальных методов.
В заключении первой части «Аускультации сердца», посвящённой сердечным тонам, следует отметить:
Мы выслушиваем и оцениваем короткие звуки – тоны, возникающие при работе сердца, а не клапаны. Для оценки тонов достаточно трёх точек аускультации.
Диастола делится на протодиастолу, мезодиастолу и пресистолу с учётом
физиологических механизмов работы сердца, а не делением её на 3 равные части.
Картина аускультации при разных болезнях сердца
Кардиоваскулярные патологии в большинстве случаев сопровождаются нарушением внутрисердечной гемодинамики, что определяется при аускультативном обследовании. Возникновение изменений обусловлены реорганизацией (перестройкой) миокарда, заменой структуры стенок сосудов.
Наиболее характерный признак при аускультации гипертоника – акцент (усиление) второго тона над аортой, что обусловлено значительным повышением напряжения в левом желудочке. При перкуссии у подобного пациента обнаруживают расширение границ сердечной тупости. На начальных стадиях болезни врач слышит усиление первого тона в локации верхушки.
Пороки сердца – совокупность патологий, которые обусловлены поражением структурного аппарата клапана. При органических нарушениях наблюдают отклонения акустических параметров звука. Сила тона меняется на фоне бурного эмоционального потрясения, где выброс большого количества адреналина. Нередко при пороках врачи выслушивают специфические признаки:
- слабость двустворчатого клапана – исчезновение первого тона, сильный систолический шум в зоне верхушки сердца – стандартный аускультативный набор для подобной патологии;
- стеноз двустворчатого клапана – первый тон с хлопающим характером, второй раздваивается. Частично проявляется третий тон в этом;
- слабость аортального – шум в шестом месте выслушивания клапанов сердца, ослабление всех тонов;
- стеноз клапана аорты – ослабление тона, на фоне которого появляется сильный систолический шум в области второго межреберья справа.
При физикальном осмотре пациента с аритмией доктор выслушивает беспорядочные и хаотичные тоны разной громкости, которые не всегда соответствуют сердцебиению. Чаще врач наблюдает систолический и диастолический шум, возможен ритм перепела. Точки прослушивания клапанов сердца при фибрилляции дополняют аускультацией сосудов шеи для определения обратного заброса крови (регургитации).
Более эффективный клинический инструмент в такой ситуации – ЭКГ с заключением функционального диагноста.
Дополнительные методы объективного обследования: пальпация и перкуссия
Первичный прием пациента не ограничивается выслушиванием сердечных тонов. Для более детальной диагностики используют методы пальпации и перкуссии, которые не требуют дополнительных приспособлений.
Пальпация (прощупывание) – способ определения болезненности наружных и глубоких структур, локализации и изменения размеров органов. Методика выполнения подразумевает поверхностное выявление подкожных образований или «погружение» пальцев врача в мягкие ткани. Способ наиболее информативный в исследовании органов брюшной полости.
В кардиологии пальпацию применяют для оценки грудной клетки и сердечного (верхушечного) толчка.
При деформациях в области сердца пальпируются:
- «Кардиальный горб» – выпячивание грудной клетки, вызванное длительным прогрессирующим заболеванием. Развитие деформации связано с податливостью костной ткани в детском возрасте под воздействием увеличенной полости сердца.
- У взрослых возникновение патологических изменений обусловлено развитием экссудативного перикардита (накопление жидкости в околосердечной сумке) – проявляется сглаженностью или выпячиванием межреберных промежутков.
- При аневризме восходящего отдела аорты у больных определяют видимое патологическое пульсирование в области рукоятки (верхней части) грудины. При пальпации фиксируют мягкое, эластическое образование, движения которого совпадают с пульсацией сонных или лучевых артерий.
Сердечный (верхушечный) толчок – проекция сокращения миокарда на переднюю грудную стенку в области наибольшего соприкосновения. Диагностирует врач, прикладывая ладони в область сердца (слева от грудины в четвертое-пятое межреберье), после приблизительного определения – локализирует с помощью конечных фаланг указательного и среднего пальцев.
У пациентов со средним весом без сопутствующей патологии фиксируется в форме ограниченной (площадью до 2 см2) пульсации в области 5 межреберья слева на 1,5-2 см внутри от среднеключичной линии.
Ориентация: у мужчин четвертое межреберье находится на уровне соска, у женщин – под ним.
Смещения границ возникают при расширении полостей правого или левого желудочка. Изменения площади:
- разлитой (более 2 см2) – при высоком стоянии диафрагмы (у беременных, больных с патологией печени, асцитом), кардиомегалией, сморщиванием легких;
- ограниченный – при неплотном прилегании органа к грудной клетке: гидро- или гемоперикард, эмфизема легких, пневмоторакс.
В некоторых случаях диагностируют «отрицательный сердечный толчок», что проявляется втягиванием грудной клетки на высоте пульсации периферических артерий. Феномен объясняется ограниченным верхушечным толчком, который локализируется в области ребра: при небольшом выпячивании кости происходит относительное втягивание соседнего участка.
Перкуссия – метод объективного обследования пациента для определения размещения органа (топографическая) и изменения структуры (сравнительная): чем плотнее ткань, тем более «тупой» звук. Врач легко поколачивает пальцем по грудной клетке: непосредственно или с использованием пальца-плессиметра (проводника для усиления звука). В кардиологии метод применяют для косвенной оценки размеров органа через участки «тупости»:
- абсолютной – область плотного прилегания органа к грудной клетке, для определения используют тихую перкуссию (без плессиметра);
- относительной (чаще применяют в практике) – проекция на грудную стенку передней поверхности органа.
Топография границ у пациента без патологий кардиоваскулярной системы: верхняя – на уровне 3 ребра слева от грудины, правая – по правому краю кости, левая – на 0,5 см кнаружи от среднеключичной линии (в 5 межреберье).
Варианты и причины смещения границ представлены в таблице:
| Граница | Причины смещения |
| Верхняя |
|
| Левая |
|
| Правая |
|
Общее уменьшение площади органа наблюдают при эмфиземе – раздутые воздухом легкие не «пропускают» перкуторный звук к сердцу, от чего границы смещаются кнутри.
Кроме того, определяют ширину сосудистого пучка на уровне второго межреберья (справа и слева) с помощью тихой перкуссии. Небольшое приглушение звука на 0,5 см кнаружи от краев грудины обозначают как поперечник сердца (нормальные значения 4,5-5 см). Смещение левой границы говорит о патологии легочной артерии, правой – аорты.