Инфографика на конкурс «био/мол/текст»: Клинический анализ крови — самый распространенный лабораторный тест, назначаемый врачом, когда мы приходим на прием и жалуемся на плохое самочувствие. «Кровь из пальца, завтра с 8:00 до 9:30, натощак, N-ный кабинет», — такую фразу неизменно слышали несколько поколений. Однако технология исследования крови претерпела большие изменения за последние десятилетия и прошла путь от ручных методов к автоматическим. Разбираемся, как анализировали кровь вашей бабушки и почему сейчас все делается по-другому.
Конкурс «био/мол/текст»-2019
Эта работа опубликована в номинации «Наглядно о ненаглядном» конкурса «био/мол/текст»-2019.
Генеральный спонсор конкурса и партнер номинации «Сколтех» — Центр наук о жизни Сколтеха.
Спонсор конкурса — : крупнейший поставщик оборудования, реагентов и расходных материалов для биологических исследований и производств.
Спонсором приза зрительских симпатий выступила компания BioVitrum.
«Книжный» спонсор конкурса — «Альпина нон-фикшн»
Микрочипы в вакцинах? Анализ крови даёт удивительные результаты
Дискуссии о вакцинах и вакцинации от COVID-19 не затухают, а, наоборот, становятся всё более горячими. Даже серьёзные медики сомневаются, что у них есть полное представление о составе тех препаратов, которыми делаются прививки. Что же там находится на самом деле?
От чего умирают люди?
Скепсис российских медиков лишь усилился после недавнего заявления академика А. Гинцбурга (Институт Гамалеи, разработчик линейки «Спутников»). Он упомянул какие-то «маркеры» в препарате «Спутник V», которые позволяют определить, кто вакцинацию проходил, а кто лишь купил справку о вакцинации. Об этих «маркерах» в официальной информации о «Спутнике V» ничего не говорится.
Масла в огонь споров и сомнений по вопросу о составе прививочных препаратов добавила конференция учёных-патологоанатомов, которая прошла 20 сентября этого года в Германии в Институте патологии в Ройтлингене (Pathologischen Institut in Reutlingen). В мероприятии, как отмечают СМИ, участвовало от 30 до 40 специалистов, в том числе из Австрии. Ключевыми фигурами были:
- Профессор, доктор Арне Буркхардт (Prof. Dr. Arne Burkhardt). Возглавлял институт патологии в Ройтлингене в течение 18 лет, после чего работал практикующим патологоанатомом. Профессор опубликовал более 150 статей в специализированных журналах и в медицинских справочниках. Также сертифицировал институты патологического профиля.
- Профессор, доктор Вальтер Ланг (Prof. Dr. Walter Lang). Работал патологоанатомом в Ганноверской медицинской школе с 1968 по 1985 год. В течение 25 лет возглавлял частный институт патологии в Ганновере.
- Профессор, доктор Вернер Берггольц (Prof. Dr. Werner Bergholz). Он в отличие от первых двух профессоров не медик, а специалист в области микроэлектроники: 17 лет работал в корпорации Siemens. В последнее время также выступает как эксперт по медицинской статистике.
Скриншот страницы pathologie-konferenz.de/en/
В центре внимания участников конференции были результаты вскрытий восьми умерших после вакцинации от COVID-19, которые проводились в этом году под руководством профессора Арне Буркхардта. Результаты упомянутых вскрытий удивительным образом подтверждают выводы коллеги Арне Буркхардта профессора, доктора Питера Ширмахера (Prof. Dr. Peter Schirmacher). Последний сделал вскрытия более 40 умерших, имевших инфицирование вирусом ковида. Питер Ширмахер уверенно заявил, что около трети из них умерли не от ковида, а от вакцинации против ковида.
Эти заявления были сделаны летом, власти и подконтрольные им СМИ пытались замолчать или опровергать выводы профессора. И вот подоспела конференция патологов в Ройтлингене, которая вновь вскрыла смертельную опасность вакцинаций против ковида.
Они уже в нас
Конференция транслировалась по видеосвязи. На ней были представлены многочисленные фотографии и рисунки, наглядно дополнявшие картину, которую описывали выступавшие патологи.
Анализ тонких тканей умерших проводился с помощью специального, так называемого «темнопольного» микроскопа. Он позволил выявить содержание в тканях посторонних микрочастиц, которые по форме представляют собой явно неживые структуры достаточно правильной геометрической формы. Внешне они выглядят… как микросхемы!
Скриншот кадра видео Cause of death after COVID-19 vaccination & Undeclared components of the COVID-19 vaccines / odysee.com
Версий появления таких инородных объектов две. Либо они были введены в кровоток готовыми, либо сформировались в организме человека из наночастиц, содержащихся в вакцине. Случайное попадание посторонних частиц в тело человека исключается, поскольку одни и те же инородные объекты выявлены у всех умерших после вакцинации.
Упомянутый выше профессор, доктор Вернер Берггольц как специалист по микрочипам высказал своё мнение по поводу «открытия» патологов. Он не исключает возможности использования выявленных в тканях умерших частиц в качестве тех самых «маркеров» и «идентификаторов», о присутствии которых в вакцинах высказывали подозрения сторонники так называемой «теории заговора».
Pfizer с дополнениями
Это размышление профессора вполне корреспондирует с мнением тех специалистов, которые пытались и пытаются выявить «маркеры» вакцин без вскрытия, путём углублённого химического и физического изучения самих препаратов. Есть ряд исследований, в которых говорится об обнаружении в составе по крайней мере двух препаратов – Pfizer и Moderna (мРНК-вакцины) – графена (также оксид графена), который никакой медицинской роли не выполняет, но вполне годится на роль «маркера», «идентификатора». Масла в огонь добавило заявление Карен Кингстон (Karen Kingston), бывшей сотрудницы компании Pfizer. Кингстон утверждает, что хотя и в патентах на вакцину Pfizer оксид графена не упоминается, он фигурирует в ряде сопроводительных документов.
Скриншот кадра видео Stew Peters show «Former Pfizer Employee Confirms Poison in COVID ‘Vaccine’»/ redvoicemedia.com
Ещё одно направление изучения «пытливыми скептиками» необъявленных производителями вакцин компонентов и свойств препаратов – попытки идентифицировать получивших вакцины людей с помощью специальных технических средств. Та яростная энергия, с которой «Силиконовая мафия» (ведущие IT-корпорации, контролирующие интернет и социальные сети) удаляет публикации подобного рода, также наводят на мысль, что нет дыма без огня.
Трудно поверить, что сказанное на конференции в Ройтлингене по поводу инородных частиц в прививочных препаратах – лишь «дым», который быстро рассеется. Дыма без огня не бывает. Просто этот огонь тщательно скрывают. До того момента, когда начнется вселенский пожар, который уже не остановишь.
Участники конференции приняли резолюцию с призывом к властям Германии, Австрии и других стран начать проводить массовые патологоанатомические исследования умерших после вакцинаций от ковида, обращаться с соответствующими запросами к производителям препаратов и, конечно же, немедленно остановить дальнейший процесс прививок от COVID-19 до полного прояснения вопроса.
Казалось бы, при чём тут Гейтс?
Идея вживления микрочипа в тело человека через прививочный укол вынашивалась мировой элитой давно. В «Prevent Disease.Com» (электронном издании США, специализирующемся на разоблачении планов американской и международной «медицинской мафии») ещё в 2009 году появилась статья «Are Populations Being Primed For Nano-Microchips Inside Vaccines?». Название статьи на русском: «Подталкивается ли население к принятию наночипов, упрятанных в вакцины?». Как отмечалось в указанной статье, ещё в последние годы ХХ века удалось разработать микрочипы нового поколения, основанные на использовании нанотехнологий. Сверхкомпактные (не больше пылинки, радиус порядка 5 микромиллиметра, что примерно в 10 раз меньше радиуса волоса) и недорогие. Вот что, в частности, говорилось в указанной выше статье: «Запущенный Всемирной организацией здравоохранения сценарий с пандемией свиного гриппа как нельзя лучше подходит для пропаганды и принуждения населения добровольно согласиться на введение микрочипов через нановакцины. Всё это будет сделано под лозунгом «высшего блага» для человечества».
Пять лет тому назад была запущена частно-государственная инициатива под кодовым названием «ID2020». Её инициатором был Билл Гейтс, основатель и руководитель IT-корпорации Microsoft, одновременно основатель и руководитель крупнейшего в США благотворительного фонда. Инициатива была поддержана ООН. Суть её проста – провести глобальную цифровую идентификацию населения для того, чтобы мировая элита могла его держать под своим контролем. В первых выступлениях Билла Гейтса как главного энтузиаста тотальной цифровой идентификации он не скрывал, что идентификация через чипизацию является самым простым и надёжным способом решения поставленной задачи.
Но встретив непонимание и даже гневные протесты со стороны ряда политиков и общественных деятелей, Гейтс больше эту идею не озвучивал. И, как считают некоторые эксперты, продолжал её двигать, давая деньги на разработки наночипов, которые станут «бесплатной добавкой» к прививочным препаратам. Решением задачи «наночип и вакцина в одном флаконе» занимались совместно, в тесной кооперации две структуры, находящиеся под контролем Билла Гейтса: упомянутое выше частно-государственное партнёрство «ID2020» и Альянс по вакцинациям GAVI (также частно-государственное партнёрство). Уже в 2018 году все упоминания о наночипах в составе вакцин были удалены с сайтов «ID2020» и GAVI.
Что с того?
Хотя с конференции в Ройтлингене прошло почти два месяца, вы наверняка ничего про неё не слышали – и это яркий пример контроля, установленного «Силиконовой мафией» над каналами распространения информации.
Видео и другие материалы конференции блокируют всеми возможными способами, а там, где нельзя заблокировать, выступают с плакатными «разоблачениями» прозвучавших там «фейков».
Чего только не сделаешь ради воспитания в людях доверия к «спасительным» вакцинам!
Что будем исследовать?
Кровь — жидкая соединительная ткань организма, состоящая из плазмы и трех типов форменных элементов: эритроцитов, тромбоцитов и лейкоцитов. Лейкоциты, в свою очередь, бывают с гранулами в цитоплазме — это нейтрофилы, эозинофилы и базофилы, — и без гранул — лимфоциты и моноциты. Для того чтобы отличить патологию от нормы, нужно знать, какова концентрация клеток крови, как они выглядят и какую функцию выполняют. Пришло время вспомнить, с кем мы имеем дело.
Рисунок 1. Форменные элементы крови [1–3]
Рисунок 2. На рисунке представлены: концентрации форменных элементов крови в норме; лейкоцитарная формула — процентное соотношение разных видов лейкоцитов в крови; скорость оседания эритроцитов; концентрация гемоглобина; гематокрит в норме [4].
Итак, специалисты анализируют относительное и абсолютное содержание клеток, их морфологические характеристики, распределение по объему крови и многие другие параметры. Эти показатели могут рассказать, способны ли клетки в полной мере выполнять свои функции, а если нет, то указать на причину их «неработоспособности» и послужить основой для постановки диагноза.
Рисунок 3. Исследование крови: тогда и сейчас
Как выглядит кровь под микроскопом
Существует несколько видов кровяных клеток, перед которыми поставлены различные задачи. Одни из них функционируют только внутри кровеносной системы, другие – выходят за ее пределы. Объединяет их только то, что все они образуются в костном мозге из стволовых клеток. Процесс их формирования непрерывен, а срок жизни ограничен. Лейкоциты, тромбоциты и эритроциты – 3 форменных элемента, содержащихся в биологической жидкости. Их количество зависит от возраста человека и состояния организма в данный момент.
Эритроциты
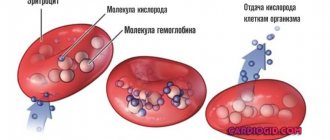
Красные кровяные тельца “забирают” кислород из легких и доставляют его ко всем органам и тканям. На обратном пути транспортируют углекислый газ к органу воздушного дыхания. Эти клетки имеют в своем составе уникальный белок – гемоглобин, состоящий из двухвалентного атома железа. Именно им обусловлен красный пигмент эритроцитов.
Каждую секунду погибает около 2-3 млн. данных телец, однако такое же их число каждую секунду и производится. Живут они приблизительно 4 месяца. В 1 куб. мл крови насчитывается около 25 млн. эритроцитов. Их общее число составляет 25 млрд. Всего лишь в одной капле крови наблюдается около 250 млн. эритроцитов.
Эритроцит под микроскопом дисковидно-вогнутой формы, диаметр которого в среднем составляет около 7-7,5 мкм, а толщина по краям – 2,5 мкм. Такая форма способствует “гладкому” прохождению красным кровяным тельцам по мелким сосудам. Со временем эритроциты утрачивают такое свойство, из-за чего задерживаются в мелких сосудах селезенки и печени. В этих органах они разрушаются.
До 80% эритроцитов имеют сферическую двояковогнутую форму. Остальные 20% могут быть овальной, серповидной, сферической (простой), чашеобразной и других форм. Изменение внешнего вида чаще обусловлено патологией (авитаминоз, анемия и т.п.).
Лейкоциты
Это белые кровяные тельца, на которых возложена защитная функция. Их принято делить на гранулоциты и агранулоцит. К первой группе относятся зернистые клетки:
- Нейтрофилы. Самая многочисленная группа лейкоцитов – до 70% от общего числа белых клеток. Основная задача – захват болезнетворных микробов. Ядерная клетка имеет округлую форму, диаметр которой может достигать 10 мкм. Ядро может иметь вид палочки или состоять из нескольких сегментов, соединенных между собой. Если количество сегментов более 8, то это указывает на развитие заболевания.
- Базофилы. Немногочисленная группа, которая представлена не более 1% от всего количества лейкоцитов. Основная задача – поддержание работы иммунной системы. Имеют округлую форму и сегментированное или палочкообразное ядро. Их диаметр достигает 7-11 мкм.
- Эозинофилы. На общее число белых кровяных клеток приходится 2-5% эозинофилов. Их гранулы окрашиваются кислым красителем – эозином. У них округлая форма и слабо окрашенное ядро, состоящее из 2-3 сегментов одинаковой величины. В диаметре эозинофилы достигают 10-11 мкм. Их цитоплазма имеет бледно-голубой цвет.
В 1 куб. мл крови наблюдается 5-10 тыс. лейкоцитов. Средний размер белых кровяных телец равняется 15 мкм. Общее их число в человеческом организме достигает суммы в 35 млрд.
Вторая группа состоит из клеток без гранул в цитоплазме:
- Лимфоциты. Ведущий компонент иммунной системы. Зная, что такое лимфоциты в анализе крови, врачи определяют иммунный статус пациента и получают информацию о наличии в организме инфекции и других заболеваний. Это круглые клетки с большим ядром, занимающим большую часть цитоплазмы. Их диаметр составляет от 7 до 10 мкм. Ядро бывает круглым, овальным или бобовидным, имеет грубую структуру. Состоит их комков оксихроматина и базироматина, напоминающих глыбы.
- Моноциты. Самые крупные из лейкоцитов, отвечающие за неспецифическую защиту организма. Их количество от 2 до 9% от всех белых кровяных клеток. Диаметр доходит до 20 мкм. Ядро крупное, занимает почти всю цитоплазму, может быть круглым, бобовидным, иметь форму гриба, бабочки.
Интересно! Если расставить лейкоциты в один ряд, можно получить расстояние в 525 км.
Лейкограмма, или лейкоцитарная формула, – соотношение в процентах различных видов лейкоцитов, определяемое при подсчёте их в окрашенном мазке крови под микроскопом. Расшифровка лейкоцитарной формулы дает несомненную пользу при диагностическом поиске, однако не всегда может в полной мере удовлетворить интерес врача в отношении какой-то хорошо маскирующейся болезни. Например, чем более выражен воспалительный процесс бактериальной этиологии, тем больше нейтрофилов в лейкоцитарной формуле. Наличие нейтрофилов разной степени зрелости говорит о тяжести бактериальной инфекции. Чем острее процесс, тем больше в крови палочкоядерных нейтрофилов.
Тромбоциты
Под тромбоцитами “скрываются” кровяные пластинки, которые регулируют процесс свертывания крови. Они выделяют фермент тромбопластин. При порезе или уколе оболочка тромбоцитов разрушается, тромбопластин высвобождается и поступает в плазму, и кровь сворачивается. Образуется тромб, который и защищает организм от кровопотери.
В 1 куб. мл крови их должно быть около 200-300 тыс. Размер каждого тромбоцита достигает около 3 мкр. Поэтому подробно рассмотреть их можно только в профессиональный микроскоп. Получается, что общее количество данных красных пластинок в крови человека составляет примерно 1250 млрд.
Вперед, в прошлое!
1965 год, 8 утра, в местной поликлинике очередь на анализы. Ваша бабушка сдала кровь, и лаборант относит ряд пробирок на исследование. Проследуем за ним в лабораторию и посмотрим, что там и как. В лаборатории мы видим врачей, склонившихся над микроскопами или работающих с пробирками. Без преувеличения можно сказать, что в молодости вашей бабушки глаз специалиста и микроскоп были основными инструментами для анализа крови. Определяют следующие основные характеристики крови: концентрация каждого типа форменных элементов, количество различных видов лейкоцитов, скорость оседания эритроцитов и концентрация гемоглобина. Помимо этого, специалист рассчитывает гематокрит — отношение объема эритроцитов к общему объему крови [5].
По порядку рас-счи-тайсь!
Первым делом производится подсчет клеток и определяется их концентрация в крови. Подсчет эритроцитов, лейкоцитов и тромбоцитов проводят в камере Горяева, названной в честь своего изобретателя. Камера Горяева — стекло с углублением и нанесенной сеткой, куда помещается разведенная в физрастворе капля крови. Для определения количества форменных элементов камеру помещают под микроскоп и считают клетки, находящиеся в больших и маленьких квадратах сетки. Для каждого типа клеток существуют свои правила подсчета и формула, по которой вычисляется их исходная концентрация с учетом разведения крови и количества квадратов сетки [6]. Изменение количества форменных элементов служит важным критерием для диагностики анемии, воспалительных и вирусных заболеваний, нарушений свертывающей системы крови и других патологических состояний [7].
Ты кто такой?
Другой этап исследования крови — дифференцировка лейкоцитов на популяции. Ей уделяется особое внимание: изменение концентрации определенного типа клеток говорит о конкретной патологии. Бактериальная инфекция, вирусы или аллергия? Лейкоциты подскажут, какой поставить диагноз и какое назначить лечение. Различение лейкоцитов доверяют только высококвалифицированному специалисту. Для начала мазок крови фиксируют в спирте и окрашивают по методу Романовского—Гимзы. Состав красителя подобран таким образом, что различные структуры клеток окрашиваются в разные цвета. Окраска зависит от способности компонентов красящей смеси связываться со структурами, содержащими кислоты или основания. Например, гемоглобин и гранулы эозинофилов приобретают красно-розовую окраску за счет эозина, а ядра форменных элементов и базофильные гранулы (имеющие сродство к основаниям) окрашиваются метиленовым синим и азуром в синий цвет [1]. Когда мазок готов, специалист в микроскоп исследует его и по внешнему виду определяет, к какому типу принадлежат разные клетки [8]. Наличие окрашенных гранул, особенности формы ядра, размер клетки — все параметры нужно держать в голове для безошибочной классификации. Обычно подсчитывали сто лейкоцитов с последующим вычислением процентного содержания, а для того чтобы не запутаться, использовали 11-клавишный счетчик [9]. Увидел в микроскоп клетку — нажми на клавишу с обозначением клетки данного типа, и в конце подсчета количество лейкоцитов каждого вида отобразится на экране счетчика [10].
Выпали в осадок
Еще одна характеристика, имеющая клиническое значение — скорость оседания эритроцитов (СОЭ). Это показатель, оценивающий скорость разделения крови на плазму и форменные элементы. В чем причина такого разделения? Макромолекулы, находящиеся в плазме крови, могут связывать одновременно два эритроцита друг с другом, в результате чего образуются «монетные столбики» [11]. Такие комплексы под действием силы тяжести оседают на дно пробирки, оставляя над собой слой прозрачной плазмы — это называется седиментацией эритроцитов. Увеличение скорости оседания эритроцитов указывает на патологические процессы, происходящие в организме, такие как воспалительные, инфекционные или онкологические заболевания [12].
Для определения СОЭ мировое признание получил метод Вестергрена, однако в России также был распространен метод Панченкова. Принцип работы методов одинаков, различаются только типы используемых пробирок. Кровь смешивают с антикоагулянтом — цитратом натрия — и помещают в капилляр — тонкую стеклянную трубочку. Эритроциты оседают на дно пробирки в течение часа, а затем измеряется высота столбика плазмы, образовавшегося сверху [13]. Таким образом получают скорость оседания эритроцитов, выраженную в мм/ч.
На вкус и цвет
Гемоглобин — красный пигмент эритроцитов, связывающий и переносящий кислород и углекислый газ. Снижение содержания гемоглобина в эритроцитах — причина анемий, сопутствующих целому ряду болезней. Концентрацию гемоглобина определяют визуально с помощью гемометра Сали. Прибор выглядит так: по центру — пробирка для анализируемой крови, а по бокам — окрашенные эталонные пробирки. В изучаемую кровь лаборант добавляет соляную кислоту — гемоглобин превращается в гемин бурого цвета. Затем кровь разводят дистиллированной водой, пока ее цвет (по субъективному мнению лаборанта!) не совпадет с цветом эталона. Уровень жидкости, получившийся в центральной пробирке, соответствует концентрации гемоглобина [14].
Как вы уже догадались, 50 лет назад при исследовании крови совершить ошибку было очень просто. Неверное определение вида лейкоцита или сбой при подсчете форменных элементов — все это приводило к неточным результатам анализа. Что было сделано для предотвращения ошибок? Вернемся в наше время и узнаем, как изучают кровь сегодня.
Объективно о псевдонаучном. Темные поля крови: Диагностика
4619 24 Апреля
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Темные поля крови: Диагностика / Автор: Алексей Водовозов Источник: / Январь 2010
Кровь – удивительное творение природы. Можно без преувеличения сказать, что она является источником жизни. Ведь именно через кровь мы получаем кислород и питательные вещества, именно с кровью уносятся из клеток «отходы производства». Любой недуг обязательно находит свое отражение в крови. На этом построен целый ряд диагностических методик. И шарлатанских тоже.
Кровь была одной из первых жидкостей, которую любознательные медики поместили под только что изобретенный микроскоп. С тех пор прошло более 300 лет, микроскопы стали намного совершеннее, но глаза врачей по-прежнему смотрят на кровь в окуляры, выискивая признаки патологии.
На стекле
Антони ван Левенгук определенно получил бы несколько Нобелевских премий, живи он в наше время. Но в конце XVII века этой награды не было, поэтому Левенгук довольствуется всемирной известностью конструктора микроскопов и славой основателя научной микроскопии. Добившись в своих приборах 300-кратного увеличения, он сделал множество открытий, в том числе первым описал эритроциты.
Последователи Левенгука довели его детище до совершенства. Современные оптические микроскопы способны давать увеличение до 2000 раз и позволяют рассматривать прозрачные биологические объекты, включая клетки нашего организма.
Другой нидерландец – физик Фриц Цернике – в 1930-х годах заметил, что ускорение прохождения света по прямой делает изображение изучаемой модели более детальным, выделяя отдельные элементы на светлом фоне. Для создания интерференции в образце Цернике придумал систему колец, которые располагались как в объективе, так и в конденсаторе микроскопа. Если правильно настроить (юстировать) микроскоп, то волны, которые идут от источника света, будут попадать в глаз с определенным смещением по фазе. И это позволяет значительно улучшить изображение изучаемого объекта.
Метод получил название фазово-контрастной микроскопии иоказался настолько прогрессивным иперспективным для науки, что в 1953 году Цернике была присуждена Нобелевская премия по физике сформулировкой «За обоснование фазово-контрастного метода, особенно за изобретение фазово-контрастного микроскопа». Почему это открытие так высоко оценили? Раньше, чтобы рассмотреть под микроскопом ткани имикроорганизмы, их приходилось обрабатывать различными реактивами– фиксаторами и красителями. Живые клетки при таком раскладе увидеть не получалось, химикаты просто убивали их. Изобретение Цернике открыло в науке новое направление – прижизненное микроскопирование.
В XXI веке биологические и медицинские микроскопы стали цифровыми, способными работать в разных режимах – как в фазовом контрасте, так и в темном поле (изображение формируется светом, дифрагированным на объекте, и в результате объект выглядит очень светлым на темном фоне), а также в поляризованном свете, который нередко позволяет выявлять структуру объектов, лежащую за пределами обычного оптического разрешения.
Казалось бы, медикам нужно радоваться: в их руки попал мощнейший инструмент изучения тайн и загадок человеческого организма. Но этот высокотехнологичный метод очень заинтересовал не только серьезных ученых, но и шарлатанов и мошенников от медицины, которые посчитали фазово-контрастное и темнопольное микроскопирование очень удачным способом выуживания энных сумм денег у доверчивых граждан.
Она живая и шевелится
У пациента, который решится пройти обследование методом «Диагностика по живой капле крови» (варианты названия – «Тестирование на темнопольном микроскопе» или «Гемосканирование»), берут каплю крови, не окрашивают, не фиксируют, наносят на предметное стекло и изучают, просматривая образец на экране монитора. По результатам исследования ставятся диагнозы и назначается лечение.
Гемосканирование можно считать венцом творения мошеннической мысли, шедевром и высшим пилотажем околомедицинского шарлатанства. Во-первых, используется реально существующее физическое явление (про Нобелевку помните?) и самая настоящая сложная медицинская аппаратура. И действительно дорогостоящая. Стоимость диагностического комплекса обходится не менее чем в 3–4 тысячи долларов, и продают его солидные поставщики серьезной медицинской техники. Аппаратура имеет все необходимые – подлинные и совершенно заслуженные – сертификаты и свидетельства. Во-вторых, никаких проблем с лицензированием. Лабораторная диагностика – вполне законный вид медицинской деятельности, а микроскоп, позволяющий осуществлять фазово-контрастное или темнопольное микроскопирование,– вполне законная медицинская диагностическая аппаратура. Мало того, она широко применяется в медицине, то есть существуют сертифицированные и дипломированные специалисты. В-третьих, действительно под микроскопом можно обнаружить массу признаков тех или иных заболеваний. Например, изменение формы эритроцитов при серповидноклеточной анемии. А еще можно увидеть внутриклеточных паразитов все в тех же эритроцитах, бартонеллами называются. И даже яйца гельминтов в крови теоретически обнаружить можно.
Арба вижу – арба пою
Так в чем же подвох? В интерпретации. В том, как объясняют «темнопольщики» те или иные изменения вкрови, как называют обнаруженные артефакты, какие диагнозы ставят ичем лечат. Разобраться в том, что это обман, сложно даже врачу. Нужна специальная подготовка, опыт работы с образцами крови, сотни просмотренных «стекол» – как крашеных, так и «живых». Как в обычном поле, такивтемном. К счастью, у автора статьи такой опыт имеется, как имеется он иутех экспертов, с которыми сверялись результаты расследования.
Правильно говорится – лучше один раз увидеть. И своим глазам человек поверит куда быстрее, чем всем устным увещеваниям. На это и рассчитывают «лаборанты». К микроскопу подсоединен монитор, который отображает все, что видно в мазке. Вот вы лично когда последний раз видели собственные эритроциты? Вот то-то и оно. Интересно ведь. А пока завороженный посетитель любуется клетками родной любимой крови, «лаборант» начинает интерпретировать то, что он видит. Причем делает это по принципу акына: «Арба вижу– арба пою». Про какую «арбу» могут напеть шарлатаны, подробно читайте во врезке.
После того как пациент будет напуган и сбит с толку непонятными, аиногда и откровенно страшными картинками, ему объявляют «диагнозы». Чаще всего много, и один кошмарнее другого. Например, расскажут, что плазма крови инфицирована грибками или бактериями. Неважно, что увидеть их даже при таком увеличении достаточно проблематично, а уж отличить друг от друга– тем более. Микробиологам приходится сеять возбудителей различных болезней на специальные питательные среды, чтобы потом можно было точно сказать, кто вырос, к каким антибиотикам чувствителен и т.д. Микроскопия в лабораторных исследованиях применяется, но либо со специфичными красителями, либо вообще с флуоресцирующими антителами, которые прикрепляются к бактериям и таким образом делают их видимыми.
Но даже если, чисто теоретически, в крови под микроскопом будет обнаружен такой гигант мира бактерий, как кишечная палочка (1–3 мкм длиной и 0,5–0,8 мкм шириной), это будет означать только одно: у пациента сепсис, заражение крови. И он должен лежать горизонтально с температурой под 40 и прочими признаками тяжелейшего состояния. Потому что внорме кровь стерильна. Это одна из основных биологических констант, которая проверяется достаточно просто– посевом крови на различные питательные среды.
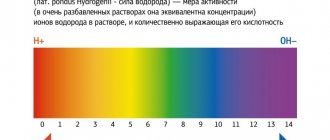
А еще могут рассказать, что кровь «закислена». Смещение рН (кислотности) крови, называемое ацидозом, действительно встречается при многих заболеваниях. Вот только измерять кислотность на глаз пока никто не научился, нужен контакт датчика сисследуемой жидкостью. Могут обнаружить «шлаки» и рассказать про степени зашлакованности организма по данным ВОЗ (Всемирная организация здравоохранения). Но если поискать по документам на официальном сайте этой организации, то ни про шлаки, ни про степени зашлакованности там ни слова нет. Среди диагнозов могут встречаться синдром обезвоживания, синдром интоксикации, признаки ферментопатии, признаки дисбактериоза и масса других, не имеющих отношения либо к медицине, либо кданному конкретному больному.
Апофеоз диагностики, конечно же, назначение лечения. Оно, по странному стечению обстоятельств, будет проводиться биологически активными добавками к пище. Которые по сути ипо закону лекарствами не являются и лечить не могут в принципе. Тем более такие страшные болезни, как грибковый сепсис. Но гемосканеров это не смущает. Ведь лечить они будут не человека, а те самые диагнозы, которые ему наставлены с потолка. Ипри повторной диагностике – будьте уверены – показатели улучшатся.
Что нельзя увидеть в микроскоп
Что бы вам ни говорили «специалисты», с помощью микроскопа в капле крови, взятой из пальца, нельзя увидеть pH крови; дефицит ферментов для расщепления белков; уровень водно-солевого обмена; пищевые мутагенные/тератогенные токсины; поражение эритроцитов почечными токсинами / свободными радикалами; паразитов, грибы, бактерии, яйца глистов, цисты; активность, количество и качество иммунных клеток.
Тестирование по «живой капле крови» зародилось в США в 1970-х годах. Постепенно медицинской общественности и регулирующим органам стала ясна истинная сущность и ценность методики. С 2005 года началась кампания по запрету этой диагностики как мошеннической и не имеющей отношения к медицине. «Пациента обманывают трижды. Первый раз– когда диагностируют болезнь, которой нет. Второй раз– когда назначают долгое и дорогостоящее лечение. И третий раз– когда подделывают повторное исследование, которое обязательно будет свидетельствовать либо об улучшении, либо о возврате к норме» (доктор Стивен Баррет, вице-президент Американского национального совета против медицинского мошенничества, научный консультант Американского совета по науке и здоровью).
Взятки гладки?
Доказать, что вас обманули, практически нереально. Во-первых, как уже говорилось, не всякий врач сможет заподозрить в методике подлог. Во-вторых, даже если пациент пойдет в обычный диагностический центр и у него там ничего не найдут, можно в крайнем случае свалить все на врача-оператора, проводившего диагностику. И действительно, визуальная оценка сложных изображений целиком и полностью зависит от квалификации и даже физического состояния того, что проводит оценку. То есть метод не является достоверным, поскольку напрямую зависит от человеческого фактора. В-третьих, всегда можно сослаться на некие тонкие материи, которые пациенту понять не дано. Это последний рубеж, на котором обычно насмерть стоят все околомедицинские мошенники.
Что же мы имеем в сухом остатке? Непрофессиональных лаборантов, которые выдают случайные артефакты (аможет, и срежиссированные) вкапле крови за страшные заболевания. Ипотом предлагают лечить их пищевыми добавками. Естественно, все это за деньги, и очень немаленькие.
Имеет ли данная методика диагностическую ценность? Имеет. Безусловно. Такую же, как и традиционная микроскопия мазка. Можно увидеть, например, серповидноклеточную анемию. Или перницитозную анемию. Или другие действительно серьезные заболевания. Только вот, к огромному сожалению мошенников, встречаются они редко. Да и не продашь таким пациентам толченый мел с аскорбинкой. Им нужно настоящее лечение.
А так – все очень просто. Обнаруживаем несуществующую болезнь, а потом успешно ее излечиваем. Все довольны, особенно доволен вон тот гражданин, у которого из крови изгнали обломок антенны космической связи комара-звонца… И никому не жалко пущенных на ветер, а точнее, на обогащение мошенников, денег.
Впрочем, не всем. Некоторые отстаивают свои права во всех возможных инстанциях. В распоряжении автора есть копия письма Управления Росздравнадзора по Краснодарскому краю, куда обратились пострадавшие от гемосканирующих «врачей». Пациенту была диагностирована куча болезней, которые предлагалось лечить не меньшей кучей биологически активных добавок к пище. По результатам проверки выяснилось, что медицинское учреждение, проводившее диагностику, нарушает лицензионные требования, не заключает договор на оказание платных услуг (врач берет деньги наличными), нарушаются правила ведения медицинской документации. Были выявлены и другие нарушения.
Цитатой из письма Центрального аппарата Росздравнадзора и хотелось бы закончить статью: «Методика ‘Гемосканирование’ на рассмотрение иполучение разрешения на применение в качестве новой медицинской технологии в Росздравнадзор не представлялась и не разрешена кприменению в медицинской практике». Яснее не скажешь.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Времена меняются
Изменения видны уже на этапе забора крови: если раньше врач собирал кровь в несколько пробирок с реагентами, стеклянный капилляр и делал на стекле мазок, то сейчас используются совсем небольшие объемы — от 12 до 150 мкл [15] крови достаточно, чтобы исследовать ее по всем параметрам.
Заглянем в современную гематологическую лабораторию. Ого! Все заставлено оборудованием, и лаборанта что-то не видно… Может, отошел приготовить себе кофе? Не успеет! Анализ крови будет готов за минуту, и прибор выдаст результат в виде бумажной ленты с числами и аббревиатурами, за которыми скрываются всевозможные параметры.
Современные гемоанализаторы подразделяются на несколько классов, в зависимости от того, что они умеют делать. Каждый последующий класс — новая ступень эволюции — быстрее, точнее, совершеннее. Использование комбинации технологий творит чудеса: если первые анализаторы могли определять восемь параметров крови и не различали виды лейкоцитов [16], то новейшие приборы способны дифференцировать до семи популяций лейкоцитов [17] и в общей сложности исследовать более 40 характеристик крови.
Как сказал Артур Кларк: «Любая достаточно развитая технология неотличима от магии». И действительно, подробнейший результат за столь короткий срок не может не удивлять. Но вся магия основана на физических законах. И хотя такие названия, как электрический импеданс, светорассеяние и фотометрия на первый взгляд немного пугают, сейчас мы разберемся, какие принципы лежат в основе каждой технологии анализа.
Перепись населения
В середине прошлого века Уоллес Культер совершил революцию, запатентовав технологию автоматического подсчета клеток. Его именем назван один из лидеров в сфере производства гематологических анализаторов — компания Beckman Coulter [18]. Апертурно-импедансный метод (или метод Культера) основан на регистрации и анализе импульсов, возникающих при прохождении клетки через апертуру из одной емкости в другую, в каждой из которых находится электрод. Когда клетки в отверстии нет, через электролит между электродами свободно протекает ток под действием электрического поля. Чтобы направить клетки к апертуре, используют насос, откачивающий жидкость из одной емкости, в нее и устремляются форменные элементы. Проходя через апертуру, клетка вытесняет из одной емкости в другую объем электролита, равный своему объему. При этом возникает импульсное изменение сопротивление (импеданса) — мембрана клеток создает препятствие для свободного протекания тока. Одновременно меняется и сила тока, которую регистрирует счетчик. Число возникших импульсов соответствует количеству форменных элементов, а высота импульса пропорциональна объему клетки [19]. Используя информацию о количестве и объеме форменных элементов, прибор может рассчитать гематокрит, среднюю концентрацию гемоглобина в эритроците, ширину распределения клеток по объему и многие другие параметры [15].
Разделяй и властвуй
Дифференцировку лейкоцитов на популяции можно провести с помощью счетчика Культера, однако возникает проблема — различные виды лейкоцитов близки по объему и схожая амплитуда импульсов не всегда позволяет точно установить тип клетки. Как быть? Для решения этой загвоздки подбирают сочетания реагентов, которые изменяют размеры клеток в разной степени так, что становится возможным их разделить [15].
Но наиболее распространенный способ дифференцировки — проточная цитофлуометрия [20]. Метод работает следующим образом: клетки, находящиеся в потоке, поочередно облучаются лазером, а возникающие при этом сигналы светорассеяния и флуоресценции регистрируются детекторами и анализируются. Для того чтобы правильно определить принадлежность к популяции, исследуют сразу несколько параметров. Так, рассеяние света под малым углом дает информацию об относительном размере клеток, а рассеяние света под прямым углом позволяет «заглянуть» внутрь клетки и изучить ее внутреннюю структуру — наличие гранул и форму ядра. Еще один параметр — флуоресценция — способен рассказать о количестве антигенов и их виде на поверхности клеток — такое точно не определить на глаз. В отличие от ручных методов дифференцировки, анализируются не 100–200 клеток, а десятки тысяч в секунду! И к каждому лейкоциту индивидуальный подход: гидродинамическая фокусировка способствует тому, чтобы клетки выстраивались в ряд и облучались в проточной ячейке поодиночке. Результат подсчета появляется на экране в виде диаграмм рассеивания, где клетки со схожими свойствами формируют кластеры.
Выпали в осадок: 2.0
Современные приборы умеют измерять СОЭ двумя принципиально различными способами. Первый — модифицированный метод Вестергрена. Принцип работы не изменился со времен вашей бабушки, но за счет автоматизации стал более быстрым и точным. Второй — измерение кинетики агрегации эритроцитов оптическим методом [21]. Происходит это так: в кровь добавляется антикоагулянт, пробирки с кровью помещаются в ротор, где происходит автоматическое перемешивание. После этого анализатор отбирает часть крови в микрокапилляр, где она ускоряется и резко останавливается (так называемый метод «остановленной струи»). Остановка вызывает агрегацию эритроцитов, и в этот момент с помощью фотометра определяется оптическая плотность крови — чем плотнее будут расположены эритроциты, тем меньше света пройдет через пробу. Прибор использует полученные данные и строит кривую седиментации — ее анализ позволит представить результат в привычных единицах измерения СОЭ [22], [23].
Фото на память
Для определения концентрации гемоглобина Международный комитет по стандартизации в гематологии рекомендует метгемоглобин-цианидный метод. Однако сейчас повсеместно применяется иное исследование, не использующее токсичный цианид. Знакомьтесь, SLS-метод. Назван он по основному реагенту — лауритилсульфату натрия. SLS разрушает мембраны эритроцитов, после чего связывается с группами гема и образует стабильные комплексные соединения. Они анализируется фотометрически — через пробу крови пропускают свет лазера. Комплексные соединения поглощают часть света, в результате этого интенсивность выходящего светового потока ослабевает. Затухание измеряют с помощью фотодатчика и полученные данные преобразуют в единицы концентрации гемоглобина [24].
Что можно и что нельзя узнать по капле крови
Достаточно набрать в поисковике «диагностика по капле крови», всплывает масса противоречивой информации. Оказывается, по капле крови можно познать себя с головы до ног: выяснить свой генетический профиль, предрасположенность к тем или иным заболеваниям, получить свой психологический портрет, узнать о совместимости с партнером и получить прогноз продолжительности жизни. Как отличить фиктивные исследования от настоящих? Что вообще можно узнать по капле крови?
Общий анализ крови
Как только кровь впервые попала под микроскоп, и выяснилось, что она состоит из клеток, ученые поняли, что это можно использовать для диагностики. На клеточном анализе и базируется общий (он же – гематологический) анализ крови.
Общий анализ крови – это:
- подсчет клеток (сколько всего лейкоцитов, эритроцитов, нейтрофилов, тромбоцитов, и т.д.);
- дифференцировка клеток (процентное соотношение клеток одного вида к клеткам другого вида). Это позволяет сделать предположения о процессах, протекающих в организме: например, вирусная инфекция, действие токсических веществ;
- оценка качества клеток (размер клетки и ядра, зрелость, насыщение эритроцитов гемоглобином, и т.д.).
Парадокс в том, что нет ни одного диагноза, который мог бы основываться исключительно на общем анализе крови. Но одновременно гематологический анализ дает картину крови, без которой невозможно заниматься диагностикой.
Все, что кроме клеток
Кровь состоит из клеток и из жидкой части (называемой плазмой или сывороткой, в зависимости от того, содержит ли она фибрин, отвечающий за свертываемость крови, или нет).
Диагностика по плазме или сыворотке – то направление, которое сейчас развивается в мире быстрее всего: существует порядка 1000 наименований анализов: биохимические, иммунохимические, диагностика на инфекции. Плазма является молекулярным зеркалом всех наших органов и тканей, маркером всех заболеваний и инфекционных процессов.
Ждите иммунного ответа. Множество видов диагностики по сыворотке базируются на принципе иммунного ответа: любая бактерия, любой вирус, который внедряется в наш организм, оставляет в крови след в виде ответа иммунной системы, независимо от того, заболели мы или нет. Делая анализ крови, мы можем выяснить, знакома ли наша иммунная система с этим патологическим агентом (соответственно, выработан уже иммунитет или нет).
Используя принцип иммунного ответа, можно исследовать огромное количество параметров: выяснить, что вызывает у вас аллергию, выявить онкологию, гормональные нарушения, сердечно-сосудистые заболевания, нарушения мозговой ткани и многое другое.
Все это биохимия. Холестерин, билирубин, ферменты крови, альбумин и глобулины – все это предмет биохимического анализа крови. По биохимическим показателям можно оценить работу основных органов и систем (печень, почки, белковый обмен), получить информацию о метаболизме (обмен липидов, углеводов), выяснить потребность в минералах.
В глубь ядра
Относительно недавно появившиеся методы диагностики связаны с изучением ядер клеток и фрагментов ДНК.
ПЦР-диагностика. Это метод, позволяющий выявить даже малые концентрации определенных фрагментов ДНК, добившись значительного увеличения их концентрации в образце. С помощью метода ПЦР и других ДНК-методик можно, например, найти вирус иммунодефицита и гепатитов в крови и подтвердить факт инфицирования.
Бактериологическое исследование. Позволяет выделить возбудителей заболеваний из биологических материалов. «Знать врага в лицо» необходимо для того, чтобы протестировать его на чувствительность к антибиотикам и подобрать терапию, которая будет эффективна для конкретного пациента.
Когда анализы оказываются ненужными
Лишними анализы могут оказаться по двум причинам: из-за неумеренного любопытства пациента и из-за недостаточной квалификации врача.
С любопытным пациентом все понятно: в принципе, анализ на что-нибудь новенькое и интересненькое можно делать хоть каждый день – благо, сейчас существует великое разнообразие маркеров, а новые появляются едва ли не ежедневно.
Иначе обстоит дело с квалификацией врача. Действительно, равнодушный доктор может бросить: «Сдайте анализы на все инфекции». Если понимать его слова буквально, придется сдавать анализы более, чем на 200 инфекций, среди которых окажется и такая экзотика, как бореллиоз и малярия. Отсюда вывод: хороший специалист не станет направлять пациента сдавать кровь на «все инфекции» или «все аллергены». А грамотный пациент не пойдет – хотя бы потому, что этот лобовой подход обойдется ему в несколько зарплат.
Диагностика по крови – та сфера, в которой желание узнать «все и сразу», может оказаться либо разорительным, либо слишком трудоемким. Поэтому существует правило: необходимо делать скрининги, которые могут сказать нам нечто определенное, после чего при необходимости расширять границы исследования. Иными словами, нет смысла делать антитела к инсулину, не измерив уровень глюкозы.
Мастерство диагноста
Любое сверхсовременное оборудование, любые сверхновые маркеры – всего лишь инструменты, которые являются лишь дополнением к голове клинициста. К той самой голове, которая принимает решения: какие исследования назначать и как трактовать полученную информацию. Здесь потребуются и опыт, и чутье, и талант диагноста.
Врач оказывается между двух огней: с одной стороны, нет ничего печальнее, чем «проморгать» заболевание, не назначить дополнительного скрининга. С другой стороны, не менее печально для врача – положиться на свой опыт и не перепроверить предположение. Например, после однократного определения антител к инфекционным агентам, диагноз ставиться не должен: это всегда предмет повторных исследований, сравнения полученных результатов в динамике и интеллектуальной работы клинициста.
Опыт врача пригождается и в менее критических случаях – например, когда пациента ничего не беспокоит, и он хочет «просто провериться»: предварительная консультация со специалистом окажется нелишней. Слово Любови Станкевич:
«Например, передо мной юноша 16 лет. Скорее всего, ему не потребуется онкомаркер, если его ничего не беспокоит. Также не стоит обращаться к расширенному липидному профилю, если молодой человек не тучен, и если я не подозреваю у него нарушенный обмен веществ. Гематологический анализ крови, стандартная биохимия, анализ мочи – вот, что я могу ему назначить. Это тот минимум, который действительно никому никогда не повредит».
Не все удается узнать по капле крови
Но это все медицина. Людям же хочется использовать возможности анализа крови для более простых, повседневных задач, по возможности не связанных с болезнями. Реклама отвечает этим народным чаяниям и предлагает: диеты по группе крови, узнать продолжительность своей жизни на основе анализа крови, познать самого себя и узнать, какая должна быть группа крови у второй половины, чтобы вам жилось долго и счастливо.
Как понять, когда методика работает, а когда дурят нашего брата – особенно если в диагностике по крови постоянно появляется что-то новое?
Рассказывает Любовь Станкевич, медицинский директор лаборатории «Дитрикс Медикал»:
«Прежде всего, любая теория должна быть подкреплена практическими разработками. Например, есть теория о том, что каждой группе крови соответствует свой режим питания, под это даже пытаются подвести эволюционно-генетическую теорию: первая группа – охотники, вторая – собиратели, и так далее. Но где научное экспериментальное подтверждение этих соображений в условиях современного мира?
Мы можем заметить какой-то факт. Например, в Японии при приеме на работу нужно указать свою группу крови: на этом основании работодатель делает заключения о характере работника. Предположим, такая связь есть: но правильно ли мы истолковали замеченный факт? Понять это можно только после долгих лет наблюдения. Поэтому у любой методики есть важный критерий: данные, полученные в одной лаборатории, должны быть воспроизводимы в другой с точно такими же результатами. Если методика невоспроизводима, грош цена такой методике».
Благодарим за консультацию
медицинского директора лаборатории «Дитрикс Медикал» Любовь Станкевич