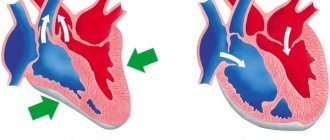
Внезапная остановка сердца во сне в России становится причиной от восьми до шестнадцати смертей на каждые десять тысяч населения ежегодно. Большинство людей, у которых произошла остановка сердца, страдали расстройствами психики (45 %), астмой (16 %), заболеваниями сердца (11 %), гастритом (8 %). У части больных (22 %) внезапная смерть стала первым проявлением болезни.
Пациентов, которые страдают от остановки сердца во сне на несколько секунд, также беспокоит отсутствие бодрости, головная боль по утрам, снижение работоспособности, храп, повышенная раздражительность, неуравновешенное поведение, импотенция и снижение полового влечения, ухудшение памяти. У таких больных чаще бывает метаболический синдром или атеросклероз.
Причины остановки сердца
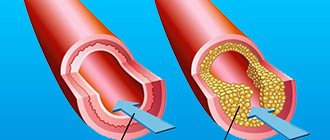
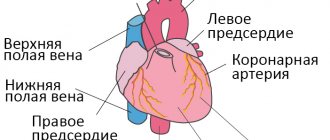
Причины остановки сердца ночью во сне делят на непосредственно сердечные и внешние. Основными сердечными (кардиальными) факторами являются повышенное АД, атеросклеротический кардиосклероз, ишемия и воспалительный процесс миокарда, острая непроходимость сосудов из-за эмболии или тромбоза, нарушения ритма, развитие тампонады сердца.
При тампонаде сердца происходит скопление жидкости между частями перикарда. Полости сердца сдавливаются, мышца не может нормально сокращаться. Это состояние напрямую угрожает жизни пациента и требует срочного лечения. Характеризуется патология наличием жалоб, которые пациенты обычно предъявляют при сердечной недостаточности.
Другие причины остановки сердца во сне включают:
- потерю значительного объема жидкости при непрекращающейся диарее или рвоте, травме, шоковом состоянии;
- одностороннее сдавливание одного легкого;
- появление воздуха между слоями плевры;
- кислородную недостаточность, вызванную удушением или анемией;
- тяжелые аллергии;
- переохлаждение организма (ниже 28 градусов);
- метаболические нарушения или острую гиперкальциемию.
Гиперкальцемией называется в медицинской практике патологическое повышение показателей кальция в крови. Это происходит вследствие усиленного вымывания кальция из костной ткани, пониженном поглощении кальция костями, активным всасыванием вещества в кишечнике, медленным выведением из организма или сочетанием нескольких факторов. Клинические проявления этой патологии разнообразны.
Почему апноэ и нарушения сна приводят к проблемам с сердцем?
Ваше сердце также находится в опасности. Если у вас апноэ во сне, вы попадаете в категорию повышенного риска развития сердечно-сосудистых заболеваний, даже если в остальном вы здоровы. По статистике, за последние 15 лет сердечно-сосудистые заболевания являются ведущей причиной смертности во всем мире, а нарушения дыхания во сне связаны с рядом сердечно-сосудистых заболеваний, включая гипертонию, инфаркт миокарда и ишемию, застойную сердечную недостаточность…
Пациенты, страдающие от апноэ сна, имеют повышенный риск развития сердечно-сосудистых заболеваний, даже если они молоды, находятся в отличной форме, придерживаются здоровой диеты, регулярно занимаются спортом…
Ученые не совсем уверены, зачем нам нужен сон, чтобы поддерживать здоровье сердца. Тем не менее, они смогли установить, что когда мы часто просыпаемся ночью или регулярно испытываем недостаток сна, определенные биологические функции нашего организма нарушаются. Данные нарушения (например, если вы перестаете дышать во время сна) ведут к возникновению гормонального и химического дисбаланса, что способствует высокому кровяному давлению, снижению уровня кислорода в крови, изменению в метаболизме сахара, ожирению… Вместе эти изменения закладывают основу для развития сердечных заболеваний.
При возникновении многократных пауз дыхания во время сна, уровень кислорода в крови падает, ваше тело сообщает сердцу биться чаще и сильнее, чтобы обеспечить кислородом жизненно важные органы, и, в результате, артериальное давление повышается. Считается, что такое частое снижение уровня кислорода повреждает кровеносные сосуды, кровоснабжающие сердце. Также, нагрузка на сердце из-за тяжелого обструктивного апноэ может привести к увеличению размеров сердца, что ведет к дефициту кислорода, поскольку увеличенное сердце не может эффективно перекачивать кровь.
Исследование 2015 года, опубликованное в журнале Canadian Journal of Cardiology, показало, что СОАС гораздо чаще встречается у пациентов, страдающих сердечной недостаточностью, чем среди населения в целом. Апноэ во сне может способствовать прогрессированию сердечной недостаточности.
Отсутствие лечения СОАС может привести к связанным состояниям, таким как ожирение, диабет, инсульт…
Что происходит при остановке сердца
После внезапной остановки сердца во сне клиническая смерть наступает на второй минуте. После зрачки расширяются и не реагируют на источник света, а кожа быстро бледнеет или приобретает выраженный синеватый оттенок. Это те признаки, по которым можно определить крайне опасное состояние. Чтобы человек выжил, нужно «запустить» сердце (провести непрямой его массаж) максимум через пять-семь минут после остановки.
Диагностика внезапной остановки сердца
Остановка сердца во время сна включает начальные симптомы состояния клинической смерти. При проведении эффективной реанимации данная фаза является обратимой. Поэтому реанимацию нужно начинать, как можно быстрее.
При полной потере сознания больной не реагируют на тормошение или окрик. После остановки деятельности сердечной мышцы мозг умирает в среднем через семь минут, поскольку первым страдает от кислородной недостаточности, а остановка обменных процессов вызывает смерть клеток.
При диагностике становится невозможным определить пульс на сонной артерии, но этот признак зависит от опыта окружающих. Если пульсация на сонной артерии отсутствует, то можно попробовать прослушать сердечные сокращение, приложив ухо к грудной клетке пострадавшего. Убедившись, что сердце не бьется, нужно немедленно начинать проводить реанимационные мероприятия.
Другими симптомами остановки сердца во сне считается расширение зрачков, отсутствие реакции зрачков на свет, появление отдельных судорог, изменение цвета кожи на бледный или синеватый. Если на место происшествия успеет прибыть «Скорая помощь», то подтвердить одновременное нарушение дыхания может электрокардиограмма (в некоторых случаях дыхание не останавливается совсем, а нарушается, что сопровождается шумными вдохами, промежуток между которыми может составлять до двух минут).
Наиболее распространенные заболевания сердечно-сосудистой системы:
- Гипертония
(повышенное артериальное давление): создает дополнительную нагрузку на сердце и повреждает кровеносные сосуды.
Во время сна ваше кровяное давление обычно снижается примерно на 10-20%. Когда вы перестаете дышать, уровень кислорода падает. Ответом мозга на недостаток кислорода является высвобождение адреналина, а также сужение кровеносных сосудов, чтобы увеличить приток кислорода к жизненно важным органам, таким как сердце и мозг, что ведет к повышению кровяного давления. Т.е., апноэ во сне вызывает постоянный скачок высокого артериального давления, повышая его на 10-20% выше нормы. Постоянный всплеск повышенного артериального давления может продолжаться и в часы бодрствования, что приводит к развитию гипертонии.
Т.е., когда сила крови, текущей по сосудам, постоянно слишком высокая, система кровообращения может получить повреждения, которые могут привести к сердечному приступу, инсульту….
- Аритмия
(нарушение сердечного ритма) – сердце бьется нерегулярно или не так, как принято в норме:
Обструктивное апноэ во сне может способствовать возникновению аритмий из-за:
- повторных эпизодов кислородного голодания (гипоксия);
- повышенного уровня углекислого газа в крови (гиперкапния);
- прямого воздействия на сердце из-за изменений давления в груди.
- Инсульт
– сосудистые заболевания головного мозга:
Является второй ведущей причиной смерти во всем мире. Также, является основной причиной длительной нетрудоспособности. Недостаток сна, вызванный обструктивным апноэ сна, в значительной степени связан с риском инсульта даже при отсутствии других факторов риска, включая возраст, пол, расу, статус курения, употребление алкоголя, диабет или гипертонию.
Чем тяжелее симптомы СОАС, тем выше риск инсульта, в частности у людей среднего и пожилого возраста, и особенно у мужчин. Ученые предполагают, что разница в риске между мужчинами и женщинами может быть связана с тем, что мужчины более склонны к развитию апноэ во сне в более молодом возрасте и, следовательно, не лечат СОАС в течение более длительного периода времени, чем женщины.
Признаки скорого наступления остановки сердца
Остановка сердца во сне — состояние внезапное, но многие больные отмечали у себя появление признаков скорого наступления такого опасного состояния. У 35 % пациентов наблюдался, как минимум один признак, указывающий на наличие болезни сердца, об этом говорят датские ученые. В 17 % случаев за несколько часов до остановки сердечной мышцы человек терял сознание или ощущал боль в грудной клетке (34 %) — это самый распространенный признак. Некоторые пациенты испытывали одышку (29 %).
Согласно результатам американских исследований, каждый второй человек, которого настигла внезапная остановка сердца во сне, сталкивался с нарушениями работы сердечной мышцы за несколько недель до приступа. Половина мужчин и более половины женщин за четыре недели до приступа отмечали боль в груди или усложненное дыхание. Практически у всех (93 %) тот же симптом появлялся за день до остановки сердца.
Лечение
Для запуска остановившейся сердечной мышцы в медучреждении врачи используют:
- Адреналин;
- Норадреналин;
- Атропин.
Перечисленные препараты стимулируют деятельность сердца. После ввода инъекции снимают электрокардиограмму. При необходимости сердце запускают, используя дефибриллятор — прибор, создающий электрический разряд. Аппарат применяют уже в реанимобиле, чтобы доставить пострадавшего живым до клиники.
Медикаменты для сердечной терапии
Лечение пациентов проводят, используя следующие лекарственные средства:
- Сердечная недостаточность: причины, симптомы, лечение и профилактика
- Адреналин позволяет усилить и ускорить сокращение сердечной мышцы.
- Атропин вводят, если развилась асистолия.
- Лидокаин подавляет аритмию.
- Бикарбонат натрия вливают, если сердце остановилось надолго, деятельность органа прекратилась на фоне ацидоза либо гиперкалиемии.
- Магнезия помогает стабилизировать и активизировать сердечную мышцу.
- Кальций устраняет гиперкалиемию.
Правильное использование лекарств позволяет провести эффективную терапию. Шансы выжить у человека, сердце которого остановилось во сне, возрастают многократно.
Некоторым пациентам требуется хирургическая операция. Больным имплантируют кардиостимулятор в сердечную мышцу.
Период реабилитации
При возвращении домой пациенту нужно соблюдать все врачебные рекомендации:
- забыть о вредных привычках;
- принимать назначенные доктором лекарства;
- регулярно проходить профилактические осмотры.
Если больной принимает гликозиды и ведет здоровый образ жизни, рецидив не возникает. У человека появляется шанс стать долгожителем.
Последствия остановки сердца
Тяжесть последствий зависит от скорости и правильности оказания медицинской помощи. По статистике, при остановке сердца во сне удается спасти от смерти только одного из двадцати человек. Длительная кислородная недостаточность приводит к появлению необратимых очагов ишемии в головном мозге, поражению почек и печени. При проведении реанимационных мероприятий возможны переломы ребер, грудины, скопление воздуха или газов в плевральной полости.
Последствиями со стороны мозга могут быть частичное или полное нарушение памяти, приступообразные судороги в конечностях, непроизвольные жевательные движения, зрительные или слуховые галлюцинаций, слепота, сопутствующая необратимым изменениям в зрительных нервах (при этом зрение восстанавливается в редких случаях).
Остановка деятельности сердечной мышцы не только провоцируется кардиологическими заболеваниями, но и может стать существенным фактором риска для развития других патологий.
Неэпилептические пароксизмы во сне
Согласно Международной классификации нарушений сна (International Classification of Sleep Disorders ICSD), выделяют следующие группы расстройств:
- парасомнии:
- диссомнии;
- расстройства сна при соматических заболеваниях,
- расстройства сна при психиатрических заболеваниях.
ПАРАСОМНИИ
Парасомнии феномены неэпилептического генеза, возникающие во сне, но не являющиеся per se расстройствами ри (Parkes, 1985).
В большинстве случаев парасомнии возникают при полном или частичном пробуждении, либо — при смене стадий сна. Внутри гетерогенной группы парасомнии выделяют нарушения пробуждения, расстройства перехода от сна к бодрствованию, нарушения, сочетающиеся с фазой REM-сна и др. Важную роль в дифференциальной диагностике парасомнии и эпилептических пароксизмов играет полисомнография.
НАРУШЕНИЯ ПРОБУЖДЕНИЯ
Сонное опьянение (ICSD 307.462)
Термин «сонное опьянение» обозначает состояние спутанности сознания во время или после пробуждения от сна (чаще пробуждение после глубокого сна в первой половине ночи) (Roth et а1, 1981). Сонное опьянение неспецифический феномен, наблюдаемый при многих гиперсомниях,
Клиническая характеристика. Сонное опьянение может возникать спонтанно или провоцироваться внезапным пробуждением. Характерны дезориентация и кратковременная (несколько мин) замедленность после пробуждения. Эпизоды сонного опьянения в отдельных случаях могут быть более продолжительными-до 1 часа и более.
Эпизоды сонного опьянения не сопровождаются вегетативными симптомами (тахикардия, тахипноэ), галлюцинациями, страхом, кружением вокруг себя.
Данные лабораторных и функциональных исследований. Полисомнография. Изменения возникают при глубоком сне — non-REM-IV.
Дифференциальный диагноз следует проводить со сложными парциальными приступами, другими парасомниями (например, ночными кошмарами).
Снохождение (сомнабулизм) (ICSD 307.46-0)
Термин «сомнамбулизм» означает патологическое состояние, характеризующееся снохождением, изменением поведения во время глубокого сна.
Клиническая характеристика. Заболевание манифестирует преимущественно в пубертатном возрасте (Kavey et а1, 1990) и заканчивается в постпубертатном периоде (Cirignotta et а1, 1983). Возможно также развитие болезни у взрослых, однако, в сравнении с детьми, у взрослых наблюдаются выраженные психопатологические расстройства. Клинические проявления сомнамбулизма хорошо известны с древних времен. Ведущим признаком является снохождение. Попытки разбудить больного при сомнамбулизме, как и при других парасомниях, тщетны и могут приводить к проявлениям агрессивности. Иногда агрессия у больных с сомнамбулизмом может наблюдаться и спонтанно (Gottlieb et а1, 1986). Окружающие должны быть предупреждены о возможных агрессивных действиях больных и о нежелательности прерывания приступа посредством насильственного пробуждения. Иногда снохождение приобретает сложный характер, что проявляется не только блужданием по комнате, но и уходом из дома. Продолжительность эпизодов сомнамбулизма составляет от нескольких секунд до нескольких минут. Провоцирующими факторами являются: стресс, эмоциональные расстройства, прием различных лекарственных препаратов -нейролеп-тиков, антидепрессантов, антигистаминных, барбитуратов (Ниарауа, 1979), иногда препаратов лития (Charney et а1, 1979).
Данные лабораторных и функциональных исследований. Приступы сомнамбулизма отмечаются в фазу глубокого сна-non-REM-IV (Blatt et а1, 1991). При полисомнографическом исследовании обнаруживаются удлинение фаз медленного сна, повышенная частота неполных пробуждений, гиперсинхронная дельта-активность.
Дифференциальный диагноз сомнамбулизма следует проводить, в первую очередь, с психомоторными приступами височной и лобной локализации. Психомоторные приступы обычно короче, часто сопровождаются аурой, ороалимен-тарными автоматизмами. Кроме того, принципиально важным является наличие в анамнезе дневных пароксизмов, что свидетельствует в пользу диагноза «парциальная эпилепсия». Значительную помощь в дифференциальной диагностике оказывают и нейрорадиологические методы исследования — КТ, ЯМР, эмиссион-но-позитронная томография, нередко обнаруживающие при парциальных эпилепсиях структурные повреждения мозга. ЭЭГ-видеомониторинг позволяет выявить характерные для парциальных эпилепсий паттерны.
Лечение. Необходим регулярный сон, строгий контроль со стороны окружающих за поведением ребенка. Удовлетворительным эффектом обладают бензодиазепины (Clement, 1970: Reich, Gutnik, 1980), а также гипноз (Hurwitz et а1, 1991).
Ночные кошмары (ICSD 307.46 1)
Ночные кошмары-патологическое состояние, характеризующееся внезапным пробуждением во время глубокого сна, криком, вегетативными нарушениями (тахикардия, тахипноэ, покраснение кожи, мидриаз) и изменением поведения, сопровождающимся выраженным чувством страха.
Клиническая характеристика. Ночные кошмары возникают преимущественно в детском возрасте и исчезают в подростковом. Чаще болеют мальчики (Kramer, 1979). Пароксизм возникает в первую треть ночи. Больной внезапно громко кричит, садится в кровати, отмечается дезориентация, выражение страха на лице. Иногда поведение больных становится паническим. Типичны также вегетативные симптомы-тахикардия, тахипноэ. Клинические проявления тем выраженное, чем дольше пребывает больной в состоянии глубокого сна. Попытки успокоить ребенка во время приступа практически не помогают. Дети с ночными кошмарами обычно имеют нормальный интеллект. Нарушения поведения в межприступном периоде отсутствуют.
Данные лабораторных и функциональных исследований. Ночные кошмары возникают в фазу медленного сна — non-REM-III-IV. На ЭЭГ регистрируется нормальный альфа-ритм.
Дифференциальный диагноз следует проводить с ночными пароксизмальными состояниями эпилептического и неэпилептического генеза. Для дифференциальной диагностики ночных кошмаров и эпилептических пароксизмов лобно-височной локализации необходимо проведение ЭЭГ-исследования, которое позволяет выявить типичные для эпилепсии паттерны. Четко разграничить ночные кошмары и сомнамбулизм крайне трудно. Нередко отмечается трансформация ночных кошмаров в сомнамбулизм, и наоборот (Kales et а1, 1980).
При дифференциальной диагностике ночных кошмаров с альпийскими дремами следует учитывать время возникновения пароксизмов и некоторые особенности характера. Альпийские дремы возникают, как правило, в последнюю треть ночи, сопутствующие вегетативные симптомы выражены умеренно. При альпийских дремах, в сравнении с ночными кошмарами, в постприступном периоде быстро восстанавливается ориентация. Необходимо также отметить, что в отдельных случаях больные с альпийскими дремами помнят о своих ночных приступах.
Дифференциальный диагноз следует проводить и с гипнаюгическими галлюцинациями при нарколепсии. Однако, в отличие от ночных кошмаров, гипнагогические галлюцинации при нарколепсии наблюдаются во время REM-сна.
Лечение. Удовлетворительный эффект оказывают бензодиазепины и трициклические антидепрессанты. Иногда бывает достаточно вечернего приема анти-депрессантов и нейролептиков (Flemenbaum, 1976). Необходимо также улучшение гигиены сна (Hauri, 1982).
Расстройства сна, связанные с нарушением перехода от сна к бодрствованию
Расстройства сна, связанные с нарушением перехода от сна к бодрствованию-группа патологических состояний, характеризующихся нарушениями сна в результате ритмических движений, вздрагиваний при засыпании, сомнилокии, судорог икроножных мышц.
Расстройства сна, обусловленные ритмическими движениями (Ночное ритмичное качание головой ICSD 3073)
Клиническая характеристика. Основные симптомы возникают в первые 2 года жизни. Типичны стереотипные движения головы и шеи, возникающие непосредственно перед засыпанием и сохраняющиеся во время поверхностного сна
(Thorpy, Glovinsky, 1989). Отмечаются различные виды стереотипных движений-удары головой, вращение, качание в стороны, катание тела. В подростковом возрасте данные нарушения иногда наблюдаются при аутизме, минимальной мозговой дисфункции, «пограничных» психических расстройствах (Snyder, 1987).
Данные лабораторных и функциональных исследований. При полисомнографическом исследовании регистрируется нормальная биоэлектрическая активность. Эпилептические паттерны отсутствуют.
Лечение. Эффективная терапия для коррекции данных нарушений не разработана (Watanabe et а1,1980).
Вздрагивания при засыпании (ICSD 30747.2)
Клиническая характеристика. Типичны внезапные кратковременные сокращения мышц рук, ног, иногда головы, возникающие при засыпании. При этом больные нередко испытывают ощущения падения, гипнагогические дремы, иллюзии. Данные изменения не являются патологическими и наблюдаются у 60-70% здоровых людей. В ряде случаев вздрагивания приводят к частичному пробуждению, в результате чего может нарушаться засыпание.
Данные лабораторных и функциональных исследований. При полисомнографическом исследовании выявляются короткие высокоамплитудные мышечные подергивания (миоклонии) в момент засыпания, частичные пробуждения (Broughton, 1988).
Дифференциальный диагноз следует проводить с миоклоническими эпилептическими синдромами, синдромом «неутомимых ног». Необходимо также исключить органические и психиатрические заболевания, сопровождающиеся сходными симптомами.
Лечение. Удовлетворительным эффектом обладают бензодиазепины и препараты L-DOPA. Однако данная терапия показана только при расстройствах сна (Lund, Clarenbach, 1992).
Сомнилокия (ICSD 307-47.3)
Клиническая характеристика. Основными клиническими признаками являются сноговорение, крики во сне, которые могут повторяться несколько раз в течение ночи. Об имевшихся эпизодах сноговорения больные не помнят. Провоцирующими факторами являются лихорадка, стресс. Одновременно могут возникать и другие расстройства сна, например, сомнамбулизм, ночные кошмары, синдром апноэ во сне.
Данные лабораторных и функциональных исследований. Сомнилокия может возникать на любой стадии сна, но чаще — в фазу REM-сна.
Дифференциальный диагноз необходимо проводить с ночными пароксизмами как эпилептического, так и неэпилептического генеза, сопровождающимися вербализацией. Лечение. Специальной терапии не требуется.
Ночные судороги икроножных мышц (ICSD 729.82)
Клиническая характеристика. Ночные судороги икроножных мышц наблюдаются у детей и взрослых. Описаны семейные случаи (Jacobsen et а1, 1986). Типичными являются пароксизмы внезапного пробуждения, сопровождающиеся интенсивными болями в икроножных мышцах. Приступ продолжается в течение 30 мин, затем внезапно проходит. Нередко подобные пароксизмы могут быть вторичными и встречаются при широком круге заболеваний болезнь Паркинсона, ревматизм, эндокринные, нервномышечные и метаболические заболевания.
Данные лабораторных и функциональных исследований. При полисомнографическом исследовании на ЭМГ определяется повышенная активность пораженных мышц.
Лечение. Во время приступа рекомендуется массаж икр, движения, согревание (Saskin el а1, 1988), иногда-прием магнезии и препаратов железа (Lund, Claren-bach, 1992).
Парасомнии, возникающие в фазу RKM-сна
К парасомниям, возникающим в фазу REM-сна, относятся следующие патологические состояния — альпийские дремы, параличи во сне, REM-сон-зависимые асистолии, нарушения поведения в REM-сне.
Альпийские дремы (ICSD 307.470)
Клиническая характеристика. Альпийские дремы возникают в возрасте 3-5 лет у обыкновенных детей. Чаще страдают девочки (Kramer, 1979). Типичными являются внезапное пробуждение, сопровождающееся сильным испугом, страхом, ощущением угрожающей опасности. Эпизоды наблюдаются, как правило, в последнюю треть ночи. Содержание сна запоминается и может быть четко описано. Существует ряд факторов, провоцирующих развитие альпийских дрем. У детей наиболее часто альпийские дремы провоцируются психогенными стрессами, депривацией сна, приемом лекарственных препаратов, угнетающих REM-COH (трициклические антидепрессанты, ингибиторы МАО).
Патогенез альпийских дрем недостаточно ясен. В 60% случаев альпийские дремы сопряжены с психотравмирующими событиями в анамнезе (Kals et а1, 1980). Facio et а1 (1975) описали альпийские дремы у 69% ветеранов вьетнамской войны.
Данные лабораторных и функциональных исследований. При полисомнографическом исследовании выявляется пробуждение в фазу REM-сна, тахикардия, тахипноэ.
Дифференциальный диагноз следует проводить, прежде всего, с ночными кошмарами. В сравнении с альпийскими дремами, ночные кошмары возникают при пробуждении в фазу медленного сна. Содержание сна при ночных кошмарах, как правило, фрагментарное и не вспоминается.
Наряду с ночными кошмарами, альпийские дремы следует дифференцировать с нарушениями поведения во время REM-сна, для которого характерны моторные феномены и сохранение мышечного тонуса в фазу REM-сна.
Лечение. У детей альпийские дремы проходят спонтанно. При частых, по меньшей мере еженедельных эпизодах, рекомендуется психотерапия. Из медикаментов положительный эффект оказывают препараты L-DOPA, ?-адреноблокаторы.
Паралич во сне (ICSD 780.56-2)
Клиническая характеристика. Типичные эпизоды «сонных параличей» представляют собой гипнагогические галлюцинации, онейроидные состояния. Описаны как семейные (Rushton, 1944), так и спорадические случаи (Hishikawa, 1976; Meier-Ewert, 1989).
Данные лабораторных и функциональных исследований. При полисомнографическом исследовании выявляются угнетение мышечного тонуса, начало цикла сна с фазы REM-сна (sleep onset REM) или фрагментарный REM-сон.
Дифференциальный диагноз. Спектр заболеваний, с которыми следует проводить дифференциальный диагноз, достаточно широк и включает истерические состояния, пароксизмальные миоплегии, дроп-атаки (drop attacks) различной этиологии. Лечение. Патогенетическая терапия не разработана.
Болезненные эрекции во сне (ICSD 780.563)
Клиническая характеристика. Характерны пароксизмальные боли в области пениса во время эрекции, наблюдающиеся в фазу REM-сна.
REM-сон — зависимые асистолии (ICSD 780.56-4)
Клиническая характеристика. Остановка сердца во время REM-сна. Днем больные могут испытывать ощущения тяжести в груди.
Данные лабораторных и функциональных исследований. При полисомногра-фическом исследовании в фазу REM-сна отмечаются асистолии продолжительностью до 2,5 сек (Guilleminault et а1, 1984).
Нарушения поведения во время REM-сна (ICSD 780.59-0)
Клиническая характеристика. Возраст проявления заболевания вариабелен, хотя отмечается тенденция к преимущественному возникновению болезни у взрослых и даже у пожилых людей. Наиболее типичными симптомами заболевания являются пароксизмальные эпизоды внезапного пробуждения в фазу REM-сна, сопровождающиеся криком или плачем, поисковыми движениями, чувством скованности. Иногда приступы приобретают более сложный характер: больные выпрыгивают из кровати, мечутся по комнате, в ряде случаев- уходят из дома. Нередко поведение имеет агрессивный характер. Днем никаких нароксизмальных нарушений не наблюдался. Описаны как симптоматические, так и идиопатические формы (Uchiyama et а1, 1995). Симптомокомплекс нарушений поведения во время REM-сна часто наблюдается при некоторых неврологических заболеваниях-синдром Шай-Дрейджера, болезнь Паркинсона, нарколепсия, энцефаломиелит, астроцитома мозга. Возможно также развитие данного симнтомокомп-лекса при приеме алкоголя, ряда лекарственных препаратов (имипрамин, амфетамин).
Патогенез недостаточно ясен. Обсуждается взаимосвязь генеза заболевания с биохимическими нарушениями в метаболизме адреналина и норадреналина.
Данные лабораторных и функциональных исследований. При полисомнографическом исследовании через 60-90 мин после засыпания, в фазу REM-сна выявляется повышенная двигательная активность. Мышечный тонус при этом, как правило, не изменяется. Отмечается также увеличение глубокого сна, учащение фаз REM-сна. Сопутствующие вегетативные реакции отсутствуют. После приступа больного бывает достаточно легко разбудить (Shondienst, 1995).
Дифференциальный диагноз следует проводить с ночными кошмарами, сомнамбулизмом, эпилептическими пароксизмами лобной и височной локализации. В сравнении с нарушениями поведения во время REM-сна, ночные кошмары и сомнамбулизм наблюдаются, главным образом, у детей в фазу медленного сна. Нарушение поведения во время REM-сна отличается от эпилептических пароксизмов «сцепленностью» с REM-CHOM, отсутствием ауры, нарушения сознания, двигательных стереотипий.
Лечение. Удовлетворительным эффектом обладает клоназепам.
Другие парасомнии
Согласно Международной классификации нарушений сна, в данную группу включают следующие заболевания и патологические состояния — бруксизм, ночной энурез, синдром аномального глотания, связанный со сном, ночные пароксизмальные дистонии, синдром ночной внезапной смерти, в том числе у детей, летальная семейная инсомния, первичный храп, апноэ во сне у детей, врожденный центральный гиповентиляционный синдром, доброкачественный миоклонус новорожденных во сне.
Бруксизм (ICSD 306.8)
Клиническая характеристика. Основными симптомами являются стереотипный скрежет зубами и прикус зубов во сне. Утром больной нередко жалуется на боли в мышцах лица, челюстных суставах, боли в области шеи (Lavigne et al, 1991). При объективном осмотре часто выявляются аномальные зубы, неправильный прикус, воспаление десен. Согласно данным литературы, около 90% населения хотя бы раз в жизни имели эпизод бруксизма, но лишь у 5% симптоматика бывает настолько выраженной, что требует терапии. Провоцирующими, либо триггерными факторами часто являются протезирование зубов, стрессы (Pingitore et al, 1991). Описаны семейные случаи бруксизма.
Данные лабораторных и функциональных исследований. При полисомнографическом исследовании на ЭМГ выявляется повышенная активность мышц челюстей, которая сочетается с появлением К-комплексов и частичным пробуждением. Бруксизм возникает как во время non-REM, так и в фазу REM-сна (Ware, Rugh, 1988).
Дифференциальный диагноз. Диагностика и дифференциальная диагностика бруксизма обычно трудностей не представляет (Glares, Rao, 1977). В ряде случаев диагноз бруксизма ошибочно ставится больным с эпилептическими пароксизмами, у которых во время ночных приступов наблюдается прикус языка. В пользу диагноза бруксизма свидетельствует отсутствие прикуса языка, сильная изношенность (сточенность) зубов.
Лечение. Обсуждается вопрос о применении методов биологической обратной связи (Glares, Rao, 1977; Punch, Gale, 1980).
Ночной энурез (ICSD 780.56-0)
Клиническая характеристика. Ночной энурез — повторное непроизвольное мочеиспускание во сне. Различают первичный и вторичный ночной энурез. При первичном энурезе контроль за мочеиспусканием не приобретен. При вторичном энурезе приобретенный контроль за мочеиспусканием утрачивается. Примерно 15% мальчиков и 10% девочек страдают первичным энурезом. Первичный энурез, как правило, самостоятельно проходит в пубертатном возрасте. Иногда первичный энурез сочетается с сомнамбулизмом и ночными кошмарами.
Данные лабораторных и функциональных исследований. При полисомнографическом исследовании обнаруживается увеличение продолжительности глубокого сна. Во время non-REM-сна-III-IV отмечаются неспецифические движения тела, при смене фаз сна происходит мочеиспускание, затем снижение мышечного тонуса (Mikkelsen et al, 1980).
Дифференциальный диагноз. При дифференциальной диагностике необходимо исключить такие заболевания, как сахарный диабет, инфекции мочевыводящих путей (Mikkelsen, Rappaport, 1980; Schmitt, 1982).
Лечение. Рекомендуется ограничение приема жидкости в вечернее время. Среди лекарственных препаратов удовлетворительный эффект оказывают антидепрессанты, в частности, имипрамин (Mikkelsen et al, 1980). При энурезе, обусловленном инфекцией мочевыводящих путей, следует лечить основное заболевание. Рекомендуется также аутотреннинг и ношение днем специальных брюк со встроенным звуковым устройством. При мочеиспускании звуковое устройство включается (De Leon, Sacks, 1972).
Синдром аномального глотания, связанный со сном (ICSD 780.566)
Клиническая характеристика. Основными проявлениями являются избыточные, частые глотательные движения, способствующие возникновению кашля, ощущения удушья. Нередко приступ заканчивается пробуждением. Страх перед очередным приступом может вызвать новый приступ.
Данные лабораторных и функциональных исследований. При полисомнографическом исследовании отмечается повышенная частота неполных пробуждений (Guilleminault et al, 1976).
Дифференциальный диагноз. Наиболее сложен дифференциальный диагноз с бронхиальной астмой. Информативными являются анамнестические сведения о наличии аллергических нарушений.
Гипногенная пароксизмальная дистония (ICSD 780.59-1)
Клиническая характеристика. Гипногенная пароксизмальная дистония является редким вариантом пароксизмальной дистонии (Lugaresi, Cirignotta, 1981). Возникает исключительно в стадии non-REM-сна и провоцируется пробуждением. Характерны приступы, сопровождающиеся хореоатетоидными, баллистическими движениями и/или дискинезиями. Продолжительность приступов варьирует от нескольких секунд до нескольких минут. Сознание всегда сохранено. Описаны семейные случаи (Lee et al, 1985). В родословной часто встречается эпилепсия (Sellal, Hirsch, 1991).
Данные лабораторных и функциональных исследований. При полисомнографическом исследовании выявляется нарушение профиля сна, в момент приступа регистрируются множественные двигательные артефакты. Рядом исследователей при применении глубинных электродов в лобно-височных областях обнаружены типичные эпилептические паттерны (Mierkord et al, 1992). Вопрос об эпилептическом генезе гипногенной пароксизмальной дистонии дискуссионен. Дифференциальный диагноз следует проводить с псевдоэпилептическими (психогенными) пароксизмами, а также с эпилептическими приступами лобной и височной локализации. Для псевдоэпилептических пароксизмов, в сравнении с гипногенной пароксизмальной дистонией, характерны большая продолжительность приступов, наличие психопатологических черт характера, отсутствие стереотипий.
При эпилептических приступах лобной и височной локализации, в отличие от гипногенной пароксизмальной дистонии, нередко отмечается нарушение сознания, а также регистрируются эпилептические ЭЭГ-паттерны.
Лечение. Удовлетворительным эффектом обладают клоназепам и карбамазепин (Blank et а1, 1993).
Синдром внезапной ночной смерти (ICSD 780.59-3)
Клиническая характеристика. Синдром наблюдается преимущественно у лиц молодого возраста, главным образом, южно-азиатского происхождения. Нередко у данных больных в анамнезе отмечаются ночные кошмары. Эпизод может произойти в любую стадию сна и манифестирует с приступа внезапного удушья, диспноэ. Попытки разбудить больного безуспешны. После реанимации определяется трепетание желудочков. У умерших больных в сердце не обнаружено изменений, которые могли бы объяснить внезапную смерть.
Данные лабораторных и функциональных исследований. При полисомографическом исследовании патология не определяется (Cobb et а1, 1984; Lown, 1987).
Детское апноэ во сне (ICSD 770.80)
Клиническая характеристика. Под термином «детское апноэ во сне» подразумевается апноэ центрального или обструктивного характера, наблюдаемое у детей во сне. Выделяют 4 варианта данного синдрома: апноэ у недоношенных, очевидный жизнеугрожающий эпизод (apparent lifethreatening event), апноэ раннего детского возраста, синдром обструктивного апноэ во сне.
У недоношенных, особенно родившихся до 37 недели гестации, имеется выраженная незрелость дыхательной системы. В этой связи у данной группы детей во сне нередко наблюдаются эпизоды апноэ. Возникновение апноэ у новорожденных обусловлено также пониженной чувствительностью к углекислому газу. Фактором риска апноэ у недоношенных является гестационный возраст. У 50-80% недоношенных, родившихся на 31 неделе гестации, отмечаются эпизоды апноэ во сне (Henderson Smart, 1985). В развитии «очевидного жизнеугрожающего эпизода» и апноэ у детей раннего детского возраста решающую роль играет недостаточная зрелость центральной регуляции дыхания (Brazy et а1, 1987). Эпизоды апноэ у детей раннего возраста могут провоцироваться такими факторами, как резкое запрокидывание головы, кормление, рвота, болезненные внешние раздражители.
Апноэ у детей проявляется во сне и характеризуется признаками гиповентиляции (бледность кожных покровов или цианоз, мышечная гипотония). При часто повторяющихся эпизодах апноэ у детей возможно развитие гипертонии легочных артериол, гипертрофии правого желудочка, в отдельных случаях — увеличение эритропоэза в печени (Naeye, 1980).
Диагностика апноэ во сне у детей сложна. В сравнении со взрослыми, страдающими апноэ во сне, у детей отсутствуют такие симптомы, как храп, дневная усталость.
Данные лабораторных и функциональных исследований. При полисомнографическом исследовании регистрируются эпизоды апноэ, включающие центральную фазу продолжительностью до 20 сек и обструктивную фазу продолжительностью около 10 сек. Отмечаются также брадикардия, уменьшение насыщения кислородом.
Лечение. Патогенетическая терапия не разработана.
Врожденный центральный гиповентиляционный синдром (ICSD 770.81)
Клиническая характеристика. С рождения во время сна определяется поверхностное дыхание, иногда — эпизоды апноэ (Fleming, 1980). В дальнейшем вследствие дисметаболических расстройств, обусловленных нарушенной дыхательной функцией (гипоксия, гиперкапния), развиваются легочная гипертензия, легочное сердце, гипоксия мозга (Paton el а1, 1989). По мере прогрессирования заболевания возникают цианоз, генерализованная гипотония, гипорефлексия. Прогноз неблагоприятный.
Данные лабораторных и функциональных исследований. При полисомнографическом исследовании выявляется пониженная дыхательная функция на фоне гиперкапнии и гипоксии. Иногда регистрируются эпизоды апноэ.
Лечение. Рекомендуется назначение кислорода, (Schlake el а1, 1991).
Синдром внезапной детской смерти (ICSD 798.0)
Частота. 1 4:1000 родившихся погибают в результате внезапной смерти (Byard, 1991). Наиболее часто синдром внезапной детской смерти встречается у детей первого года жизни, 40% всех случаев смертности на первом году жизни приходится на синдром внезапной детской смерти. После 3 мес жизни риск развития синдрома внезапной смерти уменьшается (Harrison, 1991).
Патогенез синдрома внезапной смерти неясен. Обсуждается роль дисфункции стволовых структур мозга (Stumer et а1, 1990; Takahashima, Becker, 1991; Kinney et а1, 1991). Ряд исследователей указывают на значимость изменений функции сердца — удлинение интервала QT, асимметричность созревания симпатической иннервации правого и левого отделов сердца (Schwartz et а1, 1982), пониженную реакцию сердца на изменение частоты сердечных сокращений в QT-фазе (Sadeh et а1, 1987). В генезе синдрома внезапной смерти, согласно James et а1 (1990), могут также иметь значение гастроэзофагальный рефлюкс, интоксикации, инфекции, некомпетентность иммунной системы, гипертермия вследствие высокой температуры в комнате или излишне теплой одежды. Определены следующие факторы риска развития синдрома внезапной смерти у детей (Hoppenbrouwers, Hodgman, 1982):
- недоношенность (особенно < 1500 г);
- двойня или тройня;
- наличие синдрома внезапной смерти в детском возрасте среди родственников;
- короткие интервалы между рождением детей;
- курение или употребление матерью наркотиков (опиаты, кокаин).
Определенную роль играют и социально-экономические факторы, которые, несомненно, положительно коррелируют с риском возникновения синдрома внезапной детской смерти. Фактором риска, по-видимому, является и лежание ребенка на животе. Отмечено, что в южной Австралии, Нидерландах, где дети меньше лежат на животе, риск развития синдрома внезапной смерти ниже.
Лечение. Необходимо целенаправленное выделение и наблюдение за детьми группы риска. При расстройствах дыхательной моторики рекомендуется дыхательная гимнастика. Следует избегать длительного лежания ребенка на животе. При расстройствах дыхательной функции целесообразно назначение теофиллина, а при гипервозбудимости — фенобарбиталла.
Доброкачественный миоклонус во сне у новорожденных (ICSD 780.59-5)
Клиническая характеристика. Дебют — в раннем детском возрасте. Типичны асинхронные подергивания конечностей и туловища во время спокойного сна (Coulter, Alien, 1989).
Данные лабораторных и функциональных исследований. При полисомнографическом исследовании регистрируются короткие (40-300 мсек) асинхронные миоклонии (Resnick et а1, 1986).
Летальная семейная инсомния (ICSD 337.9)
Клиническая характеристика. Возраст проявления вариабелен. Типичны прогрессирующая бессонница, начинающаяся с расстройств засыпания, которая через несколько месяцев приводит к полной потере сна. Объективно значительно выражены вегетативные нарушения-гиперсаливация, ангидроз, сердечно-легочная дисфункция. Заболевание быстро прогрессирует, через 2 года развивается кома, и больные погибают.
Данные лабораторных и функциональных исследований. При полисомнографическом исследовании выявляются отсутствие глубокого сна и/или диссоциированный REM-сон, миоклонии.
Лечение симптоматическое.
<< Вернуться в начало
Профилактика синдрома
Предупредить остановку сердца во сне можно, избегая негативных провоцирующих факторов, оказывающих влияние на кровообращение. Для людей с заболеваниями сердца не менее важными, чем регулярный прием кардиологических таблеток, являются регулярные прогулки на свежем воздухе, употребление достаточного количества чистой воды, отказ от алкоголя и табакокурения, рациональное питание.
Применение препаратов для нормализации ритма сердца возможно только под контролем пульса. Нужно помнить и о возможной передозировке. Больному следует научиться самостоятельно определять и считать пульс, важно следовать рекомендациям врача по поводу дозировок и длительности приема лекарственных препаратов.
К сожалению, решающим фактором при внезапной остановке сердца во сне является скорость оказания первой неотложной помощи. Но добиться полноценных и эффективных реанимационных мероприятий в домашних условиях пока не удается.