ГлавнаяДетская поликлиникаКардиологияВрожденный порок сердца
Врожденный порок сердца
— болезнь сердечных клапанов, при которых орган начинает работать неправильно. В результате врождённого изменения строения клапанного аппарата, сердечных перегородок, стенок или отходящих от сердца крупных сосудов наступает нарушение кровотока сердца. Заболевание может прогрессировать. В ряде случаев возможен летальный исход.
Врожденные пороки сердца встречаются с частотой 6-8 случаев на каждую тысячу родов, что составляет 30% от всех пороков развития. Они занимают первое место по смертности новорожденных и детей первого года жизни. После первого года жизни смертность резко снижается, и в период от 1 года до 15 лет погибают не более 5% детей.
Чем раньше выявлен врожденный порок сердца, тем больше надежды на своевременное его лечение.
Общие сведения
Приобретенные пороки могут проявляться в разных формах. По происхождению:
- из-за ревматизма, носящего характер общевоспалительного заболевания соединительной ткани, поражающего сердце; Источник: А.Н. Калягин Особенности ведения больных с ревматическими пороками сердца и хронической сердечной недостаточностью // Современная ревматология, 2009, №3, с.24-29
- на фоне сифилиса;
- вследствие воспалительного процесса на внутренней сердечной оболочке (эндокардита);
- и по причине других системных заболеваний, влекущих поражение сердечной мышцы или осложнения на нее.
По степени дефекта приобретенный порок может быть:
- локальным (когда дефект только в 1 клапане);
- сочетанным (поражены более 1 клапана);
- комбинированным (в одном клапане наблюдаются и стеноз, и недостаточность).
Порок может представлять собой стеноз из-за перенесенного воспаления, которое повлекло формирование рубцов, пролабирование (выворот створок в сердечную полость), недостаточность (створки клапана не до конца смыкаются). При этом могут быть подвергнуты дефекту разные клапаны (аортальный, трикуспидальный, митральный, расположенный на стволе артерии легких).
Приобретенный порок может выражаться по-разному, он имеет три степени:
- легкую (незначительное влияние на кровообращение);
- умеренную;
- тяжелую.
Данная группа патологий влечет за собой ряд осложнений:
- сердечная недостаточность;
- сбои сердечного ритма;
- тромбы.
При отсутствии лечения или при несвоевременном обнаружении порок сердца может привести к инвалидности и даже смерти.
Открытый артериальный проток
Это сосуд, соединяющий аорту (большой сосуд, отходящий от сердца и несущий артериальную кровь) и легочную артерию (сосуд, отходящий от правого желудочка и несущий венозную кровь в легкие).
В норме открытый артериальный проток существует во внутриутробном периоде и должен закрываться в течение первых двух недель жизни. Если этого не происходит, говорят о наличии порока сердца. Наличие или отсутствие внешних проявлений (одышки, тахикардии и т.д.) зависит от размеров дефекта и его формы. Внешних проявлений, заметных для мамы, может не быть и у годовалого малыша даже с большими протоками (6-7 мм).
Частота дыхания и сердечных сокращений у детей в норме
| Возраст | Число дыхательных движений в минуту | Пульс в минуту |
| Новорожденные | 40-60 | 140-160 |
| Грудной возраст (до 1 года) | 30-40 | 100-120 |
| Дошкольный возраст (от 1 года до 6 лет) | 20-25 | 80-120 |
Открытый артериальный проток имеет звуковую симптоматику, и врач, как правило, без труда выслушивает шум в сердце. Степень его интенсивности зависит от диаметра протока (чем больше проток, тем громче шум), а также от возраста ребенка. В первые дни жизни даже большие протоки плохо слышно, так как в этот период давление в легочной артерии в норме у детей высокое и, следовательно, нет большого сброса крови из аорты в легочную артерию (который и определяет шум), так как разница давлений крови между сосудами небольшая. В дальнейшем давление в легочной артерии снижается и становится в 4-5 раз меньше, чем в аорте, сброс крови увеличивается, усиливается и шум. Следовательно, врачи в роддоме могут и не услышать шум, он появится позже.
Итак, в результате функционирования открытого артериального протока в сосуды легких крови попадает больше, чем в норме, от повышенной нагрузки со временем их стенки необратимо изменяются, становятся менее податливыми, более плотными, суживается их просвет, что приводит к формированию легочной гипертензии (состояние, при котором повышается давление в сосудах легких). В начальных стадиях этого заболевания, когда изменения в сосудах легких еще обратимы, можно помочь больному, выполнив операцию. Люди с последними стадиями легочной гипертензии имеют небольшую продолжительность жизни и плохое ее качество (одышка, повышенная утомляемость, резкое ограничение физической активности, частые воспалительные бронхо-легочные заболевания, обмороки и т.д.). Легочная гипертензия формируется только при больших протоках (больше 4 мм), а необратимые ее стадии — обычно к подростковому возрасту. При маленьком размере протока легочная гипертензия не формируется, но есть риск возникновения бактериального эндокардита — в основном из-за того, что струя крови под большим давлением «бьет» в стенку легочной артерии, которая со временем под этим воздействием изменяется и подвержена воспалению в большей степени, чем здоровые ткани. Бактериальный эндокардит — это особый вид заражения крови, при котором поражается эндокард (внутренний слой сердца и сосудов) и клапаны. Профилактика этого заболевания заключается в борьбе с хроническими очагами инфекции, к которым относятся: кариозные зубы, хронический тонзиллит (воспаление миндалин), хронический аденоидит (воспаление носоглоточной миндалины), воспалительные заболевания почек, фурункулез и т.д. Даже при таких вмешательствах, как, например, удаление зуба, необходимо «прикрытие» антибиотиками (эти препараты назначает врач).
На первом году жизни возможно уменьшение крупных и самопроизвольное закрытие небольших протоков. Если дело доходит до операции, родители оказываются перед выбором. Оперативное вмешательство может быть двух видов. В одном случае проток перевязывают, вскрывая грудную клетку с использованием искусственной вентиляции легких (то есть за ребенка «дышит» аппарат). Во втором случае проток закрывают эндоваскулярно. Что это значит? Через бедренный сосуд к открытому артериальному протоку вводят проводник, на конце которого находится закрывающее устройство, его и фиксируют в протоке. При маленьких протоках (до 3 мм) обычно используют спирали, при больших — окклюдеры (они напоминают по форме гриб или катушку, в зависимости от модификации). Проводится такая операция, как правило, без искусственной вентиляции, дети на 2-3 день после нее выписываются домой, даже шва не остается. А в первом случае обычно выписка производится на 6-8-й день и остается шов на заднебоковой поверхности спины. При всех видимых преимуществах у эндоваскулярного вмешательства тоже есть минусы: оно обычно не проводится детям с очень большими протоками (более 7 мм), эта операция для родителей платная, так как, в отличие от первой, Министерство здравоохранения ее не оплачивает, более того, как и после любого вмешательства могут быть осложнения, в первую очередь, связанные с тем, что через маленькие детские сосуды нужно провести довольно большое в диаметре устройство. Наиболее частые из них — тромбозы (образования сгустка крови) в бедренной артерии.
Диагностика приобретенного порока
Наиболее важным при диагностике является сбор анамнеза. Врачом анализируются перенесенные и имеющиеся заболевания, их тяжесть, особенности течения, результативность проведенной терапии. С пристальным вниманием рассматриваются жалобы ребенка, специалист опрашивает о травмах в области грудной клетки. Родителей ребенка обязательно спрашивают о сердечных болезнях или патологиях у кого-то в семье, о случаях пороков сердца.
Производится осмотр ребенка. С помощью стетоскопа определяются шумы, легочные хрипы. Врач измеряет АД, выполняет простукивание, чтобы определить границы сердца, соответственно, его размер.
Знание вида шумов может помочь предварительно определить тип сердечного порока.
На основе комплексного анамнеза и осмотра пациенту могут назначаться различные лабораторные и аппаратные исследования.
- Определение размера печени.
- Общий анализ мочи.
- Клинический анализ крови.
- Биохимический анализ крови.
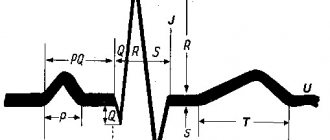
- ФКГ.
- ЭКГ.
- ЭХО-КГ.
- .
- Рентгенография с контрастом.
- МРТ. Источник: Р.К. Джорджикия, Г.И. Харитонов Современные аспекты диагностики и лечения приобретенных пороков сердца // Казанский филиал ЗАО «Аптека-Холдинг», 2003, №2, с.25-26
Через год — здоровый карапуз
Когда операция по поводу врождённого порока проходит на ещё здоровой сердечной мышце, после своевременного и качественно проведённого лечения пациент из инвалида превращается в абсолютно здорового человека. Полная реабилитация занимает всего около года. Поэтому, если сделать операцию грудному крохе, через год у вас будет по дому топать здоровый румяный карапуз.
Многие пороки, которые раньше оперировались с большими разрезами и при искусственном кровообращении, сегодня исправляются гораздо менее травматичным эндоваскулярным методом (с помощью катетеров). Реабилитационный период после такой операции короче как минимум вдвое. Новые методы наркоза позволяют пробудить пациента и «включить» его собственные лёгкие сразу же после операции. Всё это помогает лучше переносить хирургическое лечение.
Методология лечения
После появления приобретенного порока сердца организм компенсирует нарушенную функцию кровообращения. То есть больной ребенок не ощущает дискомфорта, не испытывает потребности в лечении.
Медикаментозная терапия назначается для стабилизации сердечного ритма, сведения на нет риска сердечной недостаточности, рецидивов и осложнений того заболевания, которое вызвало порок.
Главным же методом лечения является оперативное вмешательство. В ходе него сердечный клапан может подвергаться изменению, то есть корректируется дефект, восстанавливается правильная функция. Либо осуществляется замена поврежденного клапана на искусственный (протезирование). Источник: Е.И. Киношенко Неотложные состояния при приобретенных пороках сердца // Медицина неотложных состояний, 2013, №4(51), с.9-24
Порок сердца у ребенка — что это такое?
Данным термином обозначается группа заболеваний, связанных с патологическим изменением строения тканей клапанов, межжелудочковых перегородках сердца, прилегающих сосудах. Подобные аномальные изменения приводят к ухудшению кровообращения, и как следствие этого к недостаточному поступлению кислорода к внутренним органам и к застойным явлениям в дыхательной системе.
В легких случаях дефект может протекать бессимптомно или прогрессировать со временем. В тяжелых случаях уже сразу после появления на свет ребенку может потребоваться операция.
Чаще всего диагностируется врожденный (возникает еще у плода) порок, определяется при проведении УЗИ беременным, после рождения или в первый год жизни ребенка.
Профилактика заболевания
Самая главная мера для предупреждения приобретенного порока сердца – тщательная профилактика тех заболеваний, которые к нему приводят. Нужно вовремя диагностировать и лечить ангину, проводить профилактику ревматизма и его рецидивов.
Необходим корректный режим физических нагрузок и питания. При этом спорт не должен быть тяжелым или предполагающим соревнования. Следует вести активный образ жизни, не перегружать ребенка умственной работой. В число ежедневных «ритуалов» следует ввести утреннюю зарядку, которую родители могут делать вместе с ребенком, подавая пример правильного образа жизни. Наиболее благоприятными видами спорта можно назвать плавание, вело- и пешие прогулки.
Преимущества «СМ-Клиника»
- Наши педиатры и кардиологи – одни из лучших в Санкт-Петербурге.
- Диагностика ведется на современном оборудовании.
- Отсутствуют очереди.
- Диагноз ставится в короткие сроки, назначается самое эффективное в конкретном случае лечение.
Запишитесь на прием при первых признаках у вашего ребенка приобретенного порока сердца. В «СМ-Клиника» будет сделано все для того, чтобы он быстро и навсегда вернулся к здоровой жизни.
Источники:
- А.Н. Калягин. Особенности ведения больных с ревматическими пороками сердца и хронической сердечной недостаточностью // Современная ревматология, 2009, №3, с.24-29.
- Р.К. Джорджикия, Г.И. Харитонов. Современные аспекты диагностики и лечения приобретенных пороков сердца // Казанский филиал ЗАО «Аптека-Холдинг», 2003, №2, с.25-26.
- Е.И. Киношенко. Неотложные состояния при приобретенных пороках сердца // Медицина неотложных состояний, 2013, №4(51), с.9-24.
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Дефект межжелудочковой перегородки
Это сообщение между желудочками (камерами сердца), в которых, в отличие от предсердий, давление высокое, причем в левом желудочке — в 4-5 раз больше, чем в правом. Наличие или отсутствие клинических проявлений зависит от размера дефекта и оттого, в какой области межжелудочковой перегородки он расположен. Для этого порока характерен громкий шум в сердце. Легочная гипертензия может сформироваться быстро, начиная со второго полугодия жизни. Следует отметить, что при формировании легочной гипертензии и повышении давления в правых отделах сердца шум в сердце начинает уменьшаться, так как сброс через дефект становится меньше. Это часто трактуется врачом как уменьшение размеров дефекта (его зарастание), и ребенка продолжают наблюдать по месту жительства, не направляя в специализированное учреждение. При прогрессировании легочной гипертензии до ее необратимых стадий давление в правом желудочке становится больше, чем в левом, и венозная кровь из правых отделов сердца (несущих кровь в легкие для обогащения кислородом) начинает поступать в левые (из которых богатая кислородом кровь направляется ко всем органам и тканям). У больного появляется синюшность кожных покровов (цианоз), снижается физическая активность. В таком состоянии больному может помочь только пересадка сердца и легких, что в нашей стране у детей не делают.
Реклама
С другой стороны, дефекты межжелудочковой перегородки склонны к спонтанному закрытию, что связано с особенностями роста внутрисердечных структур у малыша, поэтому их обычно не спешат устранять хирургическими методами сразу после рождения. При наличии сердечной недостаточности, признаки которой определяет врач, назначают лекарственную терапию для поддержки работы сердца и следят за динамикой развития процесса, осматривая младенца каждые 2-3 месяца и проводя эхокардиографию. Если размер дефекта уменьшается до 4-5 мм и менее, то такие дефекты, как правило, не оперируют, так как они не оказывают влияния на здоровье, не вызывают легочной гипертензии. Если же дело доходит до операции, то закрывают дефекты межжелудочковой перегородки в подавляющем большинстве случаев с использованием искусственного кровообращения, остановкой сердца при помощи заплаты. Однако в возрасте старше 4-5 лет при небольших размерах дефекта и определенной его локализации возможно эндоваскулярное закрытие при помощи окклюдера, проведенного через сосуды. Следует заметить, что лучше наблюдаться в центре сердечно сосудистой хирургии (там у врачей, в том числе и у врачей-эхокардиографистов, что очень важно, опыт больше). Если размер дефекта уменьшается до 4-5 мм и менее, то такие дефекты, как правило, не оперируют, так как они не оказывают влияния на здоровье, не вызывают легочной гипертензии.
Цены
| Наименование услуги (прайс неполный) | Цена |
| Прием (осмотр, консультация) врача-кардиолога первичный, лечебно-диагностический, амбулаторный | 1750 руб. |
| Назначение схемы лечения (на срок до 1 месяца) | 1800 руб. |
| Консультация (интерпретация) с анализами из сторонних организаций | 2250 руб. |
| Консультация кандидата медицинских наук | 2500 руб. |
| Электрокардиография (ЭКГ) | 1400 руб. |
| Эхокардиография (УЗИ сердца) | 3500 руб. |