Проявления головной боли и сопутствующие симптомы
Головной болью мы называем любую боль в области головы, но механизм её появления бывает различным. Её вызывает раздражение болевых рецепторов твердой мозговой оболочки, а также – сосудов, нервов – тройничного, языкоглоточного, блуждающего, нервов кожи, мышц головы, шейных спинномозговых корешков. Проявляться она может также по-разному: может быть тупой, пульсирующей, сдавливающей, распирающей; может концентрироваться в области лба, висков (с одной или двух сторон), затылка, темени. Приступы могут быть сильными, средними или слабыми, различаться по продолжительности и частоте. Боль может сопровождаться другими симптомами (тошнотой, рвотой, зрительными нарушениями, головокружением, повышением или понижением артериального давления и т.д.). Все эти характеристики имеют значение для постановки диагноза.
Диагностика
При регулярном возникновении дискомфорта в висках и головокружения обязательно нужно обратиться к врачу. При наличии признаков сосудистых заболеваний стоит записаться к кардиологу, в остальных случаях показана консультация невролога. Если же измерить артериальное давление нет возможности или характер симптомов не позволяет самостоятельно разобраться, помощь какого специалиста нужна, лучше изначально обратиться к терапевту. Врач широкого профиля поможет установить причину нарушения самочувствия и при необходимости направит пациента к узкому специалисту.
Изначально проводится опрос пациента, в ходе которого устанавливаются особенности боли в висках, обстоятельства ее возникновения, тип головокружения и характер других присутствующих симптомов. Врач обязательно проводит осмотр пациента, измеряет артериальное давление и выполняет при необходимости неврологические тесты, что помогает сузить перечень возможных причин нарушения самочувствия.
Для точной диагностики патологии и оценки степени выраженности изменений могут назначаться:
- рентген шейного отдела позвоночника;
- КТ головного мозга и черепа;
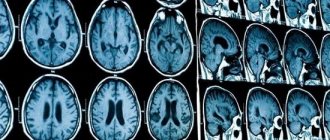
- МРТ головного мозга и шейного отдела позвоночника;
- КТ-ангиография;
- УЗДС сосудов шеи и головы;
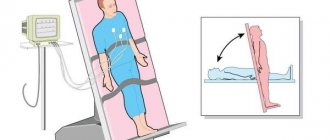
- суточный мониторинг артериального давления;
- электроэнцефалография (ЭЭГ);
- ОАК, ОАМ.
Причины головной боли
Различают первичную и вторичную головную боль. Первичной считается такая боль, которая не является сопутствующим симптомом, а представляет собой самостоятельное заболевание. В этом случае, именно головная боль является основной проблемой. Вторичная головная боль – это одно из проявлений заболевания, не сводящегося к головной боли. Сильной головной болью могут сопровождаться инфекционные заболевания, отравления различной природы (как ядовитыми веществами, поступившими в организм извне, так и выработанные внутри организма, – например токсинами, которые образуются в результате деятельности в организме вирусов и патогенных микробов). Голова может разболеться в результате стресса, изменения погоды, переохлаждения или перегрева организма, при недостатке сна, голоде, переедании, при недостатке кислорода, — причиной может стать всё, что ведёт к нарушению необходимого для деятельности мозга обмена веществ.
Таким образом, если у Вас заболела голова, это не обязательно означает, что Вы больны: возможно, это просто результат воздействия случайного фактора. Однако если головная боль возникает периодически или сохраняется достаточно долго, то, скорее всего, имеет место какое-то заболевание. В 95% подобных случаев встречается первичная головная боль, и только в 5% случаев – вторичная.
Первичная головная боль. Основные заболевания.
Наиболее часто встречаются такие формы первичной головной боли как «боль напряжения» и мигрень, более редко – кластерная головная боль и другие формы.
Головная боль напряжения (ГБН)
может возникнуть у каждого человека. Это самая распространённая форма головной боли, её часто характеризуют как «нормальную» или «обычную» головную боль. Приступы могут продолжаться от 30 минут до нескольких дней. Частота приступов у разных людей различна, она также может варьироваться и у одного человека в различные периоды его жизни. Боль описывается как сдавливающая, сжимающая голову по типу обруча или тесной шапки, как правило, двусторонняя, умеренная. У некоторой части людей она может стать хронической (хроническая боль диагностируется в том случае, если дней с головной болью больше, чем без неё). Человек, испытывающий хроническую головную боль, становится раздражительным. Могут наблюдаться слабость, высокая утомляемость, снижение аппетита, нарушения сна. Причиной ГБН является физическое напряжение мышц и связок головы и шеи — так называемый «мышечный стресс», который может быть следствием, например, работы в неудобной позе. ГБН часто возникает у тех, кто работает за компьютером или чья работа связана с необходимостью вглядываться в детали (ювелиры, часовщики, сборщики электронной аппаратуры, мастера художественной вышивки и т.п.). Значение имеет и эмоциональный фактор: эмоциональное напряжение, вызванное стрессом или состоянием повышенной тревожности, также может привести к возникновению боли.
Мигрень
характеризуется сильными и мучительными приступами головной боли, которые часто сопровождаются тошнотой (а в некоторых случаях – рвотой), а также непереносимостью света и звуков. Меняется восприятие запахов, нарушаются тепловые ощущения. Приступы мигрени длятся от 4-х часов до 3-х суток и могут повторяться с частотой от 1-2 раз в год до нескольких раз в месяц. В течение приступа могут наблюдаться так называемые «предвестники» – раздражительность, подавленность, усталость, возникающие за несколько часов или даже дней до начала боли. В трети случаев боли предшествуют явления, получившие название «ауры»: за 10-30 минут до приступа могут быть зрительные нарушения (слепые пятна, вспышки, зигзагообразные линии перед глазами), покалывание и онемение, начинающееся с кончиков пальцев и распространяющееся вверх по телу и др.
Предрасположенность к мигрени является врожденной и связана с нарушениями в структурах головного мозга, отвечающих за проведение боли и других ощущений. Мигренью страдает каждый седьмой взрослый, при этом женщины – в три раза чаще мужчин. У девочек мигрень начинается, как правило, в период полового созревания.
Факторы, способствующие развитию приступов мигрени: хроническая усталость, состояние тревоги или стресс, у женщин – менструация, беременность и менопауза.
Но предрасположенность к приступам ещё не означает, что приступ обязательно случится. Есть факторы, которые выступают «спусковым механизмом» приступа. Спровоцировать приступ могут: пропуск приема пищи, недостаточный объём потребляемой жидкости, некоторые продукты, нарушения режима сна, физические нагрузки, перемена погоды, резкая смена эмоций.
Кластерная (или пучковая) головная боль
характеризуется односторонней резкой («кинжальной» или «сверлящей») болью. Интенсивность боли стремительно нарастает в течение 5-10 минут, а сам приступ длится от 15 минут до 3-х часов, в течение которых больной не может найти себе места. Боль, как правило, локализуется в области глаза, при этом глаз может покраснеть и слезиться. Повторяющиеся приступы образуют кластер (то есть следуют друг за другом), продолжительность кластера составляет от 6 до 12 недель. Такая форма боли встречается у мужчин в пять раз чаще, чем у женщин. При этом ей более подвержены те, кто много курит или курил в прошлом.
Лечение
Консервативная терапия
Лечебная тактика определяется с учетом причины возникновения симптома. Основой являются лекарственные средства, которые в ряде случаев дополняются немедикаментозными методиками:
- Мигрень
. Приступ купируют с помощью ненаркотических анальгетиков, кофеинсодержащих препаратов. Иногда проводят лечебные блокады. Очень интенсивные боли, продолжительные приступы являются показанием к применению триптанов. При многократной рвоте медикаменты вводят подкожно, используют в виде спреев или ректальных свечей. - Кластерная головная боль
. Для устранения пароксизма назначают триптаны, проводят кислородные ингаляции, наносят местные анестетики на слизистую носа. В рамках профилактики рекомендованы блокаторы кальциевых каналов, при непереносимости – противоэпилептические средства или глюкокортикостероиды. - Пароксизмальная гемикрания
. Отмечается эффективность нестероидных противовоспалительных препаратов, иногда – стероидов, блокаторов кальциевых каналов. Из-за длительного приема обезболивающих возможно повреждение слизистой желудка, поэтому пациентам дополнительно назначают антациды и блокаторы протонной помпы. - Гипническая головная боль
. Единая схема лечения отсутствует. Возможно использование препаратов лития и мелатонина, гипнотиков, бензодиазепинов, НПВС, стероидных и кофеинсодержащих средств. - Синдром вертебробазилярной системы
. В схему терапии включают медикаменты с сосудистым, гипотензивным и нейропротекторным действием, антикоагулянты, антиагреганты, антидепрессанты. В рамках немедикаментозной терапии проводят гипербарическую оксигенацию, ЛФК, вестибулярную гимнастику, массаж, постизометрическую релаксацию, магнитолазеротерапию. - Арахноидит
. Могут назначаться противовоспалительные, противоэпилептические, рассасывающие, противоаллергические и дегидратационные средства, метаболиты, нейропротекторы, транквилизаторы, антидепрессанты. - ЛОР-патологии
. Показаны антибактериальная терапия, антигистаминные и сосудосуживающие медикаменты, иммунокорректоры, УВЧ, диадинамические токи. При синуситах производят пункции, синус-эвакуацию, при мастоидитах – парацентез барабанной перепонки.
Хирургическое лечение
Больным с первичными цефалгиями операции не требуются. Хирургические методики могут применяться в следующих случаях:
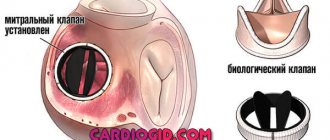
- Недостаточность вертебробазилярного кровотока
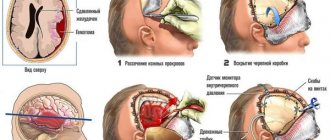
: каротидно-подключичное шунтирование, эндартерэктомия. - Опухоль мозга
: удаление новообразования с использованием микрохирургической техники или методов стереотаксической радиохирургии, шунтирующие операции при гидроцефалии. - Болезни ЛОР-органов
: открытая и эндоскопическая гайморотомия или фронтотомия, мастоидотомия, санирующие и общеполостные вмешательства на среднем ухе. - Поражения позвоночника
: лазерная вапоризация, микродискэктомия, межтеловой спондилодез, фиксация кейджами.
Вторичная головная боль и заболевания, при которых она встречается
В целом, первичная головная боль, хотя и нарушает нормальное течение жизни в период приступов, серьёзных последствий для общего состояния здоровья человека не несёт. А вторичная боль, несмотря на то, что встречается гораздо реже (в 5 % случаев), может быть следствием опасного заболевания.
Головная боль обязательно присутствует среди симптомов следующих заболеваний:
- вегето-сосудистая дистония (головные боли могут сочетаться с головокружением, тошнотой, колебаниями артериального давления);
- гипертоническая болезнь (боль в основном локализируется в затылочной области, могут быть головокружения, шум в голове, «мушки» перед глазами, ощущаться жар в голове, боль в сердце);
- инсульт;
- черепно-мозговых травмы;
- менингит;
- энцефалит;
- глазные заболевания (например, глаукома);
- заболевания уха и носоглотки (отит, синуситы);
- невралгия;
- сахарный диабет;
- почечная недостаточность;
- онкологические заболевания.
Методы диагностики боли в левом полушарии
Чтобы определить, почему болит левая сторона головы, понадобится полное обследование. Диагностикой заболеваний, которые могут приводить к этому симптому, занимаются врачи-неврологи. По их рекомендациям проводится ряд обследований, результаты которых могут быть информативны в определении причины головной боли и постановки диагноза:
- сбор данных анамнеза ‒ врачу важно знать об условиях возникновения головной боли, ее характере и силе, а также об образе жизни пациента и его привычках, старых травмах и заболеваниях;
- ультразвуковое исследование сосудов головного мозга (допплерография) ‒ метод, благодаря которому можно оценить скорость кровотока и степень наполнения сосудов;
- энцефалография ‒ методика, которая позволит обследовать функциональную активность головного мозга;
- МРТ ‒ один из основных методов диагностики, чаще применяется для определения новообразований, но информативен и при других патологиях.
В Клиническом Институте Мозга есть возможность пройти полноценное обследование и определить причину головной боли. Результаты анализов покажут полную клиническую картину, на основании которой можно будет подобрать индивидуальную схему лечения и профилактики.
Когда при головной боли следует обращаться к врачу?
Многие предпочитают просто принимать популярные болеутоляющие средства и не обращаться к врачу. Однако самолечение может привести к чрезмерному применению таких препаратов, что может стать причиной гастрита, язвенной болезни, а также хронической абузусной головной боли, вызванной именно приёмом лекарств. К тому же, не пройдя медицинского обследования, можно упустить развитие опасного заболевания. А сиюминутный эффект, полученный с помощью случайного препарата, всё равно не станет решением Вашей проблемы.
Обязательно следует обратиться к врачу:
- если боль возникла впервые в жизни (особенно важно для лиц старше 50 лет);
- при очень сильных головных болях;
- если боль продолжается значительное время (более недели);
- если интенсивность боли со временем нарастает;
- при возникновении или усилении головной боли после изменения положения или резкого движения головы;
- если наблюдаются случаи потери сознания, нарушения памяти, изменения личностных качеств;
- если боль не проходит после приёма жаропонижающих и обезболивающих средств.
К какому врачу надо обращаться, если болит голова?
С жалобой на головную боль следует обращаться, прежде всего, к терапевту. Чтобы врачу было легче разобраться в Вашем заболевании, желательно перед визитом к врачу подготовить ответы на следующие вопросы:
- давно ли появилась боль?
- С какой периодичностью повторяются приступы?
- Как долго они длятся?
- Насколько сильная Ваша боль (слабая, средняя, сильная, нетерпимая)?
- Каков её характер (давящий, распирающий, пульсирующий)?
- В какой части головы сосредоточена боль?
- Есть ли и каковы сопутствующие симптомы?
- В какой момент возникает боль (что способствует её возникновению)?
- Удаётся ли Вам снимать боль (предотвращать приступы) и как Вы это делаете?
- Есть ли у Ваших родственников сходные жалобы?