По данным эпидемиологических исследований установлена связь уровня холестерина и риска сердечно-сосудистых заболеваний. Нарушения липидного обмена сами по себе, а также в сочетании с другими факторами риска развития заболеваний ССС могут приводить к развитию атеросклероза, и повышают риск сердечно-сосудистых и цереброваскулярных заболеваний.
К дислипидемиям относится широкий спектр нарушений, часть из которых играет важную роль в развитии сердечно-сосудистых заболеваний.
Оценка показателей липидного обмена после достижения возраста 40 лет — показана мужчинам, а в возрасте 50 лет — вне зависимости от пола; пациентам с выявленными сердечно-сосудистыми заболеваниями, а также, состояниями, которые сочетаются с повышенным риском их развития:
- хронические аутоиммунные заболевания: ревматоидный артрит, системная красная волчанка и псориаз;
- гипертония при беременности у женщин;
- эректильная дисфункция у мужчин;
- хроническая болезнь почек;
- сахарный диабет 1 и 2 типа;
- семейный анамнез раннего развития ИБС;
- лечение ВИЧ;
Развитие дислипидемий может быть обусловлено другими заболеваниями (вторичные дислипидемии) или сочетанием наследственной предрасположенности и неблагоприятных факторов окружающей среды (погрешности в диете и малоподвижный образ жизни). Наибольшее внимание уделяется повышению уровня общего холестерина (ОХ) и холестерина липопротеидов низкой плотности ХС-ЛПНП.
Липостатическая (направленная на снижение уровня холестерина и его производных) терапия рассматривается как долговременная стратегия первичной и вторичной профилактики сердечно-сосудистых заболеваний и их осложнений (смерть, инсульт, инфаркт). Лекарственная терапия и изменения образа жизни могут повлиять на величину показателей липидного спектра. При этом эффект немедикаментозных профилактических мер считается недостаточным [].
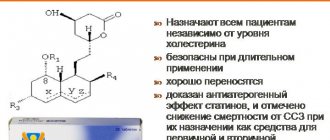
Статины оказывают наиболее выраженное действие на липидный спектр. Другие стратегии коррекции дислипидемии (приём фибратов, секвестрантов желчных кислот, диета) не снижают сердечно-сосудистого риска. Их использование показано только при непереносимости статинов [,].
Использование статинов достоверно снижает смертность от сердечно-сосудистых заболеваний. Длительный опыт использования подтверждает хорошую переносимость и высокую безопасность этого класса препаратов.
Таблица 1 Эффекты различных липостатических препаратов на показатели холестеринового обмена
| Класс лекарственных препаратов | ХС-ЛПНП | ХС-ЛПВП | Триглицериды |
| Секвестранты желчных кислот | ↓ 15 — 30 % | 0 — лёгкое повышение | Без изменений1 |
| Никотиновая кислота | ↓ 10 — 25 % | ↑ 15 — 35 % | ↓ 25 — 30 % |
| Ингибиторы ГМГ КоА редуктазы | ↓ 20 — 60 % | ↑ 5 — 10 % | ↓ 10 — 33 % |
| Гемфиброзил | ↓ 10 — 15 % | ↑ 5 — 20 %2 | ↓ 35 — 50 % |
| Фенофибрат (микроионизированная форма) | ↓ 6 — 20 % | ↑ 5 — 20 % | ↓ 41 — 53 % |
| Ингибиторы всасывания холестерина | ↓ 17 % | ↑ 1 % | ↓ 7 — 8 % |
| Неомицин | ↓ 20 — 25 % | Без изменений | Без изменений |
| Омега-3-ненасыщенные жирные кислоты | ↑ 4 — 49 % | ↑ 5 — 9 % | ↓ 23 — 45 % |
Широкое использование препаратов этой группы для первичной и вторичной профилактики отражается в рекомендациях современных руководств. Статины как в США, так и в Европе входят в число наиболее продаваемых препаратов.
Коррекция дислипидемии при помощи статинов преследует цель — снижение общего сердечно-сосудистого риска конкретного пациента. В связи с этим, как в американском, так и в европейском соответствующих руководствах обозначается дифференцированный подход к определению дозы препаратов и целевых значений показателей липидного спектра.
Схема 1 Определение дозы статинов в зависимости от набора факторов риска сердечно-сосудистых осложнений (АКК/ААС, 2013).
Высокая доза статинов обеспечивает снижение уровня ЛПНП ≥50%
Схема 2 Шкала SCORE
Таблица 2 Различные стратегии вмешательства в зависимости от общего риска развития сердечно-сосудистой патологии и уровня холестерина ЛПНП*
| Уровень холестерина ЛПНП (ммоль/л) | |||||
| Общий риск развития ССЗ (SCORE), % | <1,8 | 1,8 до <2,6 | 2,6 до <4,0 | 1,8 до <4,6 | ≥4,9 |
| <1 | Вмешательство в липидный обмен не требуется | Вмешательство в липидный обмен не требуется | Вмешательство в липидный обмен не требуется | Вмешательство в липидный обмен не требуется | Изменение образа жизни, при необходимости — лекарственная терапия |
| Класс a/Уровень b | I/С | I/С | I/С | I/С | IIa/A |
| ≥1 до <5 | Вмешательство в липидный обмен не требуется | Вмешательство в липидный обмен не требуется | Изменение образа жизни, при необходимости — лекарственная терапия | Изменение образа жизни, при необходимости — лекарственная терапия | Изменение образа жизни, при необходимости — лекарственная терапия |
| Классa/Уровеньb | I/С | I/С | IIa/A | IIa/A | I/A |
| ≥5 до <10 или высокий риск | Вмешательство в липидный обмен не требуется | Изменение образа жизни, при необходимости — лекарственная терапия | Изменение образа жизни и немедленное начало лекарственной терапии | Изменение образа жизни и немедленное начало лекарственной терапии | Изменение образа жизни и немедленное начало лекарственной терапии |
| Класс a/Уровень b | IIa/A | IIa/A | IIa/A | I/A | I/A |
| ≥10 или очень высокий риск | Изменение образа жизни, при необходимости — лекарственная терапия | Изменение образа жизни и немедленное начало лекарственной терапии | Изменение образа жизни и немедленное начало лекарственной терапии | Изменение образа жизни и немедленное начало лекарственной терапии | Изменение образа жизни и немедленное начало лекарственной терапии |
| Класс a/Уровень b | IIa/A | IIa/A | I/A | I/A | I/A |
* Руководство EOK/EOA по диагностике и лечению дислипидемий (2016)
Таблица 3 Сходства и различия в лекарственной терапии между рекомендациями ЕОА/ЕОК по терапии дислипидемий от 2011 года и рекомендациями АКК/ААС по снижению уровня холестерина в крови для уменьшения риска сердечно-сосудистых осложнений атеросклероза от 2013 года.
| ЕОА/ЕОК, 2011 | АКК/ААС, 2013 | |
| Вторичная профилактика | Целевой уровень ХС ЛПНП<1,8 ммоль/л, или по крайней мере снижение на 50 %.Если цель не может быть достигнута при помощистатинов, следует рассмотретькомбинированную терапию. | Высокая интенсивность терапии статинами. Если 50 %-ное снижение не достигается, следует рассмотретьвозможностькомбинированнойтерапии. |
| Непереносимость статинов при вторичной профилактике | Уменьшить дозу статина, рассмотреть возможность комбинированной терапии | Терапия статинами в умеренной или низкой дозе, рассмотреть возможность комбинированной терапии |
| Первичная профилактика, ЛПНП >4,9 ммоль/л | Целевой уровень ХС-ЛПНП <2,5 ммоль/л. Если целевой уровень не достигается, максимальное снижение ХС-ЛПНП с использованием комбинации существующих препаратов в переносимых дозах. | Терапия статинами в высокой дозе, направленная на достижение как минимум 50% снижения ХС ЛПНП. Если снижение на 50% не достигается, рассмотреть возможность дополнительной терапии. |
| Первичная профилактика при сахарном диабете | Сахарный диабет в сочетании с другими факторами риска или поражением органов-мишеней:целевой уровень ХС ЛПНП ≤ 1,8 ммоль/л, или по крайней мере 50 % снижение. Неосложненный сахарныйдиабет: целевой уровень ЛПНП < 2,5 ммоль/л | Сахарный диабет с высоким риском:Высокая доза статинов.Диабет с низким риском: умеренная доза статинов. |
| Первичная профилактика у пациентов с высоким риском сердечно-сосудистых осложнений | SCORE ≥ 5% риск смертельногосердечно- сосудистого заболевания:целевой уровень < 2,5ммоль/л | Суммарный риск сердечно-сосудистыхсобытий > 7,5%: терапия статинами в умеренной или высокой дозе.Риск сердечно-сосудистого события5-7,5%: терапия статинами в умеренной дозе. |
Состояния, при которых пациенты получают лечение, соответствующее вторичной профилактике
Ишемическая болезнь сердца
- Инфаркт миокарда
- Стенокардия
- Реваскуляризирующие операции на коронарных артериях
Цереброваскулярные заболевания
- Инсульт
- Транзиторная ишемическая атака
Заболевания периферических артерий
Множественные факторы риска с общим 10-ти летним риском развития сердечно-сосудистого заболевания >20%
Хроническая болезнь почек с СКФ <45 мл/мин на 1.73 м2
©2016 UpToDate®
Механизм действия
В настоящее время принято разделять липидные и нелипидные (плейотропные) механизмы действия статинов (Е.А. Коваль, 2007).
Основной липидный механизм действия статинов лежит в блокировании активности ключевого фермента – 3-гидрокси-3-метилглутарил-коэнзим А редуктазы (ГМГ-КоА-редуктазы), который принимает участие в синтезе ХС в печени. Поскольку ХС является основным элементом внутриклеточного метаболизма, в случае его недостатка активно экспрессируются на поверхности клеток рецепторы к основной транспортной форме ХС – апоВ, в результате чего из крови захватывается основная транспортная форма ХС – ЛПНП и ЛПОНП, триглицериды (ТГ). На уровень ТГ в крови большое влияние оказывают липофильные статины, которые блокируют синтез ЛПОНП и включение в их состав белка апоВ.
Статины способны повышать уровень ХС ЛПВП, причем независимо от степени снижения в крови концентрации ХС ЛПНП. Таким образом, статины оказывают позитивное влияние на все звенья липидного обмена при атеросклерозе.
Более того, в многочисленных клинических исследованиях было установлено, что по крайней мере у пациентов из группы высокого риска снижение уровня ОХ и Х-ЛПНП связано со статистически и клинически значимым снижением риска смерти от сердечно-сосудистой патологии. Именно поэтому уровни ОХ и Х-ЛПНП остаются основными рекомендуемыми терапевтическими мишенями в данных рекомендациях
Мета-анализ 9 крупных исследований показал тесную корреляцию между снижением при помощи статинов уровня ХС ЛПНП и уменьшением толщины комплекса интима-медиа (КИМ) в сонных артериях (снижение содержания ХС ЛПНП на каждые 10% ассоциируется с уменьшением толщины КИМ на 0,73% в год).
Механизм положительного влияния снижения уровня липидов не до конца понятен. Уменьшение выраженности атеросклеротического поражения отмечается лишь у небольшой доли пациентов, кроме того, для развития клинического эффекта липостатического действия препаратов требуется не менее шести (6-12) месяцев. В основе действия статинов могут лежать такие факторы, как стабилизация бляшки, уменьшение выраженности эндотелиальной дисфункции с уменьшением тромбогенности эпителия.
Обсуждается нейропротективный потенциал ингибиторов ГМГ-КоА-редуктазы. В экспериментальном исследовании была выявлена меньшая степень выраженности неврологических симптомов, если ИИ возникал на фоне лечения статинами.
Как принимать статины: до еды или после?
- На всасывание сатинов пища не оказывает никакого значимого влияния. Играет большую роль рацион. Эффективность статинов без особого труда с помощью еды можно свести на нет. Для этого достаточно в меню добавить продукты с большим содержанием холестерина, трансжиры, насыщенные жиры, сахар.
- Средства не влияют на усвоение пищевого стерола. Большое количество холестерина в организме компенсирует нехватку синтеза с помощью продуктов питания. И в результате уровень стерола не уменьшается.
- Обязательным условием является исключение из рациона алкогольных напитков, которые наносят сильный удар на печень. К этому добавляется медикаментозная нагрузка. Курение также негативно влияет на снижение холестерина, поскольку никотин повреждает сосудистую систему.
- Во время приемов статинов 1-3-го поколения запрещается употребление грейпфрутового сока. В его состав входят вещества, которые блокируют фермент-переносчик нужный для выведения препарата из организма. Количество лекарства в крови увеличивается, что провоцирует появление побочных действий.
- Исключением является препарат ловастатин. Его принимают именно во время ужина.
Эффекты статинов, не связанные с основным механизмом действия [9].
При проведении мета-анализа 19 исследований, выполненных с 1998 по январь 2012 года, было выделено 48 эффектов статинов, не связанных с их основным действием.
Неврологические и психические заболевания:
При проведении мета-анализа исследований статинов было установлено, что приём препаратов этой группы уменьшает риск развития деменции, умеренных (недементных) когнитивных нарушений и болезни Альцгеймера, приблизительно на 30%. Примечательно, что в более качественно спланированных исследованиях с большими размерами выборки и длительности наблюдения, эффект статинов на риск этих состояний был не так выражен. Получены менее убедительные данные о том, что лечение статинами сочетается с уменьшением риска развития болезни Паркинсона.
Несмотря на данные отдельных исследований, увеличение риска развития периферической полиневропатии, депрессии и суицидального поведения в мета-анализе не выявлено.
Нарушения со стороны органов зрения
Не было показано повышения частоты катаракты, глаукомы и возрастной макулярной дистрофии у пациентов принимающих статины.
Тромбоэмболические осложнения (тромбоз глубоких вен (ТГВ), тромбоэмболия легочной артерии и ее ветвей (ТЭЛА))
Приём статинов сочетается со снижением риска тромбоэмболических осложнений, данные более качественных исследований указывают на менее выраженное влияние статинов на частоту этих состояний.
Миопатия
Было показано повышение частоты развитие миопатии при приёме статинов в 2,5-3 раза, по данным различных исследований частота осложнения составляла 2,3-9,6 на 10 000. Был показано, что наличие сахарного диабета у пациентов не оказывает влияния на риск развития миопатии.
Поражения печени и повышение активности печёночных ферментов
Было показано повышение частоты развития заболеваний печени в 1,5 раза во время первого года назначения статинов, в дальнейшем, различия были минимальными или не отмечались вовсе.
По данным двух крупных проспективных исследований частота случаев поражения печени составляло 44 и 120 на 10 000 участников, что соответствовало повышению риска на 16 и 50 случаев на 10 000 участников, соответственно.
Поражения почек
При проведении мета-анализа не было показано увеличения риска поражения почек при приёме статинов. Данные отдельных исследований противоречивы: есть работы указывающие, как на большую, так и на меньшую частоту этого вида патологии у пациентов, принимающих статины.
Сахарный диабет 2 типа
Показано незначительное увеличение риска развития сахарного диабета 2 типа (в 1.3 раза). В отдельных исследованиях, включённых в мета-анализ не было показано отрицательного влияния статинов.
Ревматоидный артрит и остеоартроз
Не было показано повышения риска развития ревматоидного артрита и остеоартроза у пациентов, принимающих статины.
Пневмония
Не было показано влияние статинов на риск развития инфекций верхних дыхательных путей.
Статины при сердечно-сосудистых заболеваниях
WOSCOP (West of Scotland Coronary Prevention Study). Западно-Шотландское исследование было первым рандомизированным плацебо-контролируемым исследованием по первичной профилактике ИБС у мужчин среднего возраста с высоким риском коронарного атеросклероза и с ГХС (ХС ЛПНП ≥5 ммоль/л). Правастатин в дозе 40 мг/сут сравнивали с плацебо. Исследование длилось 5 лет и включало 6595 человек. В процессе исследования в группе, принимавшей правастатин, уровень ХС ЛПНП был снижен на 26%, на 31% снизилась частота смертельных исходов и нефатальных ИМ, на 37% – необходимость в аортокоронарном шунтировании, смертность от всех причин снизилась на 22%. При длительном наблюдении за участниками исследования было показано, что эффект от лечения сохранялся через 5 и 10 лет, несмотря на то, что после окончания исследования, лечение участников основной и контрольной групп не отличалось [].
По данным исследования Air Force/Texas Coronary Atherosclerosis Prevention Study (AFCAPS/TexCAPS), было показано, что ловастатин снижает вероятность первого коронарного приступа (нестабильная стенокардия, инфаркт миокарда с летальным исходом и без летального исхода, внезапная сердечная смерть) у пациентов обоего пола с низким риском, без клинических признаков сердечно-сосудистых заболеваний и близким к средним уровням ЛПНП 3.9 (3.4 — 4.9) ммоль/л. На каждую 1000 пациентов, получавших лечение ловастатином в течение 5 лет, было предотвращено 12 инфарктов миокарда и 17 реваскуляризирующих операций на коронарных артериях. Препарат не оказывал эффекта на общую смертность.
Сходные результаты были получены в исследовании ASCOT-LLA, в котором изучалось действие симвастатина (10 мг) в группе мужчин и женщин с относительно нормальным уровнем сывороточного холестерина, у которых были выявлены артериальная гипертензия и, как минимум три, дополнительных фактора риска ССЗ.
В исследовании JUPITER изучалось использование розувастатина в дозе 20 мг в сутки у здоровых молодых пациентов обоего пола с повышенным уровнем C-реактивного белка и уровнем ЛПНП ниже 3.4 ммоль/лпоказано выраженное уменьшение первичных конечных точек: cердечно-сосудистых осложнений (острый инфаркт миокарда, нестабильная стенокардия, внезапная сердечная смерть) и смерти от всех причин (отношение рисков 0.56 и 0.80, соответственно).
Применение аторвастатина у пациентов с ишемической болезнью сердца и острым коронарным синдромом
В рандомизированном исследовании GREACE у пациентов с документированной ИБС была продемонстрирована способность возрастающих доз аторвастатина (от 10 до 80 мг, средняя доза 24 мг) снижать общую и сердечно-сосудистую смертность на 43% (p=0,002) и 47% (p=0,0017) соответственно. Прием аторвастатина сопровождался снижением частоты развития сердечно-сосудистых событий (ИМ, нестабильной стенокардии, повторных реваскуляризаций миокарда) на 54% (p<0,0001) и мозговых инсультов на 47% (p=0,034) [5].
В двойном слепом рандомизированном исследовании TNT (Treating to New Target) у пациентов с документированной ИБС (n=10001) оценивалась эффективность различных доз аторвастатина (10 и 80 мг). Так, на терапии аторвастатином 80 мг у 8,7% пациентов была выявлена первичная конечная точка (сердечно-сосудистая смерть, нефатальный ИМ, остановка сердца с реанимацией, инсульт), а на терапии аторвастатином 10 мг — у 10,9%. Таким образом, у пациентов, принимавших 80 мг аторвастатина, риск основных событий был на 22% ниже, чем у пациентов, получавших дозу 10 мг (отношение шансов (ОШ) 0,78, 95% доверительный интервал (ДИ) 0,69–0,89, p<0,001) [6, 13].
Способность высоких доз аторвастатина 80 мг снижать частоту развития ишемических событий по сравнению с эндоваскулярным лечением была показана в исследовании AVERT (Atorvastatin Versus Revasculatisation Treatment) у 341 пациента со стабильной ИБС. У пациентов, находящихся на терапии аторвастатином в дозе 80 мг в течение 18 мес., была на 36% ниже частота развития ишемических событий, чем у больных на стандартной терапии, перенесших чрескожное коронарное вмешательство (ЧКВ) (р=0,048). Таким образом, агрессивная терапия статинами может быть столь же эффективна, как и эндоваскулярное лечение, в снижении частоты ишемических событий у пациентов с ИБС [8].
Эффективность оригинального аторвастатина в дозе 80 мг в качестве вторичной профилактики ССЗ оценивалась и у пациентов с острым коронарным синдромом (ОКС). Так, в рандомизированном двойном слепом исследовании MIRACL (Myocardial Ischemia Reduction with Aggressive Cholesterol Lowering) из 3086 пациентов с ОКС (нестабильной стенокардией или острым ИМ без подъема сегмента ST) первичная конечная точка (смерть, нефатальный ИМ, остановка сердца с проведением реанимационных мероприятий или возобновление эпизодов ишемии миокарда, требующей повторной госпитализации) была достигнута у 228 пациентов (14,8%) в группе аторвастатина и 269 пациентов (17,4%) в группе плацебо (ОР 0,84, 95% ДИ 0,70–1,00, p=0,048). Также в группе аторвастатина регистрировалась более низкая частота симптоматической ишемии миокарда, требующей экстренной повторной госпитализации, по сравнению с плацебо (6,2% против 8,4%, р=0,02) [7]. У 171 пациента с ОКС в исследовании ARMYDA-ACS (Atorvastatin Pretreatment Improves Outcomes in Patients With Acute Coronary Syndromes Undergoing Early Percutaneous Coronary Intervention) назначение аторвастатина способствовало снижению риска 30-дневных сердечно-сосудистых событий после проведения эндоваскулярного лечения на 88% по сравнению с группой плацебо (в случае терапии аторвастатином за 12 ч перед эндоваскулярным вмешательством с приемом 40 мг периоперационно) (ОШ 0,12, 95% ДИ 0,05–0,50, p=0,004) [14].
В другом исследовании — PROVE IT-TIMI 22 (Pravastatin or Atorvastatin Evaluation and Infection Therapy Thrombolysis in Myocardial Infarction 22 Investigators) оценивалась эффективность аторвастатина 80 мг и правастатина 40 мг у 4162 пациентов, перенесших ЧКВ в связи с развитием ОКС. По сравнению с терапией правастатином в дозе 40 мг прием аторвастатина в дозе 80 мг сопровождался снижением частоты достижения комбинированной конечной точки: смерть, ИМ, инсульт, нестабильная стенокардия, приведшая к госпитализации и реваскуляризации в течение 30 дней после эндоваскулярного лечения (21,5% против 26,5%, ОШ 0,78, 95% ДИ 0,67–0,91, p=0,002), а также частоты реваскуляризации инфаркт-связанной (11,4% против 15,4%, p=0,001) и неинфаркт-связанной артерий (8,0% против 10,5%, p=0,017) [15]. На основании данного исследования был сделан вывод, что терапия аторвастатином снижает частоту серьезных неблагоприятных сердечно-сосудистых событий у пациентов с ОКС, перенесших ЧКВ.
Статины при цереброваскулярных заболеваниях
Назначение статинов показано как при острых, так и при хронических цереброваскулярных заболеваниях. В последнем случае, при отсутствии убедительных данных о возможности медикаментозной коррекции основных симптомов: когнитивные нарушения, нарушения ходьбы, нарушения мочеиспускания, основное значение приобретает агрессивная коррекция факторов риска сердечно-сосудистых осложнений. Эти мероприятия необходимы, но недостаточны для замедления прогрессирования микроангиопатии. В отдельных случаях, хроническое сосудистое поражение головного мозга развивается у пожилых пациентов с низким суммарным риском, что указывает на сложный патогенез состояния.
Основные данные о роли статинов во вторичной профилактике инсульта были получены в исследовании SPARCL.
В большинстве, но не во всех эпидемиологических исследованиях было показано сочетание высокой концентрации холестерина и высокого риска инсульта. Также была показана связь между высокой концентрацией холестерина и атеросклерозом сонных артерий [].
Данные о влиянии уровня холестерина на риск развития геморрагического инсульта противоречивы. В исследовании MRFIT риск летального исхода при внутричерепном кровоизлиянии у лиц с концентрацией общего холестерина <4,14 ммоль/л был в 3 раза выше, чем у лиц с высоким уровнем общего холестерина.
В исследовании APCSC было показано 20% (95% ДИ, 8% — 30%) снижение риска геморрагического инсульта на каждый 1 ммоль/л повышения уровня общего холестерина. [].
Таким образом, уровень общего холестерина оказывает на риск инсульта разнонаправленное влияние: высокий уровень холестерина может сочетаться с бОльшим риском ишемического инсульта, низкий — с повышением риска геморрагического инсульта .
В большинстве исследований показана обратная зависимость уровня липопротеидов низкой плотности (ЛПНП) и риска ишемического инсульта [].
Концентрация триглицеридов не влияет на риск инсульта [].
Назначение липостатической терапии показано как для первичной, так и для вторичной профилактики инсульта.
В мета-анализе рандомизированных исследований было показано отсутствие пороговой концентрации липопротеидов низкой плотности (ЛПНП), при которой риск использования статинов превышает пользу [].
Терапия статинами уменьшает риск развития сосудистых осложнений, включая первый инсульт. В мета-анализе результатов исследований, опубликованных к декабрю 2008 года (160 000 участников), было показано, что:
- назначение статинов в комбинации с другими подходами к первичной и вторичной профилактике инсультов обеспечивает снижение риска развития всех видов инсульта на 18%;
- в 10 исследованиях с участием 83,000 пациентов, статины не повышали риск развития геморрагического инсульта (относительный риск 1.03, 95% доверительный интервал 0.75-1.41). Однако, в подгруппе пациентов с клиническими проявлениями цереброваскулярного заболевания, большинство из которых принимали участие в исследовании SPARCL, отмечался повышенный риск развития геморрагического инсульта (относительный риск 1.73, 95% доверительный интервал 1.19-2.5);
- эффективность статинов для вторичной профилактики инсульта оценивалась только в исследовании SPARCL (4731 амбулаторных пациентов, которым не выставлялся диагноз сердечно-сосудистого заболевания, без источников кардиогенной эмболии, перенесших инсульт или транзиторную ишемическую атаку за 1-6 месяцев до назначения лечения — аторвастатина в дозе 80 мг/сут или плацебо). Было показано, что снижение концентрации ЛПНП уменьшает риск развития повторного некардиоэмболического инсульта (относительный риск 0,84). (Amarenco P, Labreuche J. Lipid management in the prevention of stroke: review and updated meta-analysis of statins for stroke prevention. Lancet Neurol. 2009;8(5):453.). По результатам исследования пациентам, перенесшим транзиторную ишемическую атаку или ишемический инсульт, у которых не была диагностирована ишемическая болезнь сердца рекомендуется «агрессивная» липостатическая терапия статинами с целью снижения риска инсульта или острых сердечно-сосудистых заболеваний. Предпочтительным является использование аторвастатина в дозе 80 мг/сут. Для максимальной эффективности лечения необходимо добиваться снижения уровня ЛПНП на ≥50% от исходного или <1,8 ммоль/л.
В какое время лучше принимать статины?
Существует множество мнений, когда лучше принимать статины. Но к каждому лекарственному препарату идет инструкция, где прописано, как и когда их пить.
Синтез холестерина в большом количестве происходит в ночное время суток. В этот период концентрация статина в крови должна быть высокой. Лекарственное средство блокирует самое большее количество реакций образования холестерина и максимально эффективно снижает его концентрацию.
Каждое средство имеет разный период полувыведения:
- Ловастатин — 3 часа;
- Симвастатин — 2 часа;
- Флувастатин — 7 часов;
- Питавастатин — 9 часов;
- Аторвастатин — 14 часов;
- Розувастатин — 19 часов.
Статины с наименьшим периодом выведения, следует принимать вечером, иначе к моменту активного соединения холестерина останется небольшое количество препарата. Статины с большим периодом выведения, например, аторвастатин или розувастатин выводятся из организма медленно, поэтому их принимать можно в любое время.
Имеют воздействие на холестерин
- Согласно, проведенным исследованиям влияния препаратов на уровне триглицеридов, общего холестерина и ЛПВП, достоверных различий между утренними и вечерними приемами не найдено.
- Проведенный анализ статинов с наименьшим периодом выведения не показал существенных различий между приемом препарата утром и вечером. Но по изменению общего холестерина и ЛПНП было выявлено, что вечерний прием эффективней.
- Исследования статинов с длительным выведением препарата, также не показал существенного различия в показаниях холестерина и ЛПНП. Но вечерние дозы оказались более результативными по показателях ЛПВП.
- Существуют исключения, такие как питавастатин. Препарат занимает промежуточное положение. Но в инструкции по применению указано, что пить данную таблетку следует перед сном.
РЕЗЮМЕ
- Статины являются относительно безопасной группой лекарственных препаратов. Риск развития нежелательных явлений, требующих отмены препаратов, сопоставим с плацебо. Наиболее часто развиваются патологическое повышение активности печёночных ферментов (0,3-5%, часто в начале лечения, носит дозозависимый характер. Частота развития тяжёлых поражений печени у пациентов, принимающих статины не превышает таковую в общей популяции (Cohen DE, Anania FA, Chalasani N, An assessment of statin safety by hepatologists. Am J Cardiol. 2006;97(8A):77C.)
- Оценка функции печени требуется только до начала терапии статинами, дальнейшие повторные исследования только по клиническими показаниям [].
- Миотоксическое действие статинов проявляется редко: частота миалгий составляет 2-11%, миозитов 0,5%, рабдомиолиза 0.1%. Рутинное измерение активности мышечно-специфичного фермента — креатинкиназы в динамике не рекомендуется, однако, оценка его уровня целесообразна в начале лечения статинами и при появлении у пациента жалоб на боли в мышцах и мышечную слабость.
- Однако, эти симптомы могут отмечаться и у пациентов без патологического повышения активности ферментов.
- Статины чаще вызывают повреждение мышечной ткани у пациентов с хронической почечной недостаточностью, заболеваниями печени с обструкцией желчных путей, а также у пациентов с гипотиреозом. В связи с последним фактом, перед началом лечения также требуется оценить уровень тиреотропного гормона (ТТГ) [].
- Приём статинов в течение нескольких десятков лет недостаточно изучен. Назначение статинов пациентам 20-30 лет требует индивидуального рассмотрения каждого случая.
- Терапия статинами противопоказана беременным женщинам.
- При назначении статинов пожилым пациентам необходимо принимать во внимание ожидаемую продолжительность жизни и набор хронических соматических заболеваний. При наличии серьёзной патологии — назначение препаратов этой группы не целесообразно.