Исследование здоровья человека с сердечно-сосудистыми заболеваниями нуждается в определении «запасов» и функциональных возможностей. Особенно важны подобные характеристики в подборе тактики лечения тяжелых случаев, кардиогенного и токсического шока, при подготовке к оперативным вмешательствам на сердце.
Сердечный индекс не измеряется каким-либо прибором. Он относится к группе расчетных показателей. Это означает, что для его определения необходимо знать другие величины.
Как рассчитать сердечный индекс
В клинической литературе чаще используют понятие «минутный объем кровообращения
» (
МОК
).
В системе транспорта кислорода аппарат кровообращения
является лимитирующим звеном, поэтому соотношение максимальной величины МОК, проявляющейся при максимально напряженной мышечной работе, с его значением в условиях основного обмена дает представление о функциональном резерве сердечно-сосудистой системы. Это же соотношение отражает и функциональный резерв сердца в его гемодинамической функции. Гемодинамический функциональный резерв сердца у здоровых людей составляет 300—400 %. Это означает, что МОК покоя может быть увеличен в 3—4 раза. У физически тренированных лиц функциональный резерв выше — он достигает 500—700 %.
Для условий физического покоя и горизонтального положения тела испытуемого нормальные величины минутного объема кровообращения ( МОК )
соответствуют диапазону 4—6 л/ мин (чаще приводятся величины 5—5,5 л/мин). Средние величины сердечного индекса колеблются от 2 до 4 л/(мин • м2) — чаще приводятся величины порядка 3—3,5 л/(мин • м2).
Рис. 9.4. Фракции диастолической емкости левого желудочка.
Поскольку объем крови у человека составляет только 5—6 л, полный кругооборот всего объема крови происходит примерно за 1 мин. В период тяжелой работы МОК у здорового человека может увеличиваться до 25— 30 л/мин, а у спортсменов — до 30—40 л/мин.
Факторами, определяющими величину величины минутного объема кровообращения ( МОК )
, являются систолический объем крови, частота сердечных сокращений и венозный возврат крови к сердцу.
Систолический объем крови
. Объем крови, нагнетаемый каждым желудочком в магистральный сосуд (аорту или легочную артерию) при одном сокращении сердца, обозначают как систолический, или ударный, объем крови.
В покое объем крови
, выбрасываемый из желудочка, составляет в норме от трети до половины общего количества крови, содержащейся в этой камере сердца к концу диастолы. Оставшийся в сердце после систолы
резервный объем крови
является своеобразным депо, обеспечивающим увеличение сердечного выброса при ситуациях, в которых требуется быстрая интенсификация гемодинамики (например, при физической нагрузке, эмоциональном стрессе и др.).
Таблица 9.3. Некоторые параметры системной гемодинамики и насосной функции сердца у человека (в условиях основного обмена)
Величина систолического (ударного) объема крови
во многом предопределена конечным диастолическим объемом желудочков. В условиях покоя диастолическая емкость желудочков сердца подразделяется на три фракции: ударного объема, базального резервного объема и остаточного объема. Все эти три фракции суммарно составляют конечно-диастолический объем крови, содержащийся в желудочках (рис. 9.4).
После выброса в аорту систолического объема крови
оставшейся в желудочке объем крови — это конечно-систолический объем. Он подразделяется на базальный резервный объем и остаточный объем. Базальный резервный объем — это количество крови, которое может быть дополнительно выброшено из желудочка при увеличении силы сокращений миокарда (например, при физической нагрузке организма).
Остаточный объем
— это то количество крови, которое не может быть вытолкнуто из желудочка даже при самом мощном сердечном сокращении (см. рис. 9.4).
Величина резервного объема крови
является одной из главных детерминант функционального резерва сердца по его специфической функции — перемещению крови в системе. При увеличении резервного объема, соответственно, увеличивается максимальный систолический объем, который может быть выброшен из сердца в условиях его интенсивной деятельности.
Регуляторные влияния на сердце реализуются в изменении систолического объема
путем воздействия на сократительную силу миокарда. При уменьшении мощности сердечного сокращения систолический объем снижается.
У человека при горизонтальном положении тела в условиях покоя систолический объем
составляет от 60 до 90 мл (табл. 9.3).
Источник
Особенности оценки показателя
Сердечный индекс позволяет правильно подобрать лечение на разных стадиях шока и получить более точную диагностическую информацию.
Важно иметь в виду, что этот показатель никогда не оценивается самостоятельно. Он входит в группу гемодинамических величин в качестве равнозначимой информации совместно с:
- давлением в артериях, венах, камерах сердца;
- насыщением крови кислородом;
- ударными индексами работы каждого желудочка;
- показателем периферического сопротивления;
- коэффициентами доставки и утилизации кислорода.
Расшифровка УЗИ (ЭхоКг) сердца
Среди диагностических кардиологических манипуляций, являющихся информативными, стоит выделить эхокардиографию или ультразвуковое исследование сердца. Это аппаратная процедура, проводимая с помощью высокочастотных звуковых волн. Она незаменима для точного определения проблем, имеющих прямое отношение к работе миокарда, всей сердечно-сосудистой системе.
Эффективность эхокардиографии напрямую связана с оценкой ее результатов. Грамотная расшифровка УЗИ сердца – прямой путь к скорейшей постановке диагноза и составлению действенного плана лечения. Доверьте решение задачи опытному специалисту, обратитесь за квалифицированной врачебной поддержкой к нам!
Зачем нужна эхокардиография сердца
Существует огромное количество причин, по которым врач может рекомендовать сделать эхокардиографию. Безвредная и недорогая процедура незаменима при:
Лечащий доктор может назначить процедуру, после чего провести полную расшифровку УЗИ сердца, при постоянных головокружениях, аритмии, атеросклерозе, перикардите, пороках сердечной мышцы, ишемической болезни. Показаниями часто является многоплодная беременность, наследственная предрасположенность, медосмотр на предприятии.
Кардиографию ультразвуком проводят и взрослым, и детям. Когда у малыша есть подозрение на аномалии развития миокарда, появилась отдышка без симптомов острой респираторной инфекции, наблюдаются потери сознания, проверить работу главного органа нужно обязательно. Педиатр может направить на диагностику, когда во время применения фонендоскопа были замечены посторонние звуки на фоне нормальной сократительной деятельности.
Вышеупомянутый кардиологический осмотр для подростка так же играет важную роль. Тест ориентирован на оценку нормального развития органа в пубертатном периоде, ведь именно в это время часто наблюдается резкий скачек увеличения размеров тела.
Причины снижения ЦИ
Фактор всегда кардиальный.
- Сердечная недостаточность. Основной патологический процесс, который заканчивается падением сократительной способности миокарда, малым объемом выброса крови в большой круг и нарушением работы всех органов и систем. Представляет наибольшую опасность. Развивается в результате длительного течения артериальной гипертензии, перенесенного инфаркта.
Подробнее о симптомах острой СН читайте в этой статье.
- Кардиомиопатия. Разрастание, утолщение стенок мышечного органа, расширение камер всегда заставляет снижаться циркадный ритм. Восстановление как таковое невозможно. Это анатомическое явление, оно существует постоянно. С другой стороны есть шанс компенсации медикаментозным путем, тогда циркадный индекс придет в норму.
- Воспаление сердечной мышцы (миокардит, перикардит). Аутоиммунного или инфекционного происхождения, когда патология заходит далеко в своем развитии. Проявляется брадикардией, что не характерно для указанного диагноза. Это грозный признак. Требуется срочное лечение. Хотя начинать его нужно и того раньше, как только процесс начался.
Падение ЦИ может быть итогом приема антиаритмических препаратов. Тогда нужно выждать некоторое время и провести исследование еще раз.
Расшифровка УЗИ сердца
Для того чтобы расшифровка ЭхоКГ сердца была выполнена без ошибок и полностью, учитывают возраст пациента, общее состояние его здоровья, наличие заболеваний, протекающих в хронической форме (панкреатит, тонзиллит, астма, васкулит и др.). Самостоятельно (без знаний и опыта) определить патологию невозможно. Правильно оценить ответ может только врач. Здесь нет места экспериментам и догадкам. Нецелесообразно искать ответы в интернете на сайтах компаний с сомнительной репутацией. Доверяйте свое здоровье профессионалам, которые дают гарантии и ценят каждого пациента.
Причины повышения ЦИ
Относительно редко бывают патологическими. Чаще отклонение циркадного индекса указывает на высокую тренированность организма.
Нарушение (говоря условно) присуще спортсменам-профессионалам и представителям физического труда. Восстановление в таком случае не требуется, но наблюдать за пациентом нужно.
Никогда не известно, как поведет себя сердце дальше. Вполне возможны фатальные последствия в результате декомпенсации состояния.
Также причиной повышенного ЦИ становится рост давления в легочной артерии и сопутствующие этому процессу нарушения работы органа, анатомические дефекты, так называемое легочное сердце.
Расшифровка результатов ЭхоКг у взрослых
Заключение по диагностике делает только лечащий врач. Документ в письменном (иногда электронном) виде передается пациенту в кабинете диагностики, после чего фиксируется в больничной карте. Индивидуальные показатели человека, проходящего обследование, заносятся в специальную таблицу, где уже прописаны цифры по норме для конкретного возраста и пола.
Пытаться самостоятельно выполнить расшифровку УЗИ сердца – глупо и небезопасно. Сочетание нескольких отклонений может свидетельствовать о разных патологиях. Здесь без опыта и знаний не обойтись.
| Кардиологический параметр | Мужские ответы | Женские ответы |
| ММЛЖ — масса миокарда левого желудочка | 135-180 г | 95-142 г |
| ИМЛЖ — индекс массы левого желудочка | 71-92 г/м2 | 71-88 г/м2 |
| КСР – конечный систолический размер ЛЖ | 31-42 мм | 31-42 мм |
| КСР – конечный систолический размер ЛЖ | 31-42 мм | 31-42 мм |
| КДР — конечный диастолический размер | 46-58 мм | 45-58 мм |
| Объем жидкости в полости перикарда | 10-30 мл | 10-30 мл |
| Толщина стенки ЛЖ в диастоле | до 11 мм | до 10 мм |
| Объем выброса крови при систоле ЛЖ | 60-100 мл | 60-100 мл |
| Толщина стенки ПЖ — правого желудочка | 5 мм | 4,8- 5 мм |
| Размер ЛП — левого предсердия | 18,5-33 мм | 17,5-33 мм |
| Конечный диастолический объем ЛП | 50-82 мл | 38-57 мл |
| Конечный диастолический объем ПП – правого предсердия | 20-100 мл | 20-100 мл |
| Толщина МЖП — межжелудочковой перегородки в систолу | 5-9,5 мм | 5-9,0 мм |
| Толщина МЖП в диастолу | 7,5-11 мм | 7,5-11 мм |
| Площадь отверстия аорты | 20-35 мм2 | 20-35 мм2 |
| Толщина наружной оболочки перикарда | 1,2-1,7 мм | 1,2-1,7 мм |
Только врач-кардиолог может выполнять оценку УЗИ сердца, расшифровка результатов проводится по стандартным значениям с учетом общего состояния здоровья пациента, принимаемых им препаратов и прочих факторов. Изучается размер, масса, объем и расположение органа, состояние клапанов, тканей. Фиксируются параметры по сокращениям, сосудам и кровяному выбросу, толщине стенок и другие важные нюансы. Скорость кровяного распределения по сердечным камерам помогает определить допплерометрия. Она нередко проводится в комплексе с традиционным ультразвуковым исследованием.
Сердечный выброс, его фракции. Систолический и минутный объемы крови. Сердечный индекс.
Количество крови, выбрасываемое желудочком сердца в артерии в минуту является важным показателем функционального состояния сердечно-сосудистой системы (ССС) и называется минутным объемом крови (МОК). Он одинаков для обоих желудочков и в покое равен 4,5–5 л.
Важную характеристику насосной функции сердца дает ударный объем, называемый также систолическим объемом или систолическим выбросом. Ударный объем – количество крови, выбрасываемое желудочком сердца в артериальную систему за одну систолу. (Если разделить МОК на ЧСС в минуту получим систолический объем (СО) кровотока.) При сокращении сердца равном 75 ударов в мин он составляет 65–70 мл, при работе увеличивается до 125 мл. У спортсменов в покое он составляет 100 мл, при работе возрастает до 180 мл. Определение МОК и СО широко применяется в клинике.
Фракция выброса (ФВ) – выраженное в процентах отношение ударного объема сердца к конечно-диастолическому объему желудочка. ФВ в покое у здорового человека 50-75%, а при физической нагрузке может достигать 80%.
Объем крови полости желудочка, который она занимает перед его систолой составляет конечно-диастолический объем (120–130 мл).
Конечно-систолический объем (КСО) – это количество крови, остающееся в желудочке сразу после систолы. В покое он составляет менее 50% от КДО, или 50-60 мл. Часть этого объема крови является резервным объемом.
Резервный объем реализуется при увеличении СО при нагрузках. В норме он составляет 15–20% от конечно-диастолического.
Объем крови в полостях сердца, остающийся при полной реализации резервного объема, при максимальной систоле составляет остаточный объем. СО и МОК величины непостоянные. При мышечной деятельности МОК возрастает до 30–38 л за счет учащения сокращений сердца и увеличения СОК.
Ряд показателей используется для оценки сократимости сердечной мышцы. К ним относятся: фракция выброса, скорость изгнания крови в фазу быстрого наполнения, скорость прироста давления в желудочке в период напряжения (измеряется при зондировании желудочка)/
Скорость изгнания крови изменяется методом Доплера при УЗИ сердца.
Скорость прироста давления в полостях считается желудочков считается одним из наиболее достоверных показателей сократимости миокарда. Для левого желудочка величина этого показателя в норме составляет 2000-2500 мм рт ст /с.
Снижение фракции выброса ниже 50%, уменьшение скорости изгнания крови, скорости прироста давления свидетельсвуют о понижении сократимости миокарда и возможности развития недостаточности насосной функции сердца.
Величина МОК, деленная на площадь поверхности тела в м2 определяется как сердечный индекс (л/мин/м2).
СИ = МОК/S (л/мин×м2)
Он является показателем насосной функции сердца. В норме сердечный индекс составляет 3–4 л/мин×м2.
МОК, УОК и СИ объединяют общим понятием сердечный выброс.
Если известен МОК и АД в аорте (или легочной артерии) можно определить внешнюю работу сердца
Р = МОК × АД
Р — работа сердца в мин в килограмометрах (кг/м).
МОК — минутный объем крови (л).
АД — давление в метрах водного столба.
При физическом покое внешняя работа сердца составляет 70–110 Дж, при работе увеличивается до 800 Дж, для каждого желудочка в отдельности.
Таким образом, работа сердца определяется 2-мя факторами:
1. Количеством притекающей к нему крови.
2. Сопротивлением сосудов при изгнании крови в артерии (аорту и легочную артерию). Когда сердце не может при данном сопротивлении сосудов перекачать всю кровь в артерии, возникает сердечная недостаточность.
Различают 3 варианта сердечной недостаточности:
1. Недостаточность от перегрузки, когда к сердцу с нормальной сократительной способностью предъявляются чрезмерные требования при пороках, гипертензии.
2. Недостаточность сердца при повреждении миокарда: инфекции, интоксикации, авитаминозы, нарушение коронарного кровообращения. При этом снижается сократительная функция сердца.
3. Смешанная форма недостаточности — при ревматизме, дистрофических изменениях в миокарде и др.
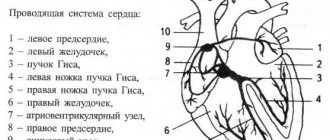
Весь комплекс проявлений деятельности сердца регистрируется с помощью различных физиологических методик — кардиографий: ЭКГ, электрокимография, баллистокардиография, динамокардиография, верхушечная кардиография, ультразвуковая кардиография и др.
Диагностическим методом для клиники является электрическая регистрация движения контура сердечной тени на экране рентгеновского аппарата. К экрану у краев контура сердца прикладывают фотоэлемент, соединенный с осциллографом. При движениях сердца изменяется освещенность фотоэлемента. Это регистрируется осциллографом в виде кривой сокращения и расслабления сердца. Такая методика называется электрокимографией.
Верхушечная кардиограмма регистрируется любой системой, улавливающей малые локальные перемещения. Датчик укрепляется в 5 межреберье над местом сердечного толчка. Характеризует все фазы сердечного цикла. Но зарегистрировать все фазы удается не всегда: сердечный толчок по разному проецируется, часть силы прикладывается к ребрам. Запись у разных лиц и у одного лица может отличаться, влияет степень развития жирового слоя и др.
Используются в клинике также методы исследования, основанные на использовании ультразвука — ультразвуковая кардиография.
Ультразвуковые колебания при частоте 500 кГц и выше глубоко проникают через ткани будучи образованными излучателями ультразвука, приложенными к поверхности грудной клетки. Ультразвук отражается от тканей различной плотности — от наружной и внутренней поверхности сердца, от сосудов, от клапанов. Определяется время достижения отраженного ультразвука до улавливающего прибора.
Если отражающая поверхность перемещается, то время возвращения ультразвуковых колебаний изменяется. Этот метод можно использовать для регистрации изменений конфигурации структур сердца при его деятельности в виде кривых, записанных с экрана электроннолучевой трубки. Эти методики называются неинвазивными.
К инвазивным методикам относятся:
Катетеризация полостей сердца. В центральный конец вскрытой плечевой вены вводят эластичный зонд-катетер и проталкивают к сердцу (в его правую половину). В аорту или левый желудочек вводят зонд через плечевую артерию.
Ультразвуковое сканирование — источник ультразвука вводится в сердце с помощью катетера.
Ангиография представляет собой исследование движений сердца в поле рентгеновских лучей и др.
Механические и звуковые проявления сердечной деятельности. Тоны сердца, их генез. Поликардиография. Сопоставление во времени периодов и фаз сердечного цикла ЭКГ и ФКГ и механических проявлений сердечной деятельности.
Сердечный толчок. При диастоле сердце принимает форму эллипсоида. При систоле оно приобретает форму шара, продольный диаметр его уменьшается, поперечный увеличивается. Верхушка при систоле приподнимается и прижимается к передней грудной стенке. В 5 межреберье возникает сердечный толчок, который может быть зарегистрирован (верхушечная кардиография). Изгнание крови из желудочков и ее движение по сосудам, вследствие реактивной отдачи вызывает колебания всего тела. Регистрация этих колебаний называется баллистокардиографией. Работа сердца сопровождается также звуковыми явлениями.
Тоны сердца. При выслушивании сердца определяются два тона: первый — систолический, второй — диастолический.
- Систолический тон низкий, протяжный (0,12 с). В его генезе участвуют несколько наслаивающихся компонентов:
1. Компонент закрытия митрального клапана.
2. Закрытия трехстворчатого клапана.
3. Пульмональный тон изгнания крови.
4. Аортальный тон изгнания крови.
Характеристику I тона определяет напряжение створчатых клапанов, напряжение сухожильных нитей, сосочковых мышц, стенок миокарда желудочков.
Компоненты изгнания крови возникают при напряжении стенок магистральных сосудов. I тон хорошо прослушивается в 5-ом левом межреберье. При патологии в генезе I тона участвуют:
1. Компонент открытия аортального клапана.
2. Открытие пульмонального клапана.
3. Тон растяжения легочной артерии.
4. Тон растяжения аорты.
Усиление I тона может быть при:
1. Гипердинамии: физические нагрузки, эмоции.
- При нарушении временных отношений между систолой предсердий и желудочков.
- При плохом наполнении левого желудочка (особенно при митральном стенозе, когда клапаны не полностью открываются). Третий вариант усиления I тона имеет существенное диагностическое значение.
Ослабление I тона возможно при недостаточности митрального клапана, когда створки неплотно смыкаются, при поражении миокарда и др.
- II тон — диастолический (высокий, короткий 0,08 с). Возникает при напряжении замкнутых полулунных клапанов. На сфигмограмме его эквивалент — инцизура. Тон тем выше, чем выше давление в аорте и легочной артерии. Хорошо прослушивается во 2-межреберье справа и слева от грудины. Он усиливается при склерозе восходящей аорты, легочной артерии. Звучание I и II тонов сердца наиболее близко передает сочетание звуков при произнесении словосочетании «ЛАБ-ДАБ».
studfiles.net
Нормы эхокардиографии сердца у детей
В педиатрии нормативные показатели имеют прямое отношение к площади тела пациента. Определить ее можно по формуле, используя росто-весовые данные ребенка. Во время диагностики просматривают и отмечают сведения по:
Грамотная расшифровка эхокардиографии сердца у детей требует внимательности и ответственности во всех ситуациях.
| Параметры диагностики миокарда у новорожденных | Мужской пол | Женский пол |
| КДР левого желудочка | От 19-ти до 25-ти мм | От 18-ти до 24 мм |
| Левое предсердие в диаметре | От 13-ти до 18-ти мм | От 12-ти до 17-ти мм |
| Левый желудочек в диаметре | От 6-ти до 14-ти мм | От 5-ти до 13-ти мм |
| КСР левого желудочка | От 12-ти до 17-ти мм | |
| МЖП (толщ.) | От 3-х до 6-ти мм | |
| Толщина стенки правого желудочка | От 2-х до 3-х мм | |
| Скорость кровотока | Около 1,3 м в секунду | |
| Фракция выброса у грудных детей варьируется | От 65 до 75% | |
Определение частоты сердечных сокращений (ЧСС) и направления электрической оси сердца
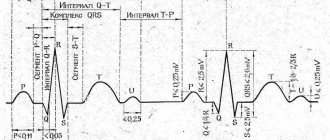
По данным кардиограммы можно определить число сердечных сокращений. Для этого нужно измерить расстояние между двумя зубцами R- самыми высокими на ЭКГ, оценить, с какой скоростью снималась кардиограмма и произвести расчеты.
Горизонтальное положение электрической оси сердца
Если ЭКГ снята со скоростью 25 мм/с, для расчёта будет применяться коэффициент 0,04 а, если скорость составляла 50 м/с коэффициент будет 0,08.
Количество сокращений рассчитывается по формуле:
ЧСС = 60/ расстояние между зубцами R* коэффициент
Например, расстояние между зубцами на кардиограмме составило 15 мм, а кардиограмма снята со скоростью 25 мм/с.
В этом случае расчёт будет таким:
В этом случае число сердечных сокращений составит 100 уд/мин. Поскольку нормой считается 50–90 уд/мин, у такого больного имеется незначительная тахикардия.
Чтобы определить направление электрической оси сердца, надо оценить размеры зубца R в стандартных отведениях. В норме он должен быть самым большим во II отведении. Это говорит о том, что сердце расположено правильно с небольшим отклонением влево.
Самый большой зубец R в III отведении говорит об отклонении сердца право, а в I – влево. В этих случаях нужно проанализировать кардиограмму на гипертрофию левого или правой части сердца, которая чаще всего и приводит к таким процессам.
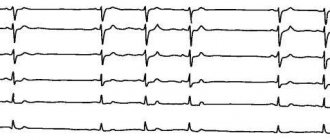
Сердечный ритм и аритмии
В норме сердце бьётся ритмично, поэтому кардиограмма похожа на повторяющийся орнамент. Возможны небольшие отклонения – до 10% от нормы. Чтобы понять, вписывается ли разница между промежутками в 10%, нужно оценить фрагменты ЭКГ, измерив расстояния между зубцами R-R по клеточкам или с помощью линейки.
Если между этими промежутками фиксируется значительная разница, у пациента диагностируется аритмия.
Сердечный ритм в норме должен быть синусовым. Об этом говорит синусовая природа зубца Р, который положителен в I-II отведении и отрицателен в отведении AVR. Этот зубец также, как правило, положителен в I отведении, AVF и в грудных отведениях V3- V6.
В отведении V1 и V2 он может быть как положительным так или двухфазным (состоящим из двух мелких зубцов). Все эти случаи считаются вариантом нормы. В остальных случаях диагностируется нарушение ритма.
Аритмии могут быть различной тяжести – от легких, регистрируемых только на ЭКГ, до тяжелых, приводящих к смертельным исходам. Многие из этих состояний корректируются с помощью лекарственных препаратов.
Нарушения сердечного ритма могут наблюдаться при слабости синусового узла, воспалительных изменениях в миокарде, нарушении питания сердечной мышцы, ишемической болезни (ИБС), инфарктах.
Противопоказания и рекомендации по проведению процедуры
Анализ вариабельности сердечного ритма посредством пульсоксиметрического датчика или с отведений ЭКГ является безвредным и безболезненным методом. Противопоказания отсутствуют, однако не следует надевать датчик пульсоксиметра или прищепки ЭКГ на места с поврежденной кожей.
В течение суток до обследования не рекомендуется принимать лекарственные препараты, а также стоит воздержаться от физиотерапевтических процедур (за исключением случаев мониторинга проводимых мероприятий). Температура в помещении должна поддерживаться на уровне 19-23°С.
Перед процедурой диагностики желательно посидеть или полежать несколько минут в удобном положении. В ходе исследования следует избегать воздействия на датчик пульсоксиметра прямых солнечных лучей или яркого искусственного освещения.
Проведение исследования с помощью Медсканера Велнесс подробно освещено в видеоинструкции, а примеры отчётов программы можно посмотреть по следующей ссылке.
Разберем различные виды аритмий
Синусовые аритмии, возникают из-за нарушений в синоатриальном узле, расположенном в правом предсердии. В этом случае все зубцы сохраняют размер, форму и последовательность.
Виды синусовых аритмий:
Дыхательная синусовая аритмия
Недыхательная синусовая аритмия
Иногда экстрасистолы чередуются с нормальными сердечными сокращениями. В этом случае возникают:
После такого приступа (пароксизма) возникает длительная пауза. Возникают жалобы на головокружение, тошноту, может нарушаться речь. Такое состояние чаще всего связано с поражением миокарда в области проводящих волокон, оставшемся после инфаркта или с воспалительными процессами. Иногда это нарушение может возникать из-за проблем с нервной системой и сопровождать тяжёлые неврозы.
Существует разновидность пароксизмальной тахикардии, импульсы при которой идут не с синусового узла, а из узла АВ. Картина в этом в этом случае будет схожей, однако на кардиограмме в часто повторяющихся сокращениях будет присутствовать зубец P, который» выпадает при пароксизмальной тахикардии, идущей от предсердий. Такой вид аритмии называется тахикардией А-В соединения.
Диагностика
Проводится на амбулаторном уровне. Госпитализация требуется только в критических случаях. Профильный специалист — кардиолог.
Примерный перечень мероприятий:
- Устный опрос пациента на предмет жалоб. Объективизация симптомов позволяет выстроить четкую клиническую картину, выдвинуть примерные гипотезы относительно вероятного нарушения работы сердца.
- Сбор анамнеза. Перенесенные болезни, привычки и образ жизни, семейная история, прочие моменты.
- Измерение артериального давления рутинными методами. С помощью обычного тонометра. Используется для сиюминутной оценки жизненно важного показателя.
- Основу диагностики составляет суточное Холтеровское мониторирование. Только оно может дать точную информацию по циркадному ритму. Измерение проводится каждые полчаса-час и заносится в память автоматического программируемого прибора. Затем устройство самостоятельно высчитывает показатель и запоминает его.
- Далее врачи имеют больше возможностей для диагностики, вектор становится понятным. Потому как цифры обычно зависят от вероятного патологического процесса.
- Далее показано проведение электрокардиографии. Она необходима для выявления нарушений ритма. Например, экстрасистолии и прочих подобных отклонений.
- Эхокардиография. Ультразвуковая методика исследования. Применяется для раннего выявления анатомических дефектов или же определения стадии нарушения.
- МРТ по необходимости.
- Нагрузочные тесты. Если нет оснований полагать анатомические дефекты, сердечную недостаточность или прочие опасные состояния. Проводится под контролем врачей, чтобы при необходимости оказать первую помощь.
Могут привлекаться прочие специалисты. Устранить причину нарушений они не способны, но выявления отклонений со стороны нервной системы, дыхательной деятельности — их прерогатива.
Низкий сердечный индекс связан с повышенным риском развития деменции
Системы в организме человека взаимосвязаны, и проблемы в одной из них отражаются на работе других. Один из примеров – влияние сердечно-сосудистого фактора на риск развития деменции. Этот вопрос изучен за последние годы довольно подробно. Вот результаты одного из последних наблюдений ученых.
Одним из показателей работы сердечно-сосудистой системы является так называемый сердечный индекс – отношение минутного объема кровообращения к площади поверхности тела. Сердечный индекс выступает важным индикатором функционального состояния организма, поэтому специалисты медицинского центра университета Вандербильт (США) проследили зависимость между сердечным индексом и риском развития деменции. Участники, средний возраст которых составлял приблизительно 70 лет, не имели на начало наблюдения клинически диагностированных инсультов, микроинсультов и нейродегенеративных расстройств. Наблюдение за ними продолжалось около 7 лет. В оценку включались такие данные, как пол испытуемых, возраст, верхнее артериальное давление, прием препаратов от давления, наличие диабета, история болезней по сердечно-сосудистым заболеваниям, мерцательная аритмия, курение и образование. По истечении периода наблюдения диагноз «деменция» был поставлен 32 пациентам, и все они относились к группе с низким сердечным индексом.
По словам руководителя исследования, Анджелы Джефферсон, нарушение функционирования сердца может в конечном итоге оказаться одним из основных факторов, повышающих риск развития деменции, поскольку головной мозг в этом случае не получает достаточного количества кислорода и питательных веществ. Однако в отличие от генетического фактора, не поддающегося корректировке, сердце можно укрепить путем правильного питания и физических нагрузок, причем на любом этапе жизни человека.
Источник
Особенности возрастных изменений
С возрастом изменяется минутный объем крови, от которого зависит сердечный индекс. Из-за замедления сокращений сердца увеличивается ударный объем (за одно сокращение). Так у новорожденного малыша он на уровне 2,5 мл, в годовалом возрасте — 10,2 мл, а к 16 годам повышается до 60 мл.
У взрослого человека этот показатель составляет от 60 до 80 мл.
Показатель одинаков у мальчиков и девочек. Но с 11 лет он растет у мальчиков быстрее, и к 16 годам определяется небольшая разница: у юношей выше, чем у девушек. Но поскольку одновременно нарастает и масса, рост (а значит и площадь общей поверхности тела), то сердечный индекс не увеличивается, а даже уменьшается на 40%.
Современное оборудование не требует ручных расчетов, а выдает комплексный результат анализа. Специалист сравнивает его со стандартными нормативами, проводит соотношение с другими аналитическими данными и судит о размере компенсаторных возможностей или патологических изменений.