Депрессия – широко распространенная болезнь, от которой страдает примерно 20% людей в развитых странах. Ее терапия включает комплексный подход, в том числе и прием медикаментозных препаратов. Транквилизатор нового поколения Грандаксин при депрессии назначают в случае умеренно выраженных ее симптомов. Он мягко воздействует на психоэмоциональный фон больного, проявляя при этом минимум побочных эффектов.
Фармакологическая группа
Грандаксин относят к анксиолитическим (противотревожным) средствам или транквилизаторам. Большинство представителей данной группы помимо противотревожного действия проявляют и другие, среди которых:
- седативное – снижение психической и двигательной активности;
- снотворное;
- противосудорожное;
- миорелаксирующее – расслабляющее.
Подобные эффекты делают невозможным прием таких препаратов днем, при вождении транспорта.
Грандаксин – это принципиально новый транквилизатор, с выраженным анксиолитическим действием. Его действующим веществом является тофизопам – нетипичное производное бензодиазепинов. Он синтезирован в результате преобразования молекулярной структуры диазепама. Благодаря такой особенности он не способен вызвать привыкания и синдром отмены.
Действие бензодиазепинов основано на повышении чувствительности рецепторов к ГАМК – гамма-аминомасляной кислоте. Это главный медиатор, который вызывает торможение в головном мозге и этим купирует возбуждение и проявляет успокаивающее действие. Однако ее избыток провоцирует противоположную реакцию – гиперактивность, тревогу, дрожь в руках и ногах.
Все бензодиазепины делят на 3 класса, учитывая преобладающее действие:
- с анксиолитическим;
- со снотворным;
- с противосудорожным эффектом.
У большинства представителей присутствуют все перечисленные свойства с одним ярко выраженным. Грандаксин же обладает противотревожным воздействием, а остальные проявления практически отсутствуют.
Учитывая, что средство не вызывает чувство сонливости, расслабление и вялость, не мешает сосредоточиться, его называют дневным транквилизатором и допускают совмещать его использование с вождением транспорта, но только после консультации с врачом.
Как распознать депрессию
Как уже было сказано, препарат помогает избавиться от депрессии, но не от всех ее форм. Грандаксин принимают только при легкой и средней степени заболевания с умеренно выраженной симптоматикой.
В течение заболевания выделяют несколько синдромов:
- Эмоциональные нарушения: сниженное настроение, тоска, тревога и внутреннее напряжение, пессимистический настрой; самобичевание, отсутствие интереса к окружающему миру, неспособность получать удовольствие.
- Поведенческие реакции: уединение, сниженная активность; вредные привычки;
- Когнитивные функции: неспособность сосредоточиться, заторможенность мышления, снижение памяти и восприятия; пессимистические мысли, размышления о суициде, заниженная самооценка.
- Вегетативные нарушения: плохой сон, извращения аппетита, слабость и недомогание, сбои в работе кишечника; неприятные ощущения в области сердца и других органов, головные боли.
Конкретным показанием к использованию препарата выступает реактивная депрессия. Она развивается в ответ на действие какого-либо травмирующего фактора. Состояние характеризуется стабильно сниженным эмоциональным фоном и зацикленностью на проблеме.
Больной корит и обвиняет себя в случившемся, его разговоры направлены только на проблему. И, постоянно анализируя ее, он ищет поддержки у окружающих.
Человека беспокоит бессонница. И он полностью отдает себе отчет о своем состоянии.
Возможны приступы отчаяния и демонстративных истерик. Возбуждение доходит до состояния, называемое «меланхолический раптус». При этом человек бесцельно мечется, рыдает, кричит, не исключены попытки суицида.
Такое состояние может сменяться депрессивным ступором, когда больной «застывает» в одной позиции, не реагируя на происходящее.
Воздействие Грандаксина
Главное действие препарата проявляется в анксиолитическом эффекте. Он помогает устранить чувство тревоги и страха, снизить эмоциональное напряжение, беспокойство и возбуждение как психическое, так и моторное.
В высокой степени Тофизопам проявляет вегетостабилизирующее свойство. У него оно выражается в наибольшей степени по сравнению с другими транквилизаторами:
- нормализует сон — устраняет бессонницу, способствует быстрому засыпанию;
- восстанавливает АД;
- стабилизирует сердечный ритм;
- уменьшает потливость;
- улучшает работу ЖКТ, устраняет запоры.
Вегетостабилизирующее действие достигается благодаря установлению баланса между симпатической и парасимпатической системами.
Стресспротективное действие Грандаксина оберегает ЦНС от воздействия разрушающего фактора. Оно дает больному состояние психологического комфорта, обеспечивает адекватную оценку происходящего. Защищает от развития нежелательных вегетососудистых реакций: тахикардии, сосудистых спазмов, разрушения слизистой ЖКТ. Устраняет возбуждение.
В некоторой степени Тофизопам оказывает коронаролитический эффект:
- улучшает коронарное кровообращение;
- уменьшает потребность сердечной мышцы в кислороде;
- нормализует метаболизм в сердечных тканях;
- увеличивает количество доставляемого к сердцу кислорода.
Такую способность Тофизопама широко используют в терапии ишемической болезни сердца. Препарат стабилизирует работу обоих отделов вегетативной нервной системы, и этим налаживает электрическую проводимость сердечной мышцы.
Психостимулирующее воздействие средства помогает восстановить психическую и физическую активность пациента. Способствует улучшению когнитивных функций, восстанавливает мыслительные способности, повышает настроение. Усиливает способность противостоять воздействию нежелательных факторов окружающей среды.
Грандаксин рекомендуют включать в состав комплексной терапии в качестве:
- усиления действия антидепрессантов;
- для устранения тревожности и приступов панических атак, которые могут быть спровоцированы началом приема антидепрессантных препаратов;
- в случаях, когда дозировка антидепрессантов недостаточна, а ее повышение невозможно из-за риска развития побочных реакций.
В качестве монотерапии применение средства нежелательно.
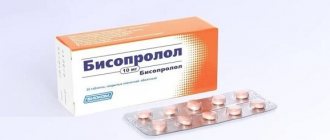
Бисопролол в лечении сложных нарушений сердечного ритма при беременности
Нарушения сердечного ритма при беременности по данным различных авторов встречаются у 20-40% женщин (1). Основные причины аритмий можно условно разделить на экстракардиальные, кардиальные и аритмии, этиология которых не установлена (идиопатические, первичная электрическая болезнь сердца).
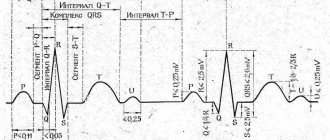
Таблица. Уровень АД и показатели холтеровского мониторирования ЭКГ у беременных на фоне лечения бисопрололом
К экстракардиальным факторам относят функциональные и органические поражения центральной нервной системы, дисфункцию вегетативной нервной системы с преобладанием тонуса симпатического отдела или снижением тонуса парасимпатического отдела, эндокринные заболевания, в первую очередь заболевания щитовидной железы, электролитный дисбаланс, механические и электрические травмы, гипо- и гипертермию, чрезмерную физическую нагрузку, интоксикацию алкоголем, никотином, кофе, лекарственными препаратами. Такие лекарственные средства, как симпатомиметики, сердечные гликозиды, диуретики, большинство психотропных средств, некоторые противоаритмические препараты и антибиотики могут вызвать нарушения ритма и проводимости.
Кардиальными факторами, способными вызвать нарушения сердечного ритма, являются ишемическая болезнь сердца, врожденные и приобретенные пороки сердца, в том числе пролапсы клапанов, артериальная гипертония, воспалительные и невоспалительные поражения миокарда, сердечная недостаточность, диагностические манипуляции и операции на сердце и коронарных сосудах, некоторые врожденные заболевания сердечно-сосудистой системы.
Беременность даже у практически здоровых женщин может являться фактором, провоцирующим развитие нарушений сердечного ритма. Этому способствуют гестационные изменения в организме женщины, касающиеся гемодинамических, электрофизиологических и нейрогуморальных параметров. Проаритмогенным эффектом, в частности, обладают гормоны симпатико-адреналовой системы (САС), активность которой в период беременности значительно возрастает, отражая адаптацию организма женщины к новым условиям функционирования системы «мать–плацента–плод» (2, 3). Изменения, приводящие к повышению активности САС, могут происходить на уровне центральной нервной системы, что проявляется уменьшением центральных ингибирующих влияний и снижением чувствительности барорецепторов, повышением импульсной активности симпатических нервов, облегчением ганглионарной передачи импульсов, усилением выделения норадреналина в синоптическую щель и нарушением его метаболизма в этой щели. Наряду с этим меняется и периферическое звено САС – плотность и/или чувствительность адренорецепторов, взаимодействие рецептор-сократительных белков. Опосредованное влияние САС на уровень АД и ЧСС осуществляется через стимуляцию синтеза ренина, вазопрессина, возникновение резистентности к инсулину, нарушение функционального состояния эндотелия и другие механизмы (4,5). Все эти процессы способны приводить к различным нарушениям сердечного ритма, лечение которых в период беременности является сложной и ответственной задачей, т.к. решается вопрос не только улучшения клинического состояния и качества жизни женщины, но и состояния плода и новорожденного.
Одним из самых частых нарушений сердечного ритма при беременности является экстрасистолия, которая почти у половины пациенток возникает без каких-либо органических изменений со стороны сердечно-сосудистой системы (ССС), желудочно-кишечного тракта, эндокринной системы. В качестве основных причин экстрасистолии в период беременности рассматривают физиологические изменения гемодинамики, эмоциональное возбуждение, прием алкоголя, кофе, крепкого чая, курение, переедание, злоупотребление острой пищей. Большое значение имеет электролитный дисбаланс в сторону гипомагниемии и гипокалиемии, применение лекарственных средств – симпатомиметиков, кофеина, а также нейроциркуляторная дистония и органическое поражение ССС, в частности, перенесенный миокардит, пороки сердца, кардиомиопатии и др.
Стратегия лечения нарушений сердечного ритма определяется основным правилом: следует избегать назначения противоаритмических препаратов, если аритмия не представляет угрозу для жизни пациентки. В случае необходимости применения лекарственных средств подходы к лечению те же, что и у небеременных женщин. Вместе с тем следует учитывать возможное влияние лекарственного препарата на физиологическое течение беременности, родов, состояние плода и новорожденного. В России нет классификации лекарственных средств по критериям безопасности для плода, в связи с чем возможно использовать Американскую классификацию лекарственных и пищевых препаратов Food and Drug Administration (FDA) (6). Согласно этим критериям, выделяют 5 категорий лекарственных средств.
- Контролируемые исследования показали отсутствие риска для плода.
- Отсутствие доказательств риска для плода: у животных обнаружен риск для плода, но у людей не выявлен, либо в эксперименте риск отсутствует, но у людей недостаточно исследований.
- Риск для плода не может быть исключен: у животных выявлены побочные эффекты, но у людей недостаточно исследований. Ожидаемый терапевтический эффект препарата может оправдывать его назначение несмотря на потенциальный его риск для плода.
- Наличие убедительных доказательств риска: у людей доказан риск для плода, однако ожидаемые результаты от его применения для будущей матери могут превысить потенциальный риск для плода.
- Применение при беременности не может быть оправданным: опасное для плода средство, когда негативное воздействие на плод превышает потенциальную пользу от этого препарата у будущей матери.
Препаратами выбора для лечения экстрасистолии при беременности являются верапамил и бета-адреноблокаторы.
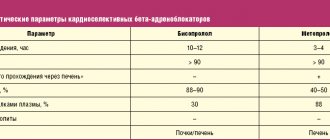
Бета-адреноблокаторы (БАБ) по классификации E.Vaughan-Williams (1971) относятся ко II классу антиаритмических средств. Принципиальный механизм ингибирующего влияния БАБ на адренореактивные структуры заключается в ослаблении или устранении эффектов, связанных с возбуждением катехоламинами β1-адренорецепторов, которые вызывают учащение сердечного ритма, повышение автоматизма атриовентрикулярного узла и возбудимости миокарда, повышение скорости проведения импульсов, усиление сократительной способности миокарда, уменьшение рефрактерного периода, активацию липолиза. Возбуждение катехоламинами β2-адренорецепторов приводит к расширению артериол, снижению тонуса гладкой мускулатуры бронхов, мочевого пузыря, тонуса матки при беременности, тремору скелетной мускулатуры, ингибированию высвобождения гистамина, лейкотриенов в тучных клетках при аллергических реакциях I типа, гипокалиемии, усилению печеночного гликогенолиза (7). Кардиоселективные БАБ в меньшей степени способствуют повышению тонуса периферических артерий, что очень важно при беременности, когда ОПСС физиологически снижается, в том числе в системе «мать–плацента–плод». Степень кардиоселективности (влияние на β1/β2–рецепторы) у метопролола равна 1:35, у бисопролола – 1:75, в то время как у некардиоселективного пропранолола индекс кардиоселективности составил 1,8:1. Чем позднее назначают при беременности любое лекарственное средство, в том числе БАБ, тем меньше риск его отрицательного влияния на течение беременности и состояние плода. Имеются сообщения о замедлении внутриутробного развития плода у женщин, принимавших во время беременности пропранолол и атенолол в I триместре беременности, в то время как применение этого препарата, как и других БАБ, со II триместра считают безопасным для плода и новорожденного (8). Данные немногочисленных рандомизированных исследований по использованию БАБ при лечении АГ во время беременности показали их большую клиническую эффективность, безопасность для плода и новорожденного и отсутствие отрицательного влияния на физиологическое течение беременности и роды (9-11).
К кардиоселективным БАБ без внутренней симпатомиметической активности относится бисопролол, который в экспериментальных исследованиях по изучению репродуктивных особенностей животных не оказывал тератогенного действия в дозе в 375 и 77 раз, превышающей МРД, в зависимости от массы и площади поверхности тела соответственно, но была отмечена его фетотоксичность в этих сверхмаксимальных дозах (возрастание числа поздних резорбций плода). Препарат зарекомендовал себя как активное антигипертензивное и антиаритмическое лекарственное средство у больных гипертонической болезнью и аритмиями органического генеза.
Целью исследования стало изучение клинической эффективности и безопасности бисопролола у беременных с частой желудочковой экстрасистолией.
Пациентки и методы исследования
Под наблюдением в специализированном кардиологическом отделении для беременных с заболеваниями сердечно-сосудистой системы ГКБ № 67 находились 32 пациентки во II триместре беременности в возрасте 19-47 лет (средний возраст 27,3±3,8 г.), из них 30 женщин были повторнобеременными и 2 – первобеременными. Все пациентки дали информированное согласие на участие в обследовании и лечении. Комплексное клинико-лабораторное обследование, включало наряду с рутинным, исследование крови на электролиты – калий и натрий, гормоны щитовидной железы Т3, Т4, ТТГ радиоиммунным методом, ЭКГ в динамике, Эхо-КГ с допплерографией в непрерывном и импульсном режимах по стандартной методике на аппарате «Acuson 128 XP/10» (США), 24-часовое холтеровское мониторирование ЭКГ проводили на аппарате «Medilog Prima» в 1-2 сутки пребывания в стационаре и через 3 недели лечения бисопрололом. Все беременные наблюдались акушером. Активность симпатико-адреналовой системы оценивали по величине β-адренорецепции мембран эритроцитов (β-АРМ) авторским методом, основанным на изменении осморезистентности эритроцитов в присутствии бета-адреноблокатора набором реагентов «АРМ-АГАТ» (ООО «Агат-Мед, Москва) (12). В качестве антиаритмического препарата применяли бисопролол (Конкор, «Никомед»), лечение начинали с 2,5 мг под контролем АД, ЧСС, ЭКГ и субъективного состояния, при неэффективности дозы ее повышали вдвое, в последующем при необходимости увеличивали до 10 мг в сутки. Большинство пациенток (28 чел.) получали 5 мг бисопролола и 4 чел. – 10 мг препарата в сутки. Курс лечения в стационаре составил в среднем 3 недели. Эффективность лечения оценивали по субъективным ощущениям и результатам холтеровского мониторирования ЭКГ.
Статистическую обработку результатов исследования проводили с применением пакета программ «Biostatistics, Version 4,03» с использованием стандартных методов вариационной статистики и критерия Стьюдента для оценки различий при парных измерениях показателей. Различие считали достоверным при p
Результаты и обсуждение
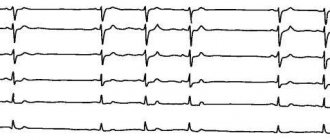
При первичном обследовании по данным холтеровского мониторирования ЭКГ у всех обследованных зарегистрирована частая желудочковая экстрасистолия, количество экстрасистол за сутки колебалось от 8 тысяч до 50 тысяч, у части (6 чел.) с куплетами (от 13 до 80 за сутки) и триплетами (у 4 чел., количество триплетов – от 3 до 150 за сутки), у 5 женщин зарегистрированы пробежки желудочковой тахикардии (от 1 до 5 за сутки) с ЧСС от 156 до 229 в минуту. Данные нарушения ритма соответствовали III-IV классу по классификации B.Lawn и N.Wolff (1971). Аритмия у всех пациенток проявлялась выраженными субъективными ощущениями – чувством перебоев и замирания в работе сердца, сердцебиением, иногда сопровождающимся страхом, потливостью, слабостью. Следует отметить, что у большинства обследуемых (26 чел., 81,3%) аритмия появилась в период беременности, у остальных 6 чел. (18,7%) она была до беременности, но с увеличением срока гестации субъективная переносимость аритмии стала хуже.
По данным анамнеза и комплексного клинико-лабораторного обследования у половины пациенток причиной аритмии явились органические или функциональные изменения ССС: корригированный врожденный порок сердца (4 чел.), дилатационная кардиомиопатия (2 чел.), гипертрофическая кардиомиопатия без обструкции выносящего тракта левого желудочка (1 чел.), пролапс митрального клапана с митральной регургитацией II (6 чел.) и III степени (2 чел)., постмиокардитический кардиосклероз (1 чел.). У 16 женщин изменений со стороны ССС, щитовидной железы и биохимических параметров выявлено не было, и эти аритмии были расценены как идиопатические. Как указывалось выше, беременность вызывает выраженные гемодинамические сдвиги в организме женщины вследствие повышения массы тела за счет роста плаценты и увеличивающейся массы плода, усиления обмена веществ, развития физиологической гиперволемии, формирования маточно-плацентарного кровотока. В период гестации развивается физиологическая гипертрофия миокарда – масса миокарда возрастает к концу III триместра на 10-31% и после родов масса миокарда быстро возвращается к исходному уровню. У беременных увеличиваются минутный – на 15-50% и ударный – на 13-29% объемы сердца, скорость кровотока возрастает на 50-83%, ЧСС на 15-20 ударов в минуту превышает ЧСС до беременности, снижается общепериферическое сопротивление сосудов в среднем на 12-34% (13-15). Эти гемодинамические факторы могут выступать в роли проаритмогенных механизмов, способствующих развитию различных нарушений сердечного ритма.
Усиливает проаритмогенный эффект и физиологическая гиперсимпатикотония, выявленная при обследовании у пациенток с аритмией. Анализ величин β-АРМ показал значительные колебания этого показателя у обследованных – от 25 до 85,5 усл. ед. (в среднем 39,1±2,8 усл. ед.). По условиям метода величины β-АРМ, превышающие 20 усл. ед., свидетельствуют о десенситизации адренорецепторов под действием повышенной концентрации эндогенных катехоламинов у лиц с высокой активностью САС (11). Обнаруженные нами высокие величины β-АРМ согласуются с результатами других авторов, показавших, что гестационный период характеризуется высокой функциональной активностью САС (2, 3). Необходимо отметить, что у части пациенток этот показатель значительно превышал средние физиологические нормы, а у 3-х женщин достигал 70-80,5 усл. ед. Такие величины β-АРМ регистрировались в группе пациенток с идиопатической экстрасистолией, что дало основание нам рассматривать выраженную гиперсимпатикотонию в качестве основного проаритмогенного фактора у этой категории больных.
По результатам лечения, у 26 женщин отмечено значительное улучшение клинического состояния, которое проявилось достоверным снижением количества экстрасистол за сутки по данным холтеровского мониторирования ЭКГ (таблица 1). Важно подчеркнуть, что парные экстрасистолы – дуплеты и триплеты полностью исчезли у 4-х или уменьшились в среднем на 57% у 3-х пациенток по сравнению с исходным уровнем, не было зарегистрировано пробежек желудочковой тахикардии. Значительного снижения систолического (АДс) и диастолического (АДд) артериального давления мы не выявили.
Лечение бисопрололом оказалось неэффективным у 6 пациенток (3 из них – с органической патологией ССС). У одной больной имела место гипертрофическая кардиомиопатия, у второй – пролапс митрального клапана с митральной регургитацией III степени, у третьей женщины диагностирована идиопатическая аритмия. Следует подчеркнуть, что анализ показателя адренореактивности выявил значительное его увеличение у всех трех пациенток с идиопатической аритмией – величины β-АРМ у них превышали 70 усл.ед., в то время как в среднем по группе β-АРМ составил 39,1±2,8 усл.ед. Такие высокие показатели β-АРМ свидетельствуют о выраженной десенситизации адренорецепторов, вследствие чего «точки приложения» для БАБ на клеточной мембране отсутствуют. Аналогичные данные по десенситизации адренорецепторов под действием чрезмерно высоких концентраций эндогенных катехоламинов были получены в экпериментальных исследованиях в нашей работе, в которой показано отсутствие гипотензивного эффекта бетаксолола у больных гипертонической болезнью с высокими величинами β-АРМ (16). После стационарного лечения всем 26 пациенткам был рекомендован дальнейший прием бисопролола в индивидуально подобранной клинически эффективной дозе, и они продолжали нами наблюдаться в условиях консультативно-диагностического центра ГКБ № 67.
Анализ перинатальных исходов был оценен у 13 из 26 наблюдавшихся нами в консультативно-диагностическом центре пациенток и рожавших в специализированном родильном доме ГКБ № 67. Все женщины родили самостоятельно в сроки 39-40 недель беременности доношенным плодом с оценкой по шкале Апгар на 5-й минуте 8-9 баллов. Вес новорожденных был от 2300 г (у женщины с дилатационной кардиомиопатией) до 3200-4300 г у всех остальных женщин. Вместе с тем, исследователи отмечают возможность возникновения симптомов β-адреноблокады в виде дистресса плода, брадикардии, гипогликемии и задержки внутриутробного развития плода у детей, матери которых принимали БАБ (17). В нашем исследовании подобных или каких-либо иных осложнений со стороны плода и новорожденного отмечено не было.
Таким образом, бисопролол у беременных со сложными нарушениями сердечного ритма (III-IV класс по B.Lawn и N.Wolff) является эффективным антиаритмическим препаратом, не влияет на физиологическое течение беременности и родов и не оказывает отрицательного влияния на состояние плода и новорожденного.
Выводы
- Бисопролол является эффективным антиаритмическим препаратом при лечении сложных нарушений сердечного ритма (III-IV класс по B.Lawn и N.Wolff) у беременных с органическими заболеваниями сердечно-сосудистой системы и идиопатической аритмией.
- У пациенток с показателем адренореактивности (β-АРМ) 70 усл. ед. и более бисопролол неэффективен вследствие выраженной десенситизации адренорецепторов в условиях высокой активности симпатико-адреналовой системы.
- Лечение бисопрололом беременных со сложными нарушениями сердечного ритма не влияет на физиологическое течение беременности и родов и не оказывает отрицательного действия на состояние плода и новорожденного.
- Исследование показателя адренореактивности по величине β-АРМ может являться прогностическим критерием индивидуальной чувствительности пациентов к β-адреноблокаторам.
Грандаксин и другие транквилизаторы
Благодаря своему мягкому и избирательному воздействию препарат обладает минимумом побочных эффектов, в отличие от других анксиолитиков. Он не вызывает негативных последствий, присущих большинству представителей этой группы. Основными из них являются:
- «Поведенческая токсичность». Проявляется повышенной сонливостью днем, слабостью и недомоганием. Характерно снижение быстроты реакций и невозможность сконцентрироваться. Нарушается координация движений, возможно возникновение спутанности сознания.
- Зависимость. Частая проблема при приеме транквилизаторов. Существует вероятность ее усугубление вплоть до токсикомании. Но чаще привыкание развивается при длительном лечении такими препаратами, при самовольном повышении дозы или параллельном употреблении алкоголя.
- Синдром отмены проявляется при резком отказе от использования транквилизатора. При этом к больному возвращаются симптомы заболевания в более выраженной или даже в осложненной форме.
Грандаксин не проявляет подобных осложнений. Он малотоксичен, при повторном приеме к нему не вырабатывается устойчивость. Поэтому его принимают в дневные часы.
Препарат не снижает физическую и мыслительную активность, не приводит к сонливости. Он не подавляет эффективность восприятия, быстроту реакций, не мешает профессиональной деятельности.
Конкор® АМ (Concor® AM)
По амлодипину:
Амлодипин может безопасно применяться для терапии артериальной гипертензии вместе с тиазидными диуретиками, альфа-адреноблокаторами, бета-адреноблокаторами или ингибиторами АПФ. У пациентов со стабильной стенокардией амлодипин можно комбинировать с другими антиангинальными средствами, например, с нитратами пролонгированного или короткого действия, бета-адреноблокаторами.
В отличие от других БМКК клинически значимого взаимодействия амлодипина (III поколение БМКК) не было обнаружено при совместном применении с нестероидными противовоспалительными препаратами (НПВП)
, в том числе и с
индометацином
.
Возможно усиление антиангинального и гипотензивного действия БМКК при совместном применении с тиазидными и «петлевыми» диуретиками, ингибиторами АПФ, бета-адреноблокаторами и нитратами
, а также усиление их гипотензивного действия при совместном применении с альфа1-адреноблокаторами, нейролептиками. Хотя при изучении амлодипина отрицательного инотропного действия обычно не наблюдали, тем не менее некоторые БМКК могут усиливать выраженность отрицательного инотропного действия антиаритмических средств, вызывающих удлинение интервала QT (например, амиодарон и хинидин).
Амлодипин может также безопасно применяться одновременно с антибиотиками и гипогликемическими средствами для приема внутрь.
Однократный прием 100 мг силденафила
у пациентов с эссенциальной гипертензией не оказывает влияния на параметры фармакокинетики амлодипина.
Повторное применение амлодипина в дозе 10 мг и аторвастатина
в дозе 80 мг не сопровождается значительными изменениями показателей фармакокинетики аторвастатина.
Симвастатин
: одновременное многократное применение амлодипина в дозе 10 мг и симвастатина в дозе 80 мг приводит к повышению экспозиции симвастатина на 77%. В таких случаях следует ограничить дозу симвастатина до 20 мг.
Этанол (напитки, содержащие алкоголь):
амлодипин при однократном и повторном применении в дозе 10 мг не влияет на фармакокинетику этанола.
Противовирусные средства (ритонавир):
увеличивает плазменные концентрации БМКК, в том числе и амлодипина.
Нейролептики и изофлуран
: усиление гипотензивного действия производных дигидропиридина.
Препараты кальция
могут уменьшить эффект БМКК.
При совместном применении БМКК с препаратами лития
(для амлодипина данные отсутствуют), возможно, усиление проявления их нейротоксичности (тошнота, рвота, диарея, атаксия, тремор, шум в ушах).
Исследования одновременного применения амлодипина и циклоспорина
у здоровых добровольцев и всех групп пациентов, за исключением пациентов после трансплантации почки, не проводились. Различные исследования взаимодействия амлодипина с циклоспорином у пациентов после трансплантации почки показывают, что применение данной комбинации может не приводить к какому-либо эффекту, либо повышать минимальную концентрацию циклоспорина в различной степени до 40%. Следует принимать во внимание эти данные и контролировать концентрацию циклоспорина у этой группы пациентов при одновременном применении циклоспорина и амлодипина.
Не оказывает влияние на концентрацию в сыворотке крови дигоксина
и его почечный клиренс.
Не оказывает существенного влияния на действие варфарина
(протромбиновое время).
Циметидин
не влияет на фармакокинетику амлодипина.
В исследованиях in vitro
амлодипин не влияет на связывание с белками плазмы крови дигоксина, фенитоина, варфарина и индометацина.
Грейпфрутовый сок:
одновременный однократный прием 240 мг грейпфрутового сока и 10 мг амлодипина внутрь не сопровождается существенным изменением фармакокинетики амлодипина. Тем не менее не рекомендуется применять грейпфрутовый сок и амлодипин одновременно, так как при генетическом полиморфизме изофермента CYP3A4 возможно повышение биодоступности амлодипина и, вследствие этого, усиление гипотензивного эффекта.
Алюминий- или магнийсодержащие антациды:
их однократный прием не оказывает существенного влияния на фармакокинетику амлодипина.
Ингибиторы изофермента CYP3A4:
при одновременном применении дилтиазема в дозе 180 мг и амлодипина в дозе 5 мг у пациентов от 69 до 87 лет с артериальной гипертензией, отмечается повышение системной экспозиции амлодипина на 57%. Одновременное применение амлодипина и эритромицина у здоровых добровольцев (от 18 до 43) не приводит к значительным изменениям экспозиции амлодипина (увеличение площади под кривой «конмедленных» кальциевых каналов (БМКК) типа верапамила и, в меныией степени, дилтиазема,
при одновременном применении с бисопрололом могут приводить к снижению сократительной способности миокарда, выраженному снижению АД и нарушению AV проводимости. В частности, внутривенное введение верапамила пациентам, принимающим бета-адреноблокаторы, может привести к выраженной артериальной гипотензии и AV блокаде.
Гипотензивные средства центрального действия (такие как клонидин, метилдопа, моксонидин, рилменидин)
при одновременном применении с бисопрололом могут привести к урежению ЧСС и снижению сердечного выброса, а также к вазодилатации вследствие снижения центрального симпатического тонуса. Резкая отмена, особенно до отмены бета- адреноблокаторов, может увеличить риск развития «рикошетной» артериальной гипертензии.
Комбинации, требующие осторожности
БМКК производные дигидропиридина (например, нифедипин)
при одновременном применении с бисопрололом могут увеличивать риск развития артериальной гипотензии. У пациентов с ХСН нельзя исключить риск последующего ухудшения сократительной функции сердца.
Антиаритмические средства I класса (например, хинидин, дизопирамид, лидокаин, фенитоин, флекаинид, пропафенон)
при одновременном применении с бисопрололом могут снижать AV проводимость и сократительную способность миокарда.
Антиаритмические средства III класса (например, амиодарон)
могут усиливать нарушение AV проводимости.
Парасимпатомиметики
при одновременном применении с бисопрололом могут усиливать нарушение AV проводимости и увеличивать риск развития брадикардии.
Действие бета-адреноблокаторов для местного применения
(например, глазных капель для лечения глаукомы)
может усиливать системные эффекты бисопролола (снижение АД, урежение ЧСС).
Гипогликемическое действие инсулина или гипогликемических средств для приема внутрь
может усиливаться. Блокада бета-адреноблокаторов может скрыть признаки гипогликемии — в частности тахикардии. Подобные взаимодействия более вероятны при применении неселективных бета-адреноблокаторов.
Средства для проведения общей анестезии
могут ослаблять рефлекторную тахикардию и увеличивать риск развития артериальной гипотензии (см. раздел «Особые указания»).
Сердечные гликозиды
при одновременном применении с бисопрололом могут приводить к увеличению времени AV проводимости и к развитию брадикардии.
Нестероидные противовоспалительные препараты
(НПВП)
могут снижать антигипертензивный эффект бисопролола.
Одновременное применение бисопролола с бета-адреномиметиками (например, изопреналин, добутамин)
может приводить к снижению эффекта обоих препаратов.
Сочетание бисопролола с адреномиметиками,
влияющими на бета- и альфа-адренорецепторы (например, норэпинефрин,эпинефрин)
, может усиливать вазоконстрикторные эффекты этих средств, возникающих с участием альфа-адренорецепторов, приводя к повышению АД. Подобные взаимодействия более вероятны при применении неселективных бета-адреноблокаторов.
Гипотензивные средства, так же как и другие средства с возможным антигипертензивным эффектом (например, трициклические антидепрессанты, барбитураты, фенотиазины)
, могут усиливать антигипертензивный эффект бисопролола.
Комбинации, которые необходимо учитывать
Мефлохин
при одновременном применении с бисопрололом может увеличивать риск развития брадикардии.
Ингибиторы МАО
(за исключением ингибиторов МАО-В) могут усиливать антигипертензивный эффект бета-адреноблокаторов. Одновременное применение также может привести к развитию гипертонического криза.
Рифампицин
незначительно укорачивает период полувыведения (Т1/2) бисопролола. Как правило, коррекция дозы не требуется.
Производные эрготамина
при одновременном применении с бисопрололом увеличивают риск развития нарушения периферического кровообращения.
Ограничения и побочные реакции
Противопоказаниями к использованию препарата выступают:
- тяжелые формы депрессии — при них велика вероятность суицидных мыслей и действий;
- фобии, навязчивые идеи — возможно усиление агрессии;
- аллергические реакции;
- некомпенсированная дыхательная недостаточность.
С осторожностью назначается препарат людям пожилого возраста ввиду их повышенной восприимчивости к нему. Не советуют применять его в таком возрасте слишком длительное время.
Детям до 18 лет средство противопоказано. Возможен его прием только в редких случаях после тщательного взвешивания необходимости и рисков. При этом терапия должна быть кратковременной.
Противопоказан прием препарата в 1 триместре беременности. Он легко преодолевает плацентарный барьер и может вызывать пороки развития у ребенка. Грандаксин способен проникать в грудное молоко, поэтому следует отказаться от кормления грудью при лечении препаратом.
В противном случае он, попадая в организм ребенка, накапливается и вызывает седативное воздействие. У новорожденного снижается выраженность сосательного рефлекса, он не может в полной мере высасывать молоко, и теряет в весе.
Несмотря на мягкое действие препарата, он все-таки проявляет некоторые побочные реакции:
- головные боли, возбуждение и агрессивность;
- проблемы со сном;
- спутанное сознание;
- учащение судорожных приступов у эпилептических больных;
- расстройства дыхания;
- плохой аппетит, жажда, проблемы с пищеварением;
- желтуха;
- мышечный гипертонус, боли в мышцах;
- аллергические проявления.
В таких случаях прием средства отменяется.
Как правильно принимать
Грандаксин – это небольшие по размеру таблетки округлой, дисковидной формы, с логотипом GRANDAX. Они белого или серого цвета, практически не имеют запаха. Расположены на блистере по 10 штук.
Дозировка 1 драже составляет 50 мг. В упаковке находится 20 или 60 таблеток.
Попадая в пищеварительный тракт, Грандаксин быстро всасывается в нем. Претерпевая трансформацию в печени, попадает в кровь. Здесь он достигает своей максимальной концентрации через 2 часа после приема. Выводится почками и не накапливается в организме.
Доза препарата зависит от выраженности состояния. Ее рассчитывает и назначает только врач. Самолечение недопустимо. Обычно схема такова: по 1–2 таб. от 1 до 3 раз в день.
Максимальная доза за сутки составляет 300 мг, у детей – 200 мг.
В связи с тем, что препарат накапливается в печени и эвакуируется через почки, больным с почечной и печеночной недостаточностью средство прописывают с осторожностью. У таких пациентов возможно изменение выраженности и продолжительности эффекта, а также развитие побочных явлений. В связи с этим дозу им сокращают вполовину. Такую же схему используют для лиц пожилого возраста.
В случае передозировки препаратом возможны осложнения в виде рвоты, изменение сознания, кома, судорожные припадки и нарушение дыхательной функции.
Грандаксин не используют параллельно с циклоспорином и иммунодепрессантами, такими как такролимус, сиролимус.
Таблетки способны интенсифицировать действие препаратов, угнетающих деятельность ЦНС: анальгетики, седативные и снотворные средства и др.
Использование Грандаксина наряду с алкоголем, табакокурением, барбитуратами, вместе с противоэпилептической терапией снижает его активность.
Настоятельно рекомендуется осуществлять прием Грандаксина до 17.00 во избежание бессонницы.
Препарт отпускается по рецепту врача. Стоимость 20 таблеток в среднем составляет 400 рублей, 60 таблеток – 900 рублей.
Конкор, 30 шт., 10 мг, таблетки, покрытые пленочной оболочкой
На эффективность и переносимость бисопролола может повлиять одновременный прием других лекарственных средств. Такое взаимодействие может происходить также в тех случаях, когда два лекарственных средства приняты через короткий промежуток времени.
Врача необходимо проинформировать о приеме других лекарственных средств, даже в случае их приема без назначения врача (т.е. препараты безрецептурного отпуска).
Нерекомендуемые комбинации
Лечение хронической сердечной недостаточности
Антиаритмические средства I класса (например, хинидин, дизопирамид, лидокаин, фенитоин; флекаинид, пропафенон) при одновременном применении с бисопрололом могут снижать AV проводимость и сократительную способность сердца.
Все показания к применению препарата Конкор®
Блокаторы «медленных» кальциевых каналов (БМКК) типа верапамила и в меньшей степени, дилтиазема, при одновременном применении с бисопрололом могут приводить к снижению сократительной способности миокарда и нарушению AV проводимости. В частности, внутривенное введение верапамила пациентам, принимающим бета-адреноблокаторы, может привести к выраженной артериальной гипотензии и AV блокаде.
Гипотензивные средства центрального действия (такие как клонидин, метилдопа, моксонидин, рилменидин) могут привести к урежению ЧСС и снижению сердечного выброса, а также к вазодилатации вследствие снижения центрального симпатического тонуса. Резкая отмена, особенно до отмены бета-адреноблокаторов может увеличить риск развития «рикошетной» артериальной гипертензии.
Комбинации, требующие особой осторожности
Лечение артериальной гипертензии и стенокардии
Антиаритмические средства I класса (например, хинидин, дизопирамид, лидокаин, фенитоин; флекаинид, пропафенон) при одновременном применении с бисопрололом могут снижать AV проводимость и сократительную способность миокарда.
Все показания к применению препарата Конкор®
БМКК производные дигидропиридина (например, нифедипин, фелодипин, амлодипин) при одновременном применении с бисопрололом могут увеличивать риск развития артериальной гипотензии. У пациентов с ХСН нельзя исключить риск последующего ухудшения сократительной функции сердца.
Антиаритмические средства III класса (например, амиодарон) могут усиливать нарушение AV проводимости.
Действие бета-адреноблокаторов для местного применения (например, глазных капель для лечения глаукомы) может усиливать системные эффекты бисопролола (снижение АД, урежение ЧСС).
Парасимпатомиметики при одновременном применении с бисопрололом могут усиливать нарушение AV проводимости и увеличивать риск развития брадикардии.
Гипогликемическое действие инсулина или гипогликемических средств для приема внутрь может усиливаться. Признаки гипогликемии — в частности тахикардия — могут маскироваться или подавляться. Подобные взаимодействия более вероятны при применении неселективных бета-адреноблокаторов.
Средства для проведения общей анестезии могут увеличивать риск кардиодепрессивного, действия, приводя к артериальной гипотензии (см. раздел «Особые указания»).
Сердечные гликозиды при одновременном применении с бисопрололом могут приводить к увеличению времени проведения импульса, и таким образом, к развитию брадикардии.
Нестероидные противовоспалительные препараты (НПВП) могут снижать гипотензивный эффект бисопролола.
Одновременное применение препарата Конкор® с бета-адреномиметиками (например, изопреналин, добутамин) может приводить к снижению эффекта обоих препаратов. Сочетание бисопролола с адреномиметиками, влияющими на бета- и альфа- адренорецепторы (например, норэпинефрин, эпинефрин) может усиливать вазоконстрикторные эффекты этих средств, возникающих с участием альфа-адренорецепторов, приводя к повышению АД. Подобные взаимодействия более вероятны при применении неселективных бета-адреноблокаторов.
Антигипертензивные средства, также как и другие средства с возможным антигипертензивным эффектом (например, трициклические антидепрессанты, барбитураты, фенотиазины) могут усиливать гипотензивный эффект бисопролола.
Мефлохин при одновременном применении с бисопрололом может увеличивать риск развития брадикардии.
Ингибиторы МАО (за исключением ингибиторов МАО В) могут усиливать гипотензивный эффект бета-адреноблокаторов. Одновременное применение также может привести к развитию гипертонического криза.