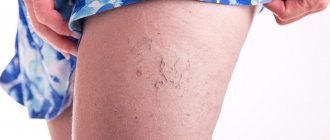
Застой крови в малом тазу – следствие различных патологий или неправильного образа жизни. Кровообращение нарушается: артериальный приток увеличивается или венозный отток замедляется, за счет чего кровь не поступает ко всем участкам в должной мере: нижним отделам ЖКТ, мочевому пузырю, элементам репродуктивной системы женщин (матка, влагалище, яичники) или мужчин (предстательная железа, семенной пузырек).
Вместе с кровью к тканям органов транспортируются питательные вещества. При застое перемещение полезных компонентов прекращается или уменьшается. Начинается кислородное голодание всех структур.
Проблема влечет усиленное развитие бактериальных, грибковых или вирусных инфекций: не циркулирующая или медленно циркулирующая биологическая жидкость – отличная среда для распространения патогенных микроорганизмов. Поскольку органы располагаются анатомически близко друг к другу, инфекция быстро переходит по всем структурам.
Причины
Патологическое состояние развивается чаще из-за венозной обструкции (рефлюкс яичниковой вены, например) или варикозного расширения вен. Проблемы появляются на фоне нарушения кроветворения или деформации вен, которые ослабляются, истончаются и не могут выполнять основную функцию – доставку крови.
Прием ведёт
Клоков Андрей Николаевич
Врач уролог-андролог, врач высшей категории
Запись на прием
Застой в малом тазу встречается в 2,5 раза чаще у женщин. Причина кроется в особенностях анатомии и яркой реакции организма даже на минимальные колебания гормонов: при менструации, беременности, климаксе. Из-за изменений баланса эстрогенов, прогестерона повышается вязкость крови, из-за чего происходит замедление ее хода. Из-за гормонального дисбаланса женщины чаще подвержены варикозному расширению вен, что тоже пагубно сказывается на кровообращении.
Беременность, если не учитывать гормональный фактор, влечет застойные явления из-за того, что растущий плод давит на другие органы. Отягощенные роды вызывают замедление кровотока из-за нагрузки на сосуды. При этом из-за ослабленных мышечных и связочных элементов происходит опущение органов, которые пережимают сосуды.
Врачи называют наиболее распространенную причину застоя – малоподвижный, преимущественно сидячий образ жизни. Человек находится в одной позе долгое время, например, при работе за компьютером или при длительных поездках на автомобиле, из-за этого кровь не может циркулировать в полной мере.
Застой крови становится следствием следующих проблем:
- Снижение эластичности, повышенная проницаемость сосудов;
- Эндокринологические, системные, аутоиммунные заболевания;
- Воспалительные процессы мочеполовой системы, позвоночника острой или хронической формы;
- Спаечные процессы;
- Аномалии развития органов малого таза;
- Оперативное вмешательство.
Прием гормональных препаратов, злоупотребление алкогольной продукцией, курение теоретически приводит к застою кровообращения. Урологи сходятся во мнении, что практика прерванного полового акта для мужчин становится причиной застойных явлений. Для женщин и мужчин чрезмерные физические нагрузки на поясничную область приводят к появлению очагов воспаления, что нередко заканчивается нарушением кровотока.
Синдром тазового венозного полнокровия
Уважаемые читатели, в данной статье нам хотелось бы поговорить о таком заболевании как Синдром тазовой конгестии (от англ. «congestion» — переполнение (кровью), скопление) или Синдром тазового венозного полнокровия.
Данная проблема является достаточно распространенной, но не всегда хорошо диагностируется.
Истинные цифры распространенности синдрома тазовой конгестии в настоящее время не известны. В силу многообразия проявлений, о чем будет сказано ниже, этот синдром нередко маскируется разнообразными диагнозами: эндометриоз, воспалительные заболевания придатков (аднекситы), цистит (воспаление мочевого пузыря), заболевания кишечника и т.д. По некоторым данным, до 15% женщин в возрасте от 20 до 50 лет имеют данный синдром, хотя не все из них испытывают те или иные симптомы. Однако, не следует считать, что это исключительно женская патология. Так, значение тазовой конгестии нельзя недооценивать в развитии заболеваний мочеполового аппарата у мужчин, а также хронического геморроя.
И так, обо всем по порядку…
Данная проблема является достаточно распространенной, но не всегда хорошо диагностируется.
Истинные цифры распространенности синдрома тазовой конгестии в настоящее время не известны. В силу многообразия проявлений, о чем будет сказано ниже, этот синдром нередко маскируется разнообразными диагнозами: эндометриоз, воспалительные заболевания придатков (аднекситы), цистит (воспаление мочевого пузыря), заболевания кишечника и т.д. По некоторым данным, до 15% женщин в возрасте от 20 до 50 лет имеют данный синдром, хотя не все из них испытывают те или иные симптомы. Однако, не следует считать, что это исключительно женская патология. Так, значение тазовой конгестии нельзя недооценивать в развитии заболеваний мочеполового аппарата у мужчин, а также хронического геморроя.
И так, обо всем по порядку…
Слово «синдром», в медицине, означает сочетание определенного перечня (совокупность) симптомов (проявлений заболевания), объединенных общим механизмом возникновения и развития.
Краткий анатомический экскурс.
Несомненно, из курса школьной программы по биологии Вам известно, что «каркасом» нашего тела являются кости, служащие не только местом прикрепления мышц, но и «вместилищем» ряда органов человека. Так, применимо к обсуждаемой проблеме, полость таза сформирована за счет соединения четырех анатомических образований: двух тазовых костей, крестца и копчика (рис.1), а также связочного аппарата, мышц и т.д. В полости таза расположены: мочевой пузырь, прямая кишка, матка с придатками, яичники и влагалище у женщин, предстательная железа у мужчин и множество других анатомических образований, такие как сосуды, нервы и т.д.
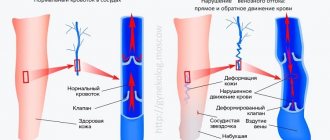
Напомним, что в организме человека, сосудами, снабжающими все органы и ткани кровью, являются артерии и вены. По артериям от сердца к органам и тканям поступает обогащенная кислородом и питательными веществами (артериальная) кровь. Её движение по сосудам, в первую очередь, обусловлено работой сердца – своеобразного «насоса», перекачивающего за сутки громадное количество крови. В свою очередь венозная кровь, поступающая от самых отдаленных участков организма к сердцу, несет бедную кислородом и питательными веществами кровь, содержащую в большом количестве продукты обмена веществ организма. Движение венозной крови вверх по сосудам обеспечивается совместной работой мышц (например, конечностей), которые во время своего сокращения проталкивают венозную кровь по направлению к сердцу, и специфических структур вен – венозных клапанов (рис.2), которые не позволяют крови «подчиниться» силе тяжести и спуститься вниз.
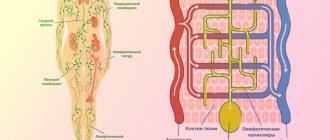
Особенностью строения венозной системы в организме человека, является образование множества сплетений, в которых сосуды образуют многочисленные связи друг с другом как внутри сплетения, так и вне него.
Так, в полости таза сформировано большое количество сплетений, наиболее крупными из которых являются: пузырное, предстательное, прямокишечное, маточное, яичниковое, влагалищное.
Несколько освежив знания по строению человеческого тела, остановимся на причине развития синдрома тазовой конгестии.
Анатомической природой развития этого синдрома является слабость венозных клапанов и, вследствие этого, неполное перекрытие просвета вен при возврате крови к сердцу против силы притяжения.
Выше указанные обстоятельства обуславливают расширение тазовых вен, застой венозной крови в полости таза, и появление соответствующих жалоб. Причины приводящие к венозному тазовому полнокровию? Прежде всего, необходимо отметить, что выделяют первичную (не связанную с другим заболеванием), и вторичную, являющуюся симптомом какого-либо заболевания тазовую конгестию.
Причины развития первичной тазовой конгестии до сих пор не вполне ясны. Однако считается, что её развитие генетически предопределено. Так, её повторяемость в поколении установлена в 50-70% случаев. Наследуются в первую очередь два фактора: способность венозной стенки к значительному растяжению и недостаточная оснащенность вен клапанами, с их врожденной анатомической неполноценностью, о чем уже говорилось выше.
Определенную роль в развитии тазовой конгестии имеют гормональные влияния, а повышение уровня эстрогенов в крови, которые в свою очередь способствуют расширению диаметра венозных сосудов малого таза.
Немаловажное значение имеют механические факторы. Существует теория, что на поздних стадиях беременности вены таза подвергаются почти 60-кратной перегрузке, делающей их впоследствии уязвимыми: постепенно после родов развивается нарушение работы клапанов и обратный ток крови по сосуду (рис. 3).
Говоря о вторичности тазового венозного полнокровия мы имеем в виду те или иные особенности строения тела и/или заболевания, нарушающие отток венозной крови из полости таза.
К особенностям строения тела можно отнести необычное положение матки, а именно её отклонение кзади (ретрофлексия).
Предшествующий тромбоз (закупорка тромбом) и/или воспаление стенки вены (флебит) полой и подвздошной вен, опухоли забрюшинного пространства, гинекологические заболевания, которые помимо сдавления вен приводят к нарушению гормонального фона, могут быть причинами тазового венозного полнокровия.
Какова же причина непосредственно болевых ощущений при синдроме тазовой конгестии? Наиболее вероятным представляется механизм, согласно которому прогрессирующее расширение вен и скопление в них крови приводит к высвобождению биологически активных веществ, обладающих свойствами провокаторов боли (альгогенов).
Также рассматривается вопрос о том, что венозный застой сам по себе вызывает передачу болевого импульса в головной мозг с периферии. Длительно сохраняющиеся явления застоя способствуют развитию определенных изменений в периферических нервных волокнах, что также усиливает патологические импульсы в центральную нервную систему, формируя тем самым болевой компонент.
Как проявляется синдром тазового венозного полнокровия?
Проявления данного синдрома достаточно многообразны, и представлены следующими жалобами:
- хронические тазовые боли тупого, глубинного, тянущего, ноющего характера, усиливающиеся при позных нагрузках – после длительной ходьбы, при физических нагрузках и подъеме тяжестей, после длительного пребывания в положении сидя, Напротив, если лечь, приподнять тазовый конец, подложив под него подушку, поднять ноги — боли значительно уменьшаются или исчезают;
- чувство тяжести внизу живота;
- усиление болей во время и ОСОБЕННО после полового акта – этот признак является почти обязательным для синдрома тазовой конгестии. Это обстоятельство может приводить к боязни полового сношения (диспареунии);
- может наблюдаться нарушение менструального цикла. Важно подчеркнуть, что характерным для данного синдрома признаком является уменьшение или полное исчезновение симптомов в менопаузе (прекращение менструации);
- в ряде случаев может наблюдаться болезненность при мочеиспускании;
- иногда чрезмерно обильные менструальные кровотечения;
- очень часты депрессивные и тревожные расстройства.
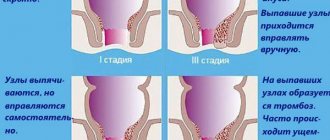
Необходимо отметить, что в половине случаев тазовое венозное полнокровие сочетается с варикозным расширением вен промежности и ягодичной области. При расширении вен наружных половых органов беспокоят чувство распирания, зуд, боли и жжение в области расширенных вен, может появиться отек наружных половых органов, болезненность при мочеиспускании.
При выраженном варикозе возможно развитие острого тромбоза и воспаления стенки вены, проявляющихся интенсивным болевым синдромом, отеком и покраснением кожных покровов. Пораженные вены уплотнены, температура тела нередко повышена до 37,5-38,0° С. Кровотечение из варикозных вен промежности не редкость, и может возникать само по себе, но чаще во время полового акта или родов.
Какие методы диагностики необходимы при тазовой конгестии? Основными методами диагностики являются:
- «Золотой стандарт» диагностики данного заболевания – тазовая рентгенконтрастная флебография – метод, с введением контрастных веществ в вены таза с последующей серией рентгеновских снимков, который позволяет получить детальную картину патологически измененных сосудов;
- УЗИ сосудов и органов малого таза:
- традиционное – исследование через переднюю брюшную стенку;
- трансвагинальное – исследование путем введения датчика аппарата во влагалище.
- Компьютерная томография;
- Магнитно-резонансная томография – дорогостоящий метод, как и компьютерная томография. Используется с целью исключения/подтверждения другой патологии органов малого таза.
- Лапароскопия – исследование органов брюшной полости, органов малого таза путем введения через пупочное кольцо эндоскопа (аппарата, позволяющего при помощи зрения оценить состояние органов). Наиболее обосновано его использование для одновременного проведения лечебных мероприятий в ряде ситуаций.
Как лечится синдром тазового венозного полнокровия?
Главной рекомендацией по лечению данной патологии, как, в общем то и любого другого заболевания, является отказ от самолечения, и обращение к врачу.
Необходимо подчеркнуть, что тазовая конгестия – это хроническое заболевание, с разнообразным течением, и индивидуальными особенностями у каждого конкретного человека, поэтому и лечение её также является индивидуальным.
Существуют медикаментозные (при помощи лекарственных препаратов) и хирургические методы лечения.
При подозрении на тазовое венозное полнокровие лечение начинают с приема лекарственных препаратов, лечебной физкультуры, компрессионная терапия, и лишь при неэффективности такого лечения (не ранее чем через 4-6 месяцев) решают вопрос о хирургическом лечении.
Из лекарственных препаратов наиболее часто используются следующие группы:
- Флеботоники – препараты, улучшающие состояние стенки вены: Детралекс, в течение 2,5-3 месяцев; можно также (Гинкор форт, Эндотелон);
- Средства улучшающие микроциркуляцию – Пентоксифиллин;
- Обезболивающие препараты – при выраженном болевом синдроме используют нестероидные противовоспалительные средства: Ибупрофен, Ацетилсалициловая кислота, Нимесулид. Помимо обезболивающего действия данная группа препаратов улучшает текучесть крови, что также способствует улучшению состояния;
- Другие группы препаратов: антиоксиданты, препараты для системной энзимотерапии;
- Антидепрессанты и противотревожные препараты – при необходимости.
Лечебная гимнастика и компрессионное лечение, заключающееся в ношении специальных лечебных колготок высокой степени компрессии, направлены на улучшение венозного оттока из области таза.
В случае неэффективности медикаментозного лечения, лечебной гимнастики и компрессионного лечения показано хирургическое лечение, направленное, в основном, на «выключение» из кровообращения пораженных вен.
В заключении хочется подчеркнуть, что, не смотря на стремление дать в настоящей статье максимально полную информацию о таком заболевании как синдром тазового венозного полнокровия, не стоит прибегать к самодиагностике и самолечению, поскольку как показывает практика, это не только может нанести удар по Вашему здоровью, но и явиться причиной напрасной траты времени и материальных средств.
В случае если Вы обеспокоены состоянием своего здоровья или здоровья близких Вам людей, не откладывайте визит к врачу.
Здоровья и процветания Вам и Вашим близким!
Осложнения
Застойные явления в малом тазу влекут следующие проблемы:
- Нарушение репродуктивной функции;
- Снижение либидо;
- Воспалительные процессы;
- Геморрой;
- Аноргазмию.
Женщины не могут забеременеть или выносить здоровый плод, страдают от болезненных, обильных месячных. Для мужчин патологическое состояние – причина развивающейся импотенции, других подобных проблем.
Если нарушение кровотока окажется острым, без вмешательства медиков начинается некроз тканей, влекущий резкое снижение функций органов. Нередко без врачебной помощи развивается тромбофлебит.
Что такое «малый таз» и что в нем находится?
«Малым тазом» называется анатомическое костное образование. Спереди оно представлено лонными костями, сзади — крестцом и копчиком, по бокам — нижней частью подвздошных костей. По вертикали можно различить вход на уровне седалищного сочленения и выходное отверстие, образованное копчиком, седалищными буграми, нижними ветками лонного сочленения.
Костный каркас призван защищать лежащие внутри органы. У лиц обоего пола здесь расположена прямая кишка. Ее задача: накопление и вывод из организма отработанных шлаков. Она лежит непосредственно на крестце. Имеет длину до 15-ти см у взрослого человека и растягивается в диаметре до 8-ми см.
Мочевой пузырь лежит за жировой клетчаткой и лонными костями. При переполнении верхний край выступает над сочленением.
У женщин
В малом тазу располагаются:
- яичники — место, где созревают яйцеклетки, вырабатываются половые гормоны и поступают в кровь;
- матка — непарный орган, похожий на грушу, расположенную хвостом вниз, лежит между мочевым пузырем и прямой кишкой, внизу сужается и переходит в шейку матки и влагалище;
- влагалище — имеет форму трубы длиной до 10 см, соединяет половую щель и шейку матки.
У мужчин
Мужские органы в малом тазу представляют:
- предстательная железа — продуцирует секрет, входящий в состав спермы, расположена внизу под мочевым пузырем;
- семенной пузырек — длина 5 см, ширина 2 см, секреторный орган, через семявыбрасывающий проток выводит свой продукт наружу.
Все органы поддерживаются плотными связками из соединительной ткани.
Диагностика
УЗИ с допплерографией или рентген с контрастным веществом (венография) помогают выявить застойные явления: на аппаратах видно, что кровь медленнее движется, сосуды сужены или деформированы.
Дополнительно врачи оценивают состояние органов затронутой области, поэтому назначают:
- УЗИ;
- Рентгенографию;
- МРТ;
- КТ.
Если выявлены новообразования, специалисты проводят биопсию с последующей микроскопией, чтобы выяснить природу тканей.
Лабораторные анализы помогают оценить общее состояние организма и функциональность органов мочеполовой системы. Поэтому пациент должен сдать:
- Кровь и мочу на общий, биохимический анализ;
- Спермограмму и сок простаты на выявление их качества (мужчины);
- Мазок на микрофлору и цитологию (женщины).
Гинекологический осмотр женщин поможет определить состояние сосудов, вен влагалища.
Особенности кровоснабжения
Артериальная кровь поступает из брюшной аорты через подвздошные артерии. Вены сопровождают артерии, идут параллельно, образуют венозные сплетения вокруг каждого органа. Важная особенность локального венозного кровотока:
- широкая сеть анастомозов, по которым, с одной стороны, обеспечивается вспомогательный отток в случае тромбоза, с другой, — быстро распространяется инфекция между соседними анатомическими образованиями;
- в отличие от вен конечностей, сосуды не имеют клапанного аппарата, что вызывает быстрый застой крови в органах малого таза;
- венозные стволы, расположенные вдоль костного скелета, плотно привязаны к стенкам таза, поэтому при травмах костей они не спадаются, а широко раскрыты, что способствует кровопотере.
Лечение
Гинекологи или урологи работают в группе с другими специалистами. Важно устранить не только следствие, но и патологию, приведшую к проблеме. К терапии подключаются эндокринологи, кардиологи, флебологи, неврологи.
Непосредственно для ликвидации застоев на начальной стадии врачи применяют:
- Флеботропные средства;
- Препараты, обеспечивающие нормальный отток венозной крови;
- Противовоспалительные (по показаниям);
- Обезболивающие;
- Витаминные комплексы.
Вспомогательными способами уменьшить застои выступают умеренные физические нагрузки, специальная гимнастика (упражнения Кегеля, например), массажи.
Физиотерапия, особенно электростимуляция или магнитная стимуляция нервных окончаний позволяет запустить адекватный метаболизм заново.
В сложных ситуациях специалисты выбирают радикальные методы терапии:
- Эмболизация яичниковой вены. Под действием специальных препаратов, введенных внутрь вены, стенки сужаются.
- Склеротерапия. Также направлена на уменьшение просвета вен, врачи выбирают процедуру как самостоятельный метод или дополнение к эмболизации.
- Лапароскопия с последующим иссечением расширенной вены. Операция позволяет заодно иссечь спайки, мешающие нормальному кровотоку.
Если причина нарушения кровотока кроется в опущении органов малого таза, хирурги проводят пластические операции, вводят синтетические импланты, удерживающие тазовое дно.
Малый таз – факторы риска
Факторы, повышающие риск развития воспалительных заболеваний органов малого таза:
- незащищенный половой акт;
- ведение активной половой жизни женщинами до 25 лет;
- половые отношения со многими партнерами;
- процедура введения внутриматочной спирали;
- регулярное спринцевание влагалища, нарушающее баланс между «хорошими» и «плохими» бактериями во влагалище также может маскировать явные признаки инфекции;
- проблема с воспалением органов малого таза или венерическим заболеванием в прошлом.
Профилактика
Поскольку начало патологического явления распознать сложно, важно проходить профилактические осмотры у урологов (гинекологов), других специалистов. Любое изменение в работе органов мочеполовой системы и других структур не должно остаться не замеченным. Врачам необходимо рассказать обо всех нарушениях.
Также следует учитывать меры профилактики:
- Вести активный образ жизни. Даже при сидячей работе важно делать перерывы на разминку, зарядку. По вечерам стоит отдавать предпочтение прогулкам, пробежкам, плаванию.
- Не злоупотреблять алкогольными напитками, курением.
- Своевременно лечить острые заболевания мочеполовой системы.
- Носить белье и одежду по размеру: она не должна стягивать.
- Пересмотреть рацион. Не налегать на жирную пищу, фастфуд. Лучше сделать акцент на растительной, легкой пище, богатой витаминами.
Информация представлена в ознакомительных целях! При наличии вопросов мы рекомендуем записаться на консультацию уролога.
Какие упражнения можно делать дома?
Для снятия застоя в тазовых венах рекомендуются занятия:
- плаванием;
- бегом трусцой;
- прыжками со скакалкой;
- йогой.
Не рекомендуются пешие походы и велосипедные прогулки.
Эта физическая нагрузка одновременно тренирует сердце и работу сосудов
В домашних условиях следует уделять ежедневно 15 минут лечебной гимнастике. Показаны упражнения:
- в положении лежа на коврике делать круги ногами как при езде на велосипеде, чередовать движения вперед и назад;
- статические упражнения для нижних мышц брюшного пресса — лежа приподнять и подтянуть на себя таз, продержаться в таком положении 15–20 секунд, отдышаться и повторить 3 подхода;
- стойка на лопатках;
- имитировать положение полуприсяда, чтобы бедро и голень составляли угол в 90 градусов, выдержать минуту.
Как лечить органы малого таза?
Лечение воспаления малого таза у женщин должно быть начато незамедлительно после постановки диагноза. Болезни малого таза у женщин воспалительного характера требуют этиотропного лечения. То есть, назначения терапии, направленной на элиминацию возбудителя процесса.
Воспаление малого таза: общие принципы лечения:
- Общая антибактериальная терапия с учетом чувствительности патогенного агента.
- Местная санация путем назначения вагинальных суппозиториев.
- Пробиотики для профилактики дисбактериоза.
- Дезинтоксикационная терапия.
- Назначение антигистаминных препаратов.
- Противовоспалительное лечение.
- Рассасывающая терапия.
- При необходимости может осуществляться оперативное лечение.
Применение медикаментов
Лекарства, нормализующие отток крови, может назначить только врач после полного обследования. Применяются такие медикаменты:
- Венза — препарат в каплях, снимает отечность тканей, повышает тонус сосудистой стенки.
- Эскузан — капли тонизирующего действия.
- Аскорутин — комплексный препарат из аскорбиновой кислоты и рутина, обладает омолаживающим и антиоксидантным действием, нормализует клеточный обмен в области застоя, является средством профилактики воспаления.
Лечение эндометрита у женщин разного возраста
Симптомы и лечение эндометрита у женщин мало связаны с возрастом. После 40 лет острый эндометрит обычно проявляется более ярко: на это влияют изменения гормонального фона из-за предстоящего климакса. Переход острой формы в хроническую в этом возрасте происходит намного быстрее, однако формат лечения в 25 и 45 лет не различается.
Борьба с заболеванием — сложная, но важная задача, особенно у женщин, переживших выкидыш или неудачное ЭКО. Чтобы поставить точный диагноз и подобрать индивидуальное лечение, врачи МЦРМ собирают детальный анамнез. Необходимо выяснить информацию о менструальной функции, течении и исходе беременностей, абортах и выкидышах. Это позволит верно диагностировать патологию и подготовить эндометрий к беременности с помощью специально подобранных препаратов.
В комплексное лечение входят антибиотики широкого спектра с высокой способностью проникновения в клетку, а также (в зависимости от вида возбудителя) противогрибковые (антимикотики) и противовирусные препараты, местные комбинированные лекарства, системная энзимотерапия (применение ферментов) и физиотерапия в момент реабилитации. Для профилактики кандидоза на фоне антибиотиков назначаются противогрибковые препараты.
Следующий этап — гормональная терапия: комбинированные оральные контрацептивы. Во вторую фазу цикла при планировании беременности врач назначает прогестерон. Лечение начинается с первого дня менструации.
Перед назначением препаратов в нашей клинике проходит комплексная диагностика:
- ультразвуковое исследование органов малого таза;
- гистероскопия — осмотр внутренней оболочки матки (в сочетании с лапароскопией или изолированно);
- исследование эндометрия (получение материала во время гистероскопии, раздельного диагностического выскабливания или аспирационной биопсии);
- иммуногистохимическое и микробиологическое исследование эндометрия;
- ПЦР (фемофлор-скрининг): метод выявит патогенную микрофлору и причины развития воспалительного процесса.
После диагностики мы подбираем индивидуальное лечение. На первом этапе необходимо уничтожить инфекционного агента, на втором — восстановить функционал эндометрия: благодаря лечению устраняются повреждения, завершается регенерация, восстанавливается локальная гемодинамика (движение крови в сосудах) и активность рецепторов эндометрия.
В стенах клиники мы много лет разрабатывали схемы, которые помогают наиболее эффективно бороться с заболеванием. Прежде всего на весь период лечения (два-три менструальных цикла) прописываются следующие препараты:
- Монофазные комбинированные оральные контрацептивы (Ярина, Джес, Жанин, Фемоден и др.).
- Витаминотерапия: Фемибион, Ангиовит или Элевит (одна капсула в сутки).
- Иммунотерапия: Вобэнзим — три капсулы три раза в день за 30 минут до приема пищи.
Препараты в первый месяц лечения:
1. При обнаружении патогена по результатам фемофлор-скриннинга с первого дня менструального цикла назначается антибактериальная либо противовирусная терапия — в зависимости от вида возбудителя. Если в результате фемофлор-скрининга патоген не найден, антибиотики пить не нужно!
2. Также важна поддержка нормальной флоры желудочно-кишечного тракта и влагалища, поэтому:
- первый и последний дни приема антибиотиков назначается Дифлюкан: 150 мг перорально.
- Препараты, регулирующие равновесие кишечной микрофлоры, на выбор: Бифиформ — одна капсула 3 раза в день во время еды в течение трех недель,
- Аципол — две капсулы 3 раза в день на протяжении трех недель,
- Энтерол — по одной капсуле 2 раза в сутки 10 дней.
- Лактожиналь — по одной свече во влагалище на ночь в течение двух недель;
Препараты во второй месяц лечения:
1. Активная иммунотерапия: 10 дней после менструации принимается Генферон — 250 тыс. ед. два раза в сутки интравагинально.
2. Препараты, которые активируют обмен веществ в тканях, улучшают трофику (питание клеток) и стимулируют процесс регенерации: Актовегин — одно драже 3 раза в сутки перед приемом пищи на протяжении 30 дней.
3. Физиотерапевтические методы благоприятно влияют на пораженные ткани, помогают снять воспалительные процессы, улучшить состояние сосудов и эндометрия.
В третий месяц лечения важно закрепить результат: лучше всего отправиться на санаторно-курортное лечение. Можно поехать в «Балтийский Берег» в Зеленогорске (50 км от центра Санкт-Петербурга): там работают врачи-партнеры, сопровождающие наших пациентов на месте. Специалисты будут знать всё о вашем диагнозе и дадут своевременный совет. Стоимость индивидуальной программы составляет от 2060 рублей в сутки.
Лечение варикозного расширения вен малого таза
Эффективное лечение должно проходить под контролем врача-флеболога. Терапия включает в себя правильное питание, гимнастику, режим, уменьшение физических нагрузок и компрессионное белье. При необходимости назначают препараты, которые улучшают состояние венозных стенок и нормализуют их тонус, а также НПВС, чтобы снять боль.
При неэффективности консервативного лечения, расширении вен более десяти миллиметров или некупирующемся болевом синдроме проводят операцию.
В «Медицентре» вы можете получить квалифицированную помощь и вылечить варикоз по современным методикам.
Как не допустить застоя?
К профилактике венозного застоя в тазовых органах относятся:
- отказ от курения и излишнего употребления алкогольных напитков и пива;
- соблюдение активного двигательного режима, ходьба пешком, физические занятия, спорт;
- придерживание в питании разумных мер по употреблению жирных продуктов, ограничение пищевой обработки жарением и сладостей;
- контроль за количеством выпитой жидкости;
- организация режима работы с предоставлением отдыха и разминки мышцам через каждые 2 часа.
К непременным условиям следует отнести своевременное обращение к врачу и лечение воспалительных заболеваний половой сферы, геморроя. Это устранит ненужные инфекционные компоненты, предотвратит флебиты и тромбозы тазовых вен.