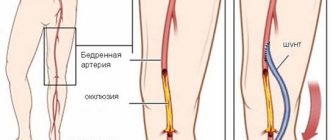
Шунтирования артерий нижних конечностей ниже паховой связки бывают:
- бедренно—подколенное шунтирование,
- бедренно-тибиальное шунтирование,
- бедренно—дистально подколенное шунтирование.
Выше паховой связки выполняется:
- аорто-бедренное шунтирование,
- аорто-двубедренное шунтирование (аорто-бедренное бифуркационное шунтирование),
- аорто-подвздошное шунтирование,
- подвздошно-бедренное шунтирование,
- бедренно-бедренное перекрестное шунтирование,
- аорто-мезентереальное шунтирование, в зависимости от того какой сосуд нуждается в шунтировании.
Кратко о методе лечения
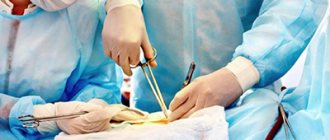
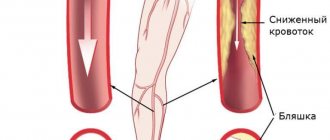
Шунтирование сосудов (Bypass) — операция создания обходного пути, при закупорке сосуда атеросклеротическими бляшками или тромбами. Шунтирование артерий применяется при тяжелых формах недостаточности артериального кровообращения. Операция шунтирования позволяет сохранить конечность при гангрене. Шунт проводится от артерии, расположенной выше закупорки к артерии ниже поражения, полностью восстанавливая кровоснабжение пораженного органа.
Чаще всего для шунтирования артерий нижних конечностей используются собственные подкожные вены пациента, которые обрабатываются таким образом, чтобы нести кровь к ноге, а не обратно.
Преимущества лечения в ИСЦ
Инновационный сосудистый центр — единственная в нашей стране клиника, где комплексно применяются уникальные микрохирургические, эндоваскулярные и пластические методы для лечения больных с начавшейся гангреной и диабетической стопой. Сосудистые хирурги нашей клиники успешно применяют метод восстановления кровообращения в конечности с помощью микроскопа, разработанный в университетской клинике г. Аахена (Германия), для пациентов с поражением мелких артерий голени и стопы. Это микрохирургическое шунтирование артерий голени и стопы с помощью собственной подкожной вены пациента. Микрохирургия позволяет выполнять успешное соединение венозных шунтов и мельчайших сосудов с высоким качеством. Это дает возможность врачам нашей клиники сохранять конечности больным, уже приговоренным к ампутациям.
С 2011 года наша клиника является лидером в России по применению шунтирования артерий голени и стопы и имеет самые лучшие результаты по сохранению конечностей на фоне атеросклероза малых артерий.
Профилактика заболевания
Чтобы эффективно профилактировать эту болезнь, нужно устранить провоцирующие факторы, особенно переохлаждение и курение. Нужно носить удобную, сухую обувь, держать ноги в тепле, избегать травмирования кожи стоп, своевременно лечить потертости, натоптыши и мозоли. Каждый день нужно мыть ноги теплой водой с мылом, наносить средства против излишней потливости.
Запишитесь на прием к специалисту «СМ-Клиника» по телефону или через сайт. После очной консультации врач озвучит цену на лечение и подберет наиболее щадящую тактику терапии.
Показания и противопоказания к методу лечения
На шунтирование отбираются пациенты, сохранные по общему состоянию. Поэтому проводится детальная оценка сопутствующих заболеваний, ожирения и других факторов риска для жизни. Только непосредственная угроза жизни является поводом для риска у больных с тяжелыми сопутствующими заболеваниями.
Необходимо детально оценить сосудистое русло с помощью УЗИ диагностики и ангиографии, чтобы сформулировать четкую концепцию для операции.
Необходима тщательная оценка подкожных вен, так как от их качества зависит успех шунтирования и продолжительность работы шунта. Использование в качестве шунтов искусственных протезов является операцией отчаяния, так как такие шунты закрываются в половине случаев в течение 2 лет.
Подготовка к лечению
Для определения показаний к операции бедренно-тибиального шунтирования пациента необходимо обследовать с точки зрения сосудистых поражений и общего состояния здоровья.
Для диагностики сосудистых поражений применяют следующие методы:
- УЗИ артерий нижних конечностей с измерением давления на лодыжках
- Мультиспиральная компьютерная томография с контрастированием аорты и артерий нижних конечностей
- Рентгеновская контрастная ангиография — чаще всего используется для точного определения возможности ангиопластики, вместо шунтирования
- Дуплексное сканирование подкожных вен — для определения пригодности их в качестве шунта
Общая диагностика пациента включает в себя:
- Общие анализы крови и мочи
- Биохимический анализ крови
- Анализы крови на сифилис, ВИЧ и гепатиты
- Электрокардиограмма (ЭКГ)
- УЗИ сердца (эхокардиография)
- УЗИ сонных артерий
- ЭГДС (гастроскопия желудка)
- Рентгенография грудной клетки
Собственно подготовка к операции заключается в уменьшении отека больной ноги. Для этого пациенту предварительно устанавливают продленную перидуральную анестезию (чтобы он мог лежать). Перед операцией в мочевой пузырь устанавливают катетер, для контроля за выделением мочи. С целью введения лекарственных препаратов устанавливают внутривенный катетер в подключичную вену.
Накануне операции пациенту даются успокоительные препараты, которые дополняются премедикацией непосредственно перед подачей больного в операционную.
Шунтирование сердца в клиниках Германии: план обследования
Исследование функционального состояния миокарда состоит из следующих процедур:
- осмотр кардиохирурга (составление тактики лечения, объясняется суть операции);
- электрокардиографическая (ЭКГ) регистрация состояния сердца;
- определение работы сердца в условиях нагрузки (запись ЭКГ после велоэргометрии);
- суточное наблюдение за работой миокарда (холтеровское мониторирование);
- УЗИ сердца;
- доплер-исследование периферических сосудов;
- суточный мониторинг кровяного давления.
Затем производится коронарография, которая определяет состояние каждого сосуда сердечной мышцы. В клиниках Германии коронарография чаще всего проводится с одновременным шунтированием сосудов. В России эти манипуляции проводят последовательно, что требует повторного хирургического воздействия на организм.
Коронарография осуществляется введением пластиковой трубки с камерой в поврежденный сосуд. На мониторе визуально определяется уровень проходимости коронарной артерии. Процедура может выполняться с одновременными лечебными манипуляциями. Выявление ишемической болезни миокарда является показанием для шунтирования сердца.
Обезболивание при лечении
Операции на артериях нижних конечностей в нашей клинике проводятся под эпидуральной анестезией. Последняя подразумевает введение анестезирующего препарата в область эпидурального пространства позвоночника. Такой вид обезболивания позволяет эффективно устранить болевые ощущения во время операции и в раннем послеоперационном периоде.
Для контроля за состоянием сердечно-сосудистой системы мы используем следящие мониторы, которые подключаются к грудной клетке для снятия ЭКГ и к плечу для контроля артериального давления. С целью улучшения насыщения крови кислородом пациенту дается кислородная маска.
Как проходит метод лечения
Пациент укладывается в операционной на спину. Под колено оперируемой ноги подкладывается специальный валик.
Начинается операция с ревизии (оценки) артерий голени, к которым должен подойти шунт. Для доступов к артериям голени используются разрезы длиной 4-6 см в паховой области и на голени (стопе). Затем проводится доступ к артерии на бедре, чтобы оценить ее пригодность в качестве донора для шунта.
После оценки артерий хирург приступает к подготовке венозного шунта. Через небольшие разрезы выделяется подкожная вена на голени, затем на бедре.
Первым выполняется соединение большой подкожной вены с бедренной артерией. После сшивания анастомоза запускается кровоток. Пульсация шунта возможна до первого венозного клапана.
Затем специальный инструмент вальвулотом проводится в венозный шунт и производится иссечение клапанов. Это необходимо, чтобы кровоток мог пойти по этой вены из бедренной артерии к артерии голени. Без рассечения клапанов кровоток по шунту не пойдет.
После удаления клапанов хирург оценивает вену на УЗИ и находит сбросы крови по шунту в боковые ветви. Перевязка этих ветвей производится через отдельные маленькие разрезы. Это необходимо для того, чтобы кровь по венозному шунту двигалась в направлении стопы, а не уходила в боковые ветви.
Когда будут перевязаны все сбросы по венозному шунту мы приступаем к сшиванию шунта и артерии на голени или стопе под микроскопом. Большое увеличение на этом этапе необходимо для успеха, так как любая ошибка в приведет к неудаче всей операции шунтирования.
Затем запускается кровоток и проверяется работа шунта по УЗИ. Если кровообращение восстановлено, то операция заканчивается ушиванием ран. Если есть сомнения, то выполняется контрольная ангиография и, при необходимости, ангиопластика измененной артерии ниже шунта.
Оперативное вмешательство
Шунтирование сосудов ног – сложная операция, требующая от хирурга высокого профессионализма и определенного опыта работы. Операция выполняется под общей или местной анестезией, что обусловлено медицинскими показаниями и общим состоянием больных. Эпидуральная анестезия считается современным приоритетным методом обезболивания, существенно снижающим операционный риск.
Шунтирование проводят при нарушении проходимости артериальных и венозных стволов, если их обтурация составляет более 50% диаметра. В ходе операции создают обходной путь с помощью трансплантата от начала препятствия и до его конца. Правильно проведенная операция обеспечивает восстановление тока крови в пораженных сосудах.
Этапы проведения операции:
- Осуществляют послойное рассечение кожи и подлежащих тканей выше и ниже пораженного участка.
- Выделяют сосуд, осматривают и определяют его пригодность к предстоящему шунтированию.
- Надрезают сосуд ниже очага поражения, вшивают шунт, а затем фиксируют его сверху.
- Проверяют целостность имплантанта.
- После оценки состояния кровотока и пульсации артерии ушивают глубокие ткани и кожу.
Существует несколько вариантов шунтирования. Выбор каждого определяется локализацией области поражения. Сразу после операции больным надевают кислородную маску и вводят внутривенно капельно обезболивающие средства.
Первые двое суток после операции больным показан постельный режим. Затем пациентам разрешают ходить по палате и коридору. Снять боль и уменьшить отечность травмированных тканей в течение первых суток помогут холодные компрессы, поставленные на 20 минут. Всем пациентам рекомендуют носить компрессионные чулки и носки для предупреждения тромбообразования. Для улучшения работы легких следует применять стимулирующий спирометр. Ежедневно врачи осматривают разрезы на предмет возможного инфицирования. В течение 10 дней после операции специалисты ведут динамическое наблюдение за пациентом, исследуя показатели основных жизненных функций организма.
Шунтирование сосудов не устраняет этиологический фактор патологии, а лишь облегчает ее течение и состояние больных. Комплексное лечение основного заболевания включает не только проведение операции, но также изменение образа жизни, препятствующее дальнейшему развитию патологического процесса.
Возможные осложнения при лечении
Бедренно-берцовое шунтирование in situ.
Этот метод предполагает использование собственной большой подкожной вены пациента, которая остается на своем привычном месте, однако с помощью особых приемов по ней пускается артериальный кровоток в мелкие артерии на голень и стопу. Бедренно-тибиальное шунтирование является основным способом лечения критической ишемии и угрожающей гангрены. Успех ,при правильных показаниях к операции, достигается у 90% больных с начинающейся артериальной гангреной (некрозы пальцев, артериальные трофические язвы). Сохраняется возможность ходить на своей ноге. Венозный шунт можно делать из вен ног или рук, если не сохранена основная подкожная вена.
Шунтирование малоберцовой артерии
Самая маленькая артерия голени меньше всего поражена атеросклеротическим процессом. Однако ее емкости часто не хватает для полноценной работы аутовенозного шунта, что приводит к тромбозу. Особенностями операций на малоберцовых артериях является необходимость четко оценить объем кровотока. Для разгрузки артерии нередко используются специальные приемы — разгрузочные фистулы с венами далеко от анастомоза.
Многоэтажные «прыгающие» шунты
Часто пациентам отказывают в сохранении ноги по причине отсутствия хорошей длиной и проходимой артерии на голени, однако при этом, мы нередко видим отдельные участки и ветви артерий с сохраненным кровотоком. Нашим ведущим сосудистым хирургом Калитко И.М. для таких ситуаций разработана методика многоэтажного шунтирования артерий голени. Нередко выполняется несколько коротких шунтов к отдельным проходимым сегментам артерий. Важным условием для нормальной работы такой сложной реконструкции является достоверная оценка приходящего и распределяющегося объема крови. При перегрузке шунтов могут использоваться разгрузочные фистулы.
Прогноз после метода лечения
Общехирургические осложнения:
- Кровотечение во время операции — редкое явление, обычно кровопотеря составляет 300-500 мл и не требует восполнения.
- Нагноение послеоперационных ран — может наблюдаться у ослабленных пациентов с диабетом и гнойным процессом на стопе. Чаще всего протекает благоприятно, но задерживает выздоровление пациента.
Специфические осложнения:
- Реперфузионный синдром — состояние конечности, связанное с восстановлением кровотока на фоне критической ишемии. Характеризуется резким отеком конечности, болевыми ощущениями, гиперемией. Обычно проходит через 2-3 недели после операции.
- Лимфорея — продолжительное истечение лимфы из разрезов. Редкое осложнение в нашей клинике, причиной которого бывает повреждение увеличенных лимфоузлов в паховой области при хирургическом доступе к бедренной артерии.
- Образование ложных микотических аневризм шунта — редкое осложнение, которое наблюдается при присоединении инфекции к аутовенозному шунту. Является опасным состоянием, так как может привести к позднему разрыву шунта или его тромбозу.
- Тромбоз аутовенозного шунта может быть ранним или поздним. Ранние тромбозы связаны с недостаточным оттоком по шунту из-за плохих артерий ниже шунта или с высокой свертываемостью крови. Поздние тромбозы связаны с прогрессированием атеросклероза в артериях оттока или притока и рубцеванием самого шунта. Использование антикоагулянтов и контрольной ангиографии после шунтирования позволяет устранить причины ранних тромбозов. Для предупреждения поздних необходимо наблюдение у сосудистого хирурга.
Кардиологические операции без аппарата ИК
Аортокоронарное шунтирование без остановки сердца выполняется только при наличии специального оборудования, которое сводит сокращения миокарда к минимуму. Соустье делается из грудной артерии либо вены. Использование инновационной методики в Германии позволяет снизить риски, связанные с остановкой сердца и прохождением крови через аппарат ИК.
Однако бывают случаи в немецкой практике, когда по медицинским показаниям врачи вынуждены проводить пациентам шунтирование с применением аппарата искусственного кровообращения.