Жизнь после операции
Рекомендации пациентам после радиочастотной катетерной аблации фибрилляции предсердий (ФП):
- Наблюдение кардиолога (терапевта) по месту жительства;
- Ограничение физических нагрузок в течение 2 недель;
- Контроль суточного мониторирования ЭКГ (ХМЭКГ), ЭХОКГ через 3 месяца по месту жительства;
- Приём Варфарина или новых оральных антикоагулянтов (Прадакса, Ксарелто, Эликвис) не менее 3 месяцев, возможно до 6-12 месяцев, при постоянной форме ФП пожизненный приём;
- Приём антиаритмических препаратов (ААП) не менее трех месяцев;
- При возникновении пароксизма ФП – вызвать скорую медицинскую помощь 03, снять ЭКГ;
- После оперативного лечения ФП в течение трех месяцев эффективность операции не оценивается. В это время могут сохраняться ощущения перебоев в работе сердца, дискомфорт, возможны срывы ритма. У 10-15 % пациентов по истечению трех месяцев сохраняются пароксизмы ФП, может потребоваться повторная консультация аритмолога для решения вопроса о необходимости повторной процедуры.
Что такое радиочастотная абляция (РЧА)?
Реабилитация после радиочастотного лечения проходит в рекордно короткие сроки: в течение 1-2 недель (в отличие от 1-2 месяцев при использовании других методик). Это связано с особенностями методики, позволившей почти полностью исключить ошибку хирурга.
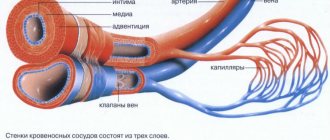
Во время радиочастотной абляции врач вводит внутрь пораженного сосуда катетер, в который встроен радиочастотный волновод. Под действием радиосигнала стенки вены разогреваются, из-за чего вена спазмируется и схлопывается. Со временем спавшаяся вена прорастает соединительной тканью и исчезает без следа.
Время работы и интенсивность радиочастотного сигнала определяет генератор, к которому присоединен катетер. Поскольку прибор «ориентируется» на температуру внутри вены, это исключает перегрев и повреждение мягких тканей, окружающих вену. Именно поэтому послеоперационный период после РЧА протекает быстро и почти без осложнений.
Антиаритмическая терапия до и после инвазивных методов лечения фибрилляции предсердий.
Оксана Михайловна Драпкина, профессор, доктор медицинских наук:
– Тарасов Алексей Владимирович. «Антиаритмическая терапия до и после инвазивных методов лечения фибрилляции предсердий».
Алексей Владимирович Тарасов, кандидат медицинских наук:
– Добрый день, уважаемые коллеги. Я хочу обсудить очень интересный, очень актуальный вопрос – тактика ведения до и после различных инвазивных методов лечения фибрилляции предсердий. На сегодняшний день на всех международных российских площадках обсуждается точка приложения радиочастотной абляции для лечения фибрилляции предсердия. Но почему-то очень забывают, как вести пациентов после радиочастотной абляции, хотя таких пациентов все больше и больше. И порой мы не знаем, как это делать, что с этими пациентами делать, потому что возникает ряд достаточно серьезных дискутабельных вопросов и даже порой антирекламных вопросов, потому что пациенты приходят после, например, изоляции устья легочных вен, но с рядом незакрытых вопросов. И как их вести, что есть на сегодняшний день, какой наш опыт, я постараюсь вам представить.
На сегодняшний день лечение пароксизмальной формы фибрилляции предсердий, безусловно, это антиаритмическая терапия и какие-то инвазивные методы лечения. Основным инвазивным методом лечения фибрилляции предсердий является катетерная радиочастотная абляция устья легочных вен. В основном сейчас делают антральную абляцию устья легочных вен. Основным показанием к радиочастотной абляции устья легочных вен является симптоматическая параксизмальная форма фибрилляции предсердий, резистентная как минимум к двум антиаритмическим препаратам. На сегодняшний день обсуждается – к одному антиаритмическому препарату или как минимум к двум антиаритмическим препаратам. Но пока это как минимум два антиаритмических препарата вы должны своему пациенту дать, если они не работают, только тогда решать вопрос о лечения фибрилляции предсердий именно методом катетерной абляции.
Также очень важно отметить, что такие пациенты должны быть без органической патологии сердца, потому что больные с органической патологией сердца имеют другие механизмы, не обязательно эктопия из устьев легочных вен, здесь уже вовлечены процессы в предсердной ткани, и у таких пациентов радиочастотная абляция будет либо малоэффективна, либо 50/50.
Что мы имеем после радиочастотной абляции. Послеоперационный период можно разделить на три периода. Первый период составляет три месяца, его называют ранним послеоперационным периодом, некоторые его называют слепым послеоперационным периодом. Это самый проблемный период, потому что возникают как рецидивы старой фибрилляций предсердий, так и рецидивы новых предсердных тахиаритмий, и дальше я объясню, почему. И на третьем месяце мы должны принять решение, как быть дальше. Далее следует непосредственно послеоперационный период от трех до двенадцати месяцев наблюдения. И после двенадцати месяцев – поздний послеоперационный период.
Какие проблемы нас ждут в раннем послеоперационном периоде? Прежде всего, самое неприятное то, что 15% направленных больных на инвазивное лечение фибрилляции предсердия чувствуют себя первых два-три месяца даже хуже. И в этом-то и вопрос антирекламы так называемой. Врач, направивший больного на радиочастотную абляцию, потому получает этого пациента через одну-две недели, и пациент ему говорит: «Доктор, мне стало хуже». Действительно, у 15% пациентов после радиочастотной абляции идет ухудшение какое-то. И связано это ухудшение с тем, что у 45% – 50% возникают предсердные тахиаритмии. И сейчас мы уже говорим, что если взять все эти предсердные тахиаритмии, в 50% возвращается фибрилляция предсердия, рецидивы, ранние рецидивы, и 50% новые регулярные предсердные тахикардии. И самое неприятное, что именно новые предсердные тахикардии и составляют сложность в терапии, в диагностике, потому что под ними могут лежать как левопредсердное трепетание, предсердные тахикардии – эктопические, которые очень сложно поддаются медикаментозной терапии.
И вот как пример кардиограмма, где представлена в раннем послеоперационном периоде левопредсердное трепетание предсердий. Раньше мы вообще практически мало видели левопредсердных трепетаний. И именно после радиочастотной абляции стали появляться вот эти параксизмы, которые доставляют нам порой достаточные сложности в выборе тактики лечения. И вот как пример такой неустойчивый параксизм предсердной тахикардии, причем непрерывно рецидивирующий, порой они идут у таких пациентов именно в ранний послеоперационный период.
С чем же связана проблема раннего послеоперационного периода? Прежде всего, вот эти рецидивы связаны с воспалительной реакцией, обусловленной термическим повреждением предсердной ткани. Надо не забывать также об автономной нервной системе. Дело в том, что внутренняя поверхность сердца не имеет болевых рецепторов, но она имеет очень мощную автономную нервную систему, и эта нервная система возбуждается. И, безусловно, пока существует воспаление, происходит запуск вот этих предсердных тахикардий порой новых. И надо не забывать об отсроченном эффекте радиочастотной абляции – опосредованном формировании так называемого рубцового препятствия. Потому что пока существует зона воспаления, аритмия может проводиться, но когда формируется рубец, безусловно, защита как изоляции устья легочных вен здесь уже происходит прочнее.
Но ранние рецидивы фибрилляции предсердий либо новых предсердных тахиаритмий не являются таким эталоном, что радиочастотная абляция неэффективна. 60% больных с ранними рецидивами предсердных тахикардий далее имели четкие устойчивый синусовый ритм, и процедура считалась эффективной. Поэтому нельзя считать, что если у пациента ранние рецидивы фибрилляции предсердий либо другие какие-то предсердные тахикардии, это неэффективность процедуры. Но у тех пациентов, у которых мы имеем полную эффективность радиочастотной абляции и в ранний и поздний послеоперационный период, мы уже будем говорить об абсолютной эффективности радиочастотной абляции. Поэтому существует такая терминология как абсолютная эффективность и ранняя эффективность. Мы говорим о ранней эффективности, если приступов в первые три месяца не возникает.
Какие методы обследования нужно проводить таким пациентам? Сбор анамнеза, выявление симптомных приступов аритмии. Безусловно, после радиочастотной абляции пациенты более к себе относятся внимательно и предъявляют жалобы. Нередко они могут предъявлять жалобы на учащение ритма, либо даже какие-то болевые ощущения в области сердца. Больному необходимо проводить ЭКГ в 12-ти отведениях для определения как нарушений проводимости ритма сердца, так и нарушений аритмии. Необходимо проводить 1–7-суточное Холтеровское мониторирование ЭКГ для выявления асимптомных аритмий. Мы рекомендуем проводить Холтеровское мониторирование через месяц, через два, три для оценки дальнейшей тактики лечения.
Сейчас существуют еще такие методы как имплантируемый подкожный кардиомонитор, петлевые кардиомониторы, ЭКГ, которые позволяют мониторировать кардиограмму до трех лет. И на каждом визите доктор может снимать показания и оценивать асимптомные рецидивы фибрилляции предсердий.
Какова тактика ведения больных после радиочастотной абляции в ранний период? Мы должны определиться с антиаритмической терапией, необходимость антиаритмической терапии, с антитромботической терапией – это очень важно, я в конце об этом скажу. И мы можем воспользоваться немедикаментозными методами лечения в слепой период. Сейчас очень активно используется чреспищеводная электрическая стимуляция для восстановления именно новых тахикардий, например, левопредсердное трепетание предсердий. И имеет эффективность восстановления при проведении чреспищеводной стимуляции. Если у больного страдает гемодинамика, мы должны проводить электрокардиоверсию.
В чем вопрос антиаритмической терапии в ранний послеоперационный период. Сейчас нет четкости – нужно ли восстанавливать ритм этим пациентам или же стараться удерживать синусный ритм. Потому что пока нет четких конкретных данных, какой выбор тактики лучше «ри? В консенсусе о катетрной и хирургической абляции фибрилляции предсердий от 2007 года в тактике ведения для удержания синусного ритма рассматривался только амиодарон. Но я абсолютно не согласен, потому что мы берем пациентов достаточно молодого возраста, мы берем пациентов без органической патологии. И потом после радиочастотной абляции сажать на амиодарон – на токсичный препарат абсолютно неоправданно. Поэтому в консенсусе от 2012 года предлагается более расширенный список антиаритмических препаратов: флекаинид, пропафенон, соталол, дофетилид или дронедарон. Но пока на сегодняшний день четких конкретных рекомендаций нет.
Тактика ведения именно на третьем месяце, когда прекращается слепой период. На третьем месяце мы должны четко понять, как быть дальше с этим пациентом, необходимо ли проводить повторную радиочастотную абляцию. Дело в том, что повторная радиочастотная абляция проводится достаточно часто (по многим авторам до 20% до 40%) – в нашей клинике до 40%, и это абсолютно нормальная тактика ведения пациентов. Но только после третьего месяца, когда пройдет воспаление, мы должны сказать, нужно ли проводить повторную радиочастотную абляцию или же не нужно. Если проанализировать поздние рецедивы предсердный тахиаритмий, если больному проводилась только одна радиочастотная абляция, поздние рецидивы возникают в 11% – 29% случаев. Если больному проводили как минимум две радиочастотные абляции, к сожалению, поздние рецидивы все равно случаются (по разным авторам от 7% до 24% случаев).
Какие причины возникновения поздних рецидивов предсердных тахиаритмий? Прежде всего, это возобновление проведения в зоне радиочастотной абляции устья легочных вен, когда наша изоляция начала пропускать импульс. И чаще, что возникает, это наличие триггеров, расположенных вне легочных вен. Нередко мы направляем больных на изоляцию устья легочных вен нельзя сказать запущенных, но уже когда время уходит. И из источника устья легочных вен эктопия опускается на предсердную ткань. Мы изолировали только устье легочных вен, но все предсердия мы не можем изолировать, поэтому, безусловно, эти триггеры начинают выстреливать и начинают давать поздние рецидивы. Но могу сразу сказать, что поздние рецидивы достаточно хорошо лечатся нашей современной антиаритмической терапией.
Я хочу представить наше интересное исследование, которое было начато еще в 2009 году на базе Московского областного кардиологического центра и дальше продолжено в ГНИЦ ПМ. Это был пилотный проект. Нами было обследовано 134 пациента, которым была проведена антральная изоляция устья легочных вен. И вот какие результаты мы получили. Ранние рецидивы предсердных тахикардий до трех месяцев возникали практически в 50% случаев. Но лишь только к повторной радиочастотной абляции пришли порядка 30% данных пациентов.
Следующий очень важный момент. У 30% больных преобладали регулярные предсердные тахикардии, то есть достаточно много было регулярных предсердных тахикардий, которые ставили наших врачей порой в тупик, как их лечить. И чаще всего превалировало левопредсердное трепетание предсердия. И в 20 % случаев были рецидивы фибрилляции предсердий.
Данные пациенты наблюдались до 12 месяцев, но больше нас интересовал именно слепой период, потому что у нас были выбраны различные тактики ведения пациентов, и одна группа пациентов вообще не принимала антиаритмических препаратов. Мы сейчас стали включать пациентов с имплантацией ревили (00:15:58) для исключения асимптомных рецидивов фибрилляции предсердий, и таких пациентов с имплантированными устройствами мониторирования у нас уже 39, но исследование не закончено, поэтому окончательные данные я вам не могу сказать.
Хочется сказать пока по полученным результатам. 36% больных продолжают прием антиаритмических препаратов даже после раннего послеоперационного периода. И здесь есть такое понятие как клиническая эффективность радиочастотной абляции. То есть мы уменьшаем количество приступов фибрилляции предсердий на 75%, больной себя чувствует лучше, чем до радиочастотной абляции. Но радиочастотная абляция полностью не убирает эти приступы. Но совместно с приемом антиаритмических препаратов пациента это устраивает, и приступы достаточно редки – два-три раза в год, и это нас устраивает.
На сегодняшний день наиболее эффективным антиаритмическим препаратом в послеоперационном периоде через три месяца и после радиочастотной абляции является препарат 1С класса – пропафенон. Но это больше у больных с рецидивами фибрилляции предсердий. Если же у больных появляются новые регулярные предсердные тахикардии, то здесь пропафенон нередко сочетается с верапамилом, либо отдельно верапамил – у таких пациентов показал хороший результат.
В конце презентации я хочу показать несколько слайдов о проблемах тромбоэмболических осложнений у таких пациентов. Нельзя сказать, что радиочастотная абляция абсолютно безопасная процедура, и в 0,6% возникают тромбоэмболические или кардиогенные инсульты, а в 1% случаев это транзиторные ишемические атаки. Но на сегодняшний день самый обсуждаемый вопрос – появление «немых» ишемических инсультов. И некоторые авторы пишут, что до 35% у таких пациентов определяются «немые» ишемические инсульты. С чем может быть связано появление такого большого количества? Не только с тромбоэмболическими проблемами, но надо понимать, что специфика процедуры радиочастотной абляции и появление воздушных эмболов тоже может вносить серьезный вклад в определение «немых» ишемических инсультов.
В чем проблема тромбообразования, появления тромбоэмболических осложнений? 1) Это большая зона повреждения эндотелия предсердий. 2) Установка транссептального интродьюсера и катетеров-электродов. 3) Оглушение предсердий – это очень важный момент. Это примерно как при кардиоверсии происходит оглушение предсердий, и создаются все условия для образования тромбов. И этот риск тромбоэмболических осложнений напрямую зависит от количества баллов по шкале CHA2DS2-VASc.
И вот пример позаимствован из одного американского журнала, статья вышла пару месяцев тому назад, где четко представлены данные чреспищеводного эхо, и мы видим мягкие тромбы на транссептальной перегородке. И на втором рисунке представлены обугленные элементы на конце электрода после удаления из транссептальной перегородки, которые могут являться причиной как небольших, так и серьезных мозговых нарушений. Но это с одной стороны, с другой стороны надо понимать, что есть проблема тромбоэмболоических осложнений, но есть проблема и кровотечений. И такая проблема, как тампонада перикарда происходит от 0,8% до 6% в зависимости от разных источников. Сосудистые осложнения возникают от 0% до 13%. Поэтому мы должны все-таки с одной стороны подготовить больного антикоагулянтами, но с другой стороны понимать, что есть риск кровотечений.
На сегодняшний день существует следующая тактика. Подготовка больных к радиочастотной абляции должна быть такая же, как при проведении электрической кардиоверсии. Для пациентов с фибрилляцией больше 48 часов, если мы берем радиочастотную абляцию, безусловно, обязательно нужно делать чреспищеводное эхо, потому что тромбоз ушка левого предсердия является противопоказанием для проведения данной процедуры. Через 4-6 часов после радиочастотной абляции мы должны назначить либо варфарин, либо новые оральные антикоагулянты. И, безусловно, на сегодняшний день очень обсуждается применение новых оральных антикоагулянтов при проведении радиочастотной абляции. Но пока четких данных нет, какой все-таки выигрывает из новых оральных антикоагулянтов. Отмена антикоагулянтной терапии должна проводиться на втором-третьем месяце (по европейским данным на втором месяце, на третьем месяце – по российским рекомендациям). Но если у больного есть хоть один балл по шкале CHA2DS2-VASc. мы должны продолжать назначать этому пациенту антикоагулянтную терапию, потому что мы не можем четко сказать, что у этого пациента не будет поздних рецидивов фибрилляции предсердий. На этом я хочу закончить свой доклад. Спасибо за внимание.
Есть ли ограничения после РЧА?
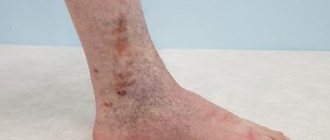
Как и любая лечебная методика, радиочастотная абляция накладывает на пациента определенные ограничения, однако ограничений этих совсем немного. Прежде всего, реабилитация после РЧА включает обязательное ношение компрессионного трикотажа в течение 1-2 недель. Так, послеоперационные компрессионные чулки «Интекс» уменьшают отеки и помогают практически исключить риск тромбоэмболии.
Подготовка
Радиочастотная абляция вен нижних конечностей относится к малоинвазивным хирургическим вмешательствам, поэтому перед процедурой необходимо пройти ряд исследований:
- Сдача общих анализов крови и мочи;
- Анализ на сифилис, гепатит и ВИЧ;
- Ультразвуковое исследование вен нижних конечностей.
Помимо сдачи анализов, пациенту необходимо выполнять следующие рекомендации:
- Сообщите доктору о медикаментозных препаратах, которые вы принимаете на постоянной основе. Некоторые виды медикаментов могут быть отменены за некоторое время до предстоящей операции.
- Пациенту необходимо взять с собой компрессионное белье, которое потребуется сразу после операции. Уровень компрессии определяется индивидуально для каждого пациента;
- Необходимо удалить растительность в месте предстоящего хирургического вмешательства;
- Не используйте кремы и лосьоны для кожи;
- Приходить на процедуру необходимо в максимально комфортной свободной одежде.
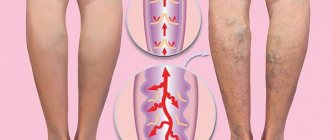
Признаки аритмии
Опасность аритмии в том, что человек может достаточно долгое время не подозревать о ее наличии. А ведь чем быстрее обратиться к врачу, те проще будет справиться с этим состоянием. Тем не менее, при аритмии пациент может ощущать следующее:
- Сердцебиение: можно почувствовать, что сердце бьется чересчур быстро или, наоборот, замедленно, или удары неравномерны;
- Головокружение, чувство слабости;
- Ощущение тяжести в грудной клетке, боль;
- Учащенное дыхание, одышка;
- Потеря сознания
Пациентам с аритмией крайне рекомендован здоровый образ жизни с достаточной физической активностью и возможностью отдыха, рациональное сбалансированное питание. В рационе должны быть продукты с содержанием калия и магния: мед, курага, тыква, кабачки, грецкие орехи. Нужно поддерживать психологический комфорт, избегать стрессов, не допускать набора лишнего веса.
Если вас интересует РЧА в Москве, обратитесь в Медис к нашему доктору у нас вы получите услуги на самом высоком уровне и одного из самых известных в мире кардиохирургов — аритмологов. Уже через 2-3 дня после процедуры вы сможете вернуться к своей обычной жизни. Лечение аритмии в Москве в Медисе – безопасно, надежно, эффективно, высокотехнологично.
Позвоните или напишите нам, чтобы задать все интересующие вопросы, узнать точную цену РЧА сердца, записаться на консультацию или обследование. Единственное спасение от аритмии — операция РЧА.
Противопоказания
Процедура катетерной абляции имеет множество противопоказаний. К ним относятся:
- постоянно повышенная температура тела;
- постоянная гипертония;
- проблемы с легкими;
- сильная чувствительность к йоду;
- недостаточность почек;
- плохое свертывание крови.
Однако есть и такие противопоказания, при которых РЧА откладывают до ремиссии или полного излечения. К ним относят:
- инфекционные заболевания;
- лихорадка;
- анемия.
Послеоперационный период
После того как операция будет завершена, пациенту назначается постельный режим. Он находится под постоянным наблюдением врачей и мониторингом состояния его организма. Ко всему прочему, больной должен проходить через определенные промежутки времени повторные процедуры ЭКГ. Первый раз электрокардиография проводится через шесть часов после завершения абляции. Далее через двенадцать часов, и последняя – через сутки.
Также проводится измерение давления и состояния температуры тела.
Сразу после окончания операции у пациента могут наблюдаться неприятные ощущения в районе груди и легкая боль в зоне прокалывания артерий. Это нормальное послеоперационное состояние. Оно длится не более тридцати минут и проходит без приема каких-либо лекарственных препаратов.
Если такой дискомфорт становится болезненным или не проходит через тридцать минут, то больному необходимо сразу же сказать об этом врачу.
Первые несколько дней человек может ощущать неритмичное сердцебиение. Однако эта проблема очень быстро проходит.
Больного могут выписать на следующий день после окончания РЧА. Бывают случаи, когда состояние здоровья человека позволяет ему покинуть больницу уже через пару часов после проведения абляции. Если противопоказаний нет и врач допустит выписку пациента сразу после операции, то этому человеку не рекомендуется самому садиться за руль автомобиля. Лучше всего, если его кто-то отвезет домой.
История возникновения
РЧА начала свое развитие в 80-х годах двадцатого века. Именно тогда С. Хуанг вместе со своими коллегами проводил опыты на собаках. Они использовали радиочастотную энергию для нарушения целостности электрического сообщения между предсердиями и желудочками. Для этого применялся специальный катетер – электрод.
Опыты были успешными, и уже в 1987 году катетерная абляция была проведена первому пациенту. С того момента и началась история развития абляции – одной из самых эффективных процедур в устранении аритмии.