Общие сведения
Отек мозга является одним из проявлений различных критических состояний и достаточно часто встречается в клинической практике при различного рода заболеваниях и развитии патологий. Различают отек головного, спинного и костного мозга.
Отек головного мозга
Отек головного мозга представляет собой увеличение его объема, обусловленное процессом накопления жидкости в межклеточном пространстве (интерстиции) и сопровождающееся увеличением объема мозговой ткани. В то время как увеличение объема мозга за счет интрацеллюлярной жидкости определяется термином «набухание» головного мозга. Однако, эти процессы (отек/набухание) могут развиваться одновременно и переходить взаимно друг в друга, поэтому оба эти понятия допустимо определять как отек мозга. Код отека головного мозга по МКБ-10: G93.6
Отечный синдром развивается как неспецифическая реакция организма на воздействие множества патогенных факторов. Возможна при целом ряде заболеваний/патологических состояний, протекающих с поражением нервной системы — черепно-мозговая травма, острое нарушение мозгового кровообращения, инфекционные заболевания, гипоксии, интоксикации, опухоли головного мозга (перифокальный отек), острые соматические заболевания, сопровождающиеся нарушением водно-солевого баланса/гемодинамики, при эндокринных нарушениях, болезнях крови, после оперативных вмешательств, воздействии ионизирующего излучения и др. Отек мозга часто является одним из проявлений критических состояний и непосредственной причиной смерти пациента.
Как правило отек головного мозга на ранней стадии (при своевременной медицинской коррекции) процесс обратимый, в то время как при неадекватном/поздно начатом лечении патологические процессы нарастают и часто заканчивается перерождением нервных клеток мозга с нарушением их функции и в целом, функциональной несостоятельностью мозговых структур.
Вследствие накопления в интерстиции мозга жидкости происходит увеличение объема мозга в условиях ограниченного внутричерепного пространства с развитием масс-эффекта (патологическое воздействие увеличивающейся тканью на соседние структуры, вызывая компрессию, деформацию, смещение, ателектаз), что в в первую очередь проявляется развитием внутричерепной гипертензии (ВЧД) с подрессированным нарастанием ишемии мозга, а в тяжелых случаях — со смещением мозговых структур и ущемлением в наметах мозжечка стволовых отделов, сопровождающиеся расстройством функции жизненно важных центров.
Отек спинного мозга
Наиболее часто отек спинного мозга позвоночника развивается при травматических повреждениях позвоночника. Патологические нарушения формируются как в результате травматического повреждения, так и сдавления структур спинного мозга вследствие его отека-набухания, что сопровождается ишемией вещества мозга, воспалительными изменениями и высоким риском развития необратимых нарушений функции/структуры спинного мозга. Сдавление спинного мозга вызывает образование первичных/вторичных очагов размягчения в спинном мозге и сопровождается неврологической симптоматикой. Клинические проявления определяются уровнем локализации отека, его выраженностью и длительностью. При выраженных отеках проявляется синдромом частичного/полного нарушения проводимости спинного мозга.
Отек костного мозга (трабекулярный отек костного мозга)
Выделяют субхондральные и трабекулярные отеки костного мозга. Трабекулярный отек — что это такое? Губчатое вещество (син. трабекулярная ткань) кости состоит из рыхлых перегородок/пластинок, промежутки между которыми заполнены костным мозгом, обеспечивающего кроветворение в организме человека и формирование иммунных цепочек. Отек губчатой ткани проявляется скоплением экссудата (интерстициальной жидкости) в трабекулярных пластинах. При этом, уровень жидкости увеличивается с 10 до 20% и более. В большинстве случаев диагноз ставится с запозданием, поскольку специфические симптомы отсутствуют и заболевание выявляется лишь на МРТ.
По литературным данным отек костного мозга встречается чаще у пациентов среднего возраста и при этом поражаются преимущественно крупные суставы, мыщелки большеберцовой/бедренной кости. Наиболее часто встречается (трабеккулярный отек латерального мышелка бедренной кости, отек костного мозга тазобедренных суставов, отек костного мозга в диафизе лучевой кости, отек мышелка бедренной кости и др.). Значительно реже встречается отек костного мозга позвоночника.
Причины отека костного мозга чрезвычайно разнообразны (ушибы/переломы кости, дефицит витамина D, ревматоидный артрит, остеоартроз, добро/злокачественные опухоли, остеомиелит, спондилит, деформирующий артроз, эндокринные патологии, сопровождающиеся нарушением клеточного метаболизма, эпилептический статус, острые нейроинфекции и др.). Механизмы развития отека костного мозга слабо изучены. Предполагается, что его развитию способствуют микрососудистая травма, аномальные механические нагрузки на кости/суставы, метаболические расстройства, венозная обструкция. В силу небольшого объема статьи буде рассматриваться лишь отек головного мозга.
Кто находится в группе риска
Есть люди, которым нужно проявлять особую настороженность в плане развития инсульта, так как они относятся в группу риска.
Среди них:
- Лица с гипертонической болезнью.
- Пациенты с сахарным диабетом.
- Мужчины и женщины старше 65 лет.
- Люди с абдоминальным типом ожирения.
- Лица с наследственной предрасположенностью к сосудистым патологиям.
- Больные, ранее перенесшие инсульт или инфаркт.
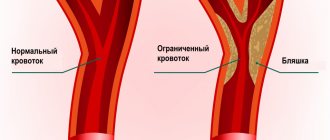
- Пациенты с диагностированным атеросклерозом.
- Женщины в возрасте старше 35 лет, принимающие оральные контрацептивы.
- Курильщики.
- Люди, страдающие нарушением сердечного ритма.
- Люди с повышенным уровнем холестерина.
Чаще всего, пациенты с перечисленными диагнозами, находятся на диспансерном учете. Отдельно нужно отметить людей, живущих в состоянии хронического стресса. Эмоциональное перенапряжение негативным образом отражается на всех системах организма и может стать причиной инсульта.
Патогенез
В основе развития отека первоначально лежат микроциркуляторные нарушения. Практически сразу после нейронального повреждения вне зависимости от его причины (кровоизлияние, травмы, ишемия, опухоль, воспаление) развивается цитотоксический перифокальный отек головного мозга, а позже на его фоне развивается дисфункция эпителия капилляров с накоплением в интерстициальном пространстве жидкости. В развитии эндотелиальной дисфункции выделяют несколько стадий, которые сопровождаются вначале функциональной (ионный отек), далее анатомической (вазогенный отек/геморрагическое преобразование) недостаточностью, а также недостаточностью гематоэнцефалического барьера.
В основе развития цитотоксического отека — накопление внутри клеток осмотически активных веществ (ионы калия/натри/хлора и молекулы глютамата), что по градиенту осмолярности способствуют перемещению жидкости из интерстиция во внутриклеточное пространство. То есть, в эту фазу отек мозга формируется за счет транс-эпителиального перетока натрия из сосудистого русла, вместе с которым перемещаются ионы хлора (для сохранения электронейтральности) и вода (для сохранения осмонейтральности). На этой стадии присутствует лишь функциональное нарушение проницаемости анатомически неповрежденного гематоэнцефалического барьера. При этом, на этом фоне формируются условия, которые способствующие развитию следующих стадий отека мозга (в частности падение концентрации интерстициального натрия). Стадия цитотоксического отека не приводит к увеличению объема мозговой ткани и внутричерепной гипертензии.
Для развивающегося вазогенного отека характерны уже более выраженные нарушения гомеостаза интерстициального пространства, что приводит к нарушению функции/жизнедеятельности нейронов. В результате повышения проницаемости ГЭБ в межклеточном пространстве происходит накопление воды, что провоцирует развитие гипоксии и вызывает сбой в работе клеточных ионных насосов головного мозга, приводящий уже к пассивному прониканию ионов натрия в клетку, а за ними и воды (процесс набухания клетки).
Накопление в ограниченном пространстве жидкости согласно формуле Монро-Келли, приводит к повышению внутричерепного давления, а в поврежденной глии (вследствие отека) нарушаются процессы обмена/захвата медиаторных аминокислот. При развитии тяжелой внутричерепной гипертензии приводит смещение церебральных структур увеличенного объема мозга с вклинением миндалин мозжечка/стволовых отделов в большое затылочное отверстие. А дальнейшее сдавление сосудов еще более усугубляет микроциркуляторные нарушения/ишемию клеток мозга. Нарушений функции сердечно-сосудистого/дыхательного/терморегуляторного центров, находящихся в стволе мозга, является частой причиной летальных исходов.
Эндотелиальная дисфункция по мере прогрессирования сопровождается выраженным некрозом эпителиоцитов и резким увеличением размеров межклеточного пространства, что способствует прохождения клеток крови и приводит к геморрагическому пропитыванию мозговой ткани, что вызывает тяжелейшее нарушение гомеостаза интерстиция, не совместимому с функционированием нейронов и развитие геморрагического некроза, что ассоциируется с тяжелым исходом отека мозга. На рисунке выше представлен патогенез отека головного мозга.
Лечение отека головного мозга
Диагноз отек мозга, независимо от его происхождения, подразумевает госпитализацию больного исключительно в реанимационное отделение. Это связано с наличием непосредственной угрозы жизни и с необходимостью искусственного поддержания основных жизненных функций в виде дыхания и кровообращения, что возможно только при наличии соответствующей аппаратуры.
Комплекс лечебно-диагностических мероприятий должен включать в себя такие направления:
- Борьба с имеющимся отеком мозга и его прогрессированием;
- Уточнение причины отека мозга и их устранение;
- Лечение сопутствующих проявлений, которые усугубляют состояние больных.
Дегидратационная терапия
Подразумевает выведение из тканей избыточного количества жидкости. Достичь этой цели можно путем применения таких препаратов:
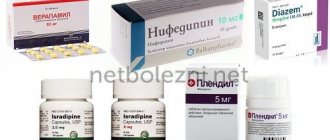
- Петлевые диуретики – трифас, лазикс, фуросемид. Их доза должна быть очень высокой, что необходимо для создания большой концентрации и быстрого наступления мочегонного эффекта;
- Осмотические диуретики – манит. Назначается первым. После его инфузий рекомендуется введение петлевых диуретиков. Такое комбинирование препаратов окажет максимальный дегидратационный эффект;
- L-лизина эсцинат. Препарат не обладает мочегонным эффектом, но прекрасно выводит жидкость из тканей, уменьшая признаки отека;
- Гиперосмолярные растворы – магния сульфат 25%, глюкоза 40%. Кратковременно повышают осмотическое давление плазмы, усиливая мочегонные эффекты диуретиков. Дополнительно снабжают ишемизированные мозговые клетки питательными веществами.
Адекватная оксигенация и улучшение метаболизма мозга
Достигаются путем:
- Инстилляций увлажненного кислорода или искусственной вентиляции легких;
- Местной гипотермии путем обкладывания вокруг головы емкостей, заполненных льдом;
- Введения препаратов, улучшающих обменные процессы в пораженных клетках мозга (актовегин, мескидол, цераксон, кортексин);
- Глюкокортикоидные гормоны. Их действие заключается в мембраностабилизиции пораженных клеток и укреплении ослабленной сосудистой стенки микроциркуляторного русла.
Классификация
В связи со спецификой развития отека головного мозга выделяют 4 типа:
- Цитотоксический ОГМ — развивается вследствие ишемии, гипоксии, экзо/эндогенном токсическом воздействии на мозговые клетки, вызывающих изменения проницаемости (осморегуляции) клеточных мембран и дисфункцию глиальных клеток (нарушения клеточного метаболизма). Цитотоксический отек обратим на протяжении 6-8 часов за счет реактивации ионного насоса, что достигается восстановлением церебрального кровотока.
- Вазогенный ОГМ — в его основе увеличение проницаемости гематоэнцефалического барьера. Возникает перифокально в зоне ишемии, абсцесса, опухоли, черепно-мозговой травмы, оперативного вмешательства. Основную роль играет переход жидкости из сосудов в белое мозговое вещество. В связи с повышением проницаемости капилляров жидкость частично переходит из сосудов в интерстициальное пространство), вызывая увеличение его объема.
- Осмотический ОГМ — развивается при повышении осмолярности тканей мозга без нарушения работы гематоэнцефалического барьера. Возникает при метаболических энцефалопатиях, гиперволемии, утоплении, неадекватном гемодиализе полидипсии.
- Интерстициальный ОГМ — является результатом быстрого повышения вентрикулярного давления.
- Формируется при пропотеванием стенки церебральных желудочков жидкой части ликвора в перивентрикулярной зоне.
По степени компенсации выделяют:
- Компенсированный ОГМ (характеризуется отсутствием дислокационного синдрома).
- Субкомпенсированный ОГМ (характерно наличие дислокационного синдрома при отсутствии витальных поражений структур головного мозга).
- Декомпенсированный ОГМ (наличие дислокационного синдрома и нарушений витальных функций).
Ниже в таблице приведена обобщённая классификация ОГМ и характеристика его форм.
Причины
Причины отека головного мозга достаточны многочисленны, в соответствии с чем выделяют церебральные и внецеребральные причины ОГМ.
Церебральные причины отека мозга:
- Травмы головного мозга (субдуральная гематома, ушиб головного мозга, перелом основания черепа, диффузное аксональное повреждение, внутримозговая гематома), оперативные вмешательства на головном мозге.
- Первичные опухоли головного мозга (глиома, медуллобластома, астроцитома, гемангиобластома и др.) или метастатическое поражение мозговой ткани, способствующие смещению мозговых структур/нарушающие процесс оттока цереброспинальной жидкости.
- Нарушения мозгового кровообращения — на фоне артериальной гипертензии (при инсульте ишемического/геморрагического генеза) или системного атеросклероза.
- Нейроинфекции (энцефалит, бактериальный менингит), гнойные процессы головного мозга (например, субдуральная эмпиема).
Внецеребральные причины:
- Инфекционные заболевания (грипп, скарлатина, корь, скарлатина, токсоплазмоз, паротит и др.).
- Отравление лекарствами (хинином, антидепрессантами, нейролептиками, антигистаминными средствами и др.) или различными нейротоксическими ядами (цианидами, фенолами, бензином и др.).
- Радиационное облучение.
- Развитие аллергической реакции (анафилактический шок, отек Квинке).
- Энцефалопатии вследствие печеночной/почечной недостаточности, сахарного диабета, отравления алкоголем.
- Резкий набор высоты без требующейся акклиматизации (горный отек).
У новорожденных детей отек мозга может быть обусловлен внутричерепной родовой травмой, тяжелым токсикозом беременной, затяжными родами, обвитием пуповиной.
Отёк головного мозга у новорожденных
Взаимоотношения тканей мозга с полостью черепа у новорожденных построены совсем иначе, чем у взрослых. Это связано с особенностями развивающегося организма и возрастными изменениями нервной системы. У новорожденных отек мозга характеризуется молниеносным течением в связи с несовершенством регуляции сосудистого тонуса, ликвородинамики и поддержания внутричерепного давления на стабильном уровне. Единственное, что спасает новорожденного – это особенности соединений костей черепа, которые представлены либо мягкими хрящевыми перемычками, либо находятся на расстоянии друг от друга (большой и малый роднички). Если бы не эта анатомическая особенность, любой крик ребенка мог бы закончиться развитием сдавления мозга и его отека.
Причины возникновения
У новорожденных причинами отека головного мозга могут стать:
- Внутриутробная гипоксия любого происхождения;
- Тяжелые роды и родовая травма;
- Врожденные пороки развития нервной системы;
- Внутриутробные инфекции;
- Менингит и менингоэнцефалит в результате инфицирования в родах или после них;
- Врожденные опухоли и абсцессы головного мозга.
Симптомы отека головного мозга у новорожденных
Заподозрить отек мозга у новорожденного можно на основании таких проявлений:
- Беспокойство и сильный крик;
- Заторможенность и сонливость;
- Отказ от груди;
- Напряжение или набухание большого родничка в спокойном состоянии ребенка;
- Рвота;
- Судорожные припадки.
Характерно очень быстрое нарастание симптомов и прогрессивное ухудшение общего состояния ребенка. Во многих случаях отеки мозга у новорожденных не подлежат обратному развитию и заканчиваются летальным исходом.
Наличие у новорожденного факторов риска по развитию отека мозга являются поводом для диспансерного наблюдения у узких специалистов. Такой ребенок обязательно должен осматриваться детским неврологом для исключения любых признаков внутричерепной патологии. Мамы должны быть очень внимательны на протяжении месяца после родов и реагировать на любые изменения в поведении ребенка!
Симптомы
Симптомы отека головного мозга у взрослых чрезвычайно вариабельны и обусловлены дисфункцией различных структур головного мозга, расстройством метаболических процессов/микроциркуляции и развивающимся увеличением объема ткани мозга, особенно сопровождаемое смещением/вклинением тех или иных мозговых структур, нарушением ликвородинамики/кровотока в сосудах мозга. Также существенную роль играет локализация отека в областях мозга, что определяет его влияние на конкретные структуры головного мозга и формирует кроме общемозговых симптомов очаговую неврологическую симптоматику в зависимости от пострадавших структур мозга. Клинические симптомы отека мозга существенно варьируют в зависимости от стадии его развития, в соответствии с которыми выделяют нижеперечисленные.
Общемозговой синдром
Клинические признаки на этой стадии обусловлены повышением ВЧД (внутричерепного давления), а их проявления/выраженность определяются скоростью его нарастания.
При медленном повышении ВЧД появляется преимущественно утренняя распирающая головная боль, на высоте которой может возникать рвота, чаще без предшествующей тошноты. Интенсивность боли после рвоты, как правило, снижается. Возможны преходящие головокружения. Частым признаком являются застойные диски зрительных нервов/появление преходящих эпизодов нарушения зрения. Помечаются изменения со стороны сердечно-сосудистой системы: брадикардия, повышение систолического АД, урежение дыхания (так называемая «триада Кушинга)». Характерны медленно нарастающие изменения со стороны психики по типу растормаживания: раздражительность, беспокойство, капризность. Объективными симптомами внутричерепной гипертензии при медленном нарастании ВЧД являются полнокровие вен/отек диска зрительного нерва, рентгенологически — истончение костей свода черепа, остеопороз турецкого седла.
При быстром увеличении ВЧД появляется сильная боль пароксизмального/приступообразного характера, часто распирающие боли, сопровождаемые рвотой, которая облегчения не приносит с последующим развитием комы. Появляются брадикардия, глазодвигательные расстройства, повышаются сухожильные рефлексы, развиваются менингеальные симптомы, замедление моторных реакций. На фоне прогрессирования ВЧД отмечаются торможения со стороны психики, что проявляется снижением памяти, выраженной сонливостью, неконтактностью пациента, замедлением речи/мышления.
Синдром рострокаудального диффузного нарастания неврологической симптоматики
Клинические признаки отека мозга на этой стадии определяются постепенным вовлечением тех или иных структур головного мозга в патологический процесс. Как правило, вначале в патологический процесс вовлекаются корковые, позже подкорковые и в конечном итоге — структуры ствола мозга. Для отека полушарий головного мозга характерным является нарушение сознания и появление клонических судорог генерализованного типа.
Распространение процесса на подкорковые/глубинные структуры головного мозга протекает с психомоторным возбуждением, развитием хватательных/защитных рефлексов, гиперкинезами, нарастанием эпилептических пароксизмов.
При переходе патологического процесса на гипоталамическую область/верхние отделы ствола мозга степень нарушения сознания резко нарастает, манифестируя комой/сопором с начальными проявлениями нарушения дыхания и функции сердечно-сосудистой системы. Формируется поза децеребрационной ригидности (установка конечностей в разгибательном положении). Судороги носят стволовой характер (опистотонус/горметония), отмечается мидриаз (расширение зрачков) с вялой реакцией на свет.
Отек покрышки моста головного мозга вызывает специфическое нарушения дыхания в виде периодического дыхания, максимальный двусторонний миоз (сужение зрачков), стволовой парез взора и приводит к исчезновению окуловестибулярного/окулоцефалического рефлексов. При переходе отека на продолговатый мозг (нижний отдел ствола) нарастают нарушения жизненно важных функций, что проявляется замедлением пульса/снижением АД и дыханием. При неврологическом обследовании — арефлексия глубоких рефлексов, диффузная мышечная гипотония, отсутствие реакции зрачков на свет, неподвижность глазных яблок.
Фаза дислокации структур головного мозга
В его основе лежит процесс дислокации и височно-теменное/затылочное вклинение мозговых структур, что проявляется характерной очаговой симптоматикой, основными из которых являются стволовые симптомы (брадикардия, децеребрационная ригидность, дисфагия и др.) с поражением глазодвигательных нервов (мидриаз, птоз, расходящиеся косоглазие). Часто появляется внезапная рвота, ригидность мышц затылка, судороги мышц разгибателей, отсутствие реакции зрачков на свет, снижение температуры тела, урежение сердечного ритма и развитие жизнеугрожающих состояний — резкое падение АД, угнетение сознания (кома), нарушения (остановка) дыхания.
Особая опасность смещений/вклинений супратенториальных структур определяется высоким риском развития сосудистых нарушений, окклюзии путей ликворооттока, что резко усиливает первичные патологические процессы, которые превращаются из нарушений потенциально обратимых в необратимые.
Чем отличается стволовое поражение от других видов ОНМК
В зависимости от локализации и объема патологического процесса нарушение кровоснабжения ствола может иметь многообразные клинические проявления. Первыми признаками заболевания могут быть сильная боль в области затылка, головокружение, в 70-80% случаев происходит потеря сознания. Клиническая особенность поражения сосудов именно этого отдела выражается в появлении альтернирующих синдромов — поражение черепных нервов на одной стороне в сочетании с двигательными и сенсорными расстройствами на противоположной. Нарушается работа сердечно-сосудистой, дыхательной систем, терморегуляция, развивается паралич мышц лица, глотки, мускулатуры конечностей.
Возможно развитие синдрома «запертого человека». Все симптомы протекают тяжело и при неоказании своевременной медицинской помощи приводят к летальному исходу в первые двое суток заболевания. Дисбаланс кровообращения в приведенном отделе мозга приносит серьезные последствия, связанные с жизнью человека. Под удар попадают основные параметры здоровья. В частности, последствием инсульта становятся следующие симптомы:
- дисфункция работы сердечной мышцы. Прослеживается изменение ритма сердцебиения, что вызывает брадикардию, аритмию или фибрилляцию. Отличительной чертой поражения стволовой структуры является плохие прогнозы на реабилитацию;
- сбой в дыхательной системе. Появляется одышка, невозможность набрать воздух. В такой ситуации имеет большое значение наличие аппарата искусственного дыхания, в противном случае возможен летальный исход;
- разлад речи и способности глотать. Первое носит более безобидный характер на фоне неспособности пропустить слюну. Последнее приводит к обильному слюнотечению, а некоторые положения тела позволяют жидкости попадать в органы получения кислорода, провоцируя тем самым зарождение пневмонии.
Помимо всего вышеперечисленного есть вероятность возникновения проблем со зрением и координацией, снижение мышечной активности. Если не оказать своевременную помощь, то исход может быть летальным. В МКБ-10 стволовой инсульт головного мозга обозначается кодом G 46.3. По данным статистики ВОЗ, инсульт занимает лидирующие места в структуре заболеваемости и смертности. Ежегодно нарушение мозгового кровообращения выявляется у 3 человек на 100 тысяч населения.
Летальный исход при дебюте болезни наступает в 15–30 % случаев. При повторном эпизоде инсульта смертность составляет 70 %. По статистическим данным пятилетняя выживаемость после инсульта составляет 40–60 %. На прогноз влияет форма нарушения мозгового кровообращения. Стволовой инсульт поражает ствол головного мозга. Врачи считают данный вид болезни наиболее опасным.
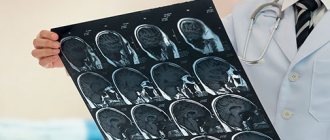
Для диагностики инсульта в Юсуповской больнице используется современное оборудование. КТ и МРТ считаются наиболее информативными способами определения локализации патологического очага в области головного мозга. Терапия включается в себя методы медикаментозного лечения и оперативного вмешательства при наличии показаний. Используемые препараты отвечают стандартам качества и безопасности. Продолжительность реабилитации определяется степенью тяжести состояния.
Благодаря индивидуальному подходу к каждому пациенту положительные результаты достигаются за минимальный срок.
Мнение эксперта
Автор: Андрей Игоревич Волков
Врач-невролог, кандидат медицинских наук
Стволовой инсульт является наименее благоприятной разновидностью инсульта головного мозга. Структуры ствола отвечают за обеспечение следующих функций поддержания жизнедеятельности: дыхание, кровообращение и сердечная деятельность, витальные рефлексы. Больные, перенесшие этот инсульт, имеют плохой прогноз, который дополнительно ухудшается при кровоизлиянии. Летальность достигает 75%.
Диагностика основывается на клинической симптоматике и данных МРТ. Среди клинических признаков превалируют нарушения сознания и бульбарный синдром. Стандартом постановки диагноза считается МР-томография, дающая представление о топографии и объеме поражения.
При этом реабилитация и частичное восстановление утраченных функций возможны при своевременной диагностике и немедленном начале терапии. Пациенты со стволовым инсультом реже теряют навыки взаимодействия и общения, что позволяет им участвовать в собственном выздоровлении.
Клиника неврологии Юсуповской больницы оснащена аппаратом ИВЛ, необходимым в острый период инсульта, и тренажерами для восстановления моторных навыков. Эффективность лечения более всего зависит от сроков и качества проводимых лечебных мероприятий.
Анализы и диагностика
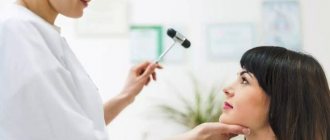
Отек мозга относится к ургентным состояниям, требующим срочной медицинской помощи в стационарных условиях (отделения интенсивной терапии/реанимации), поэтому первичная диагностика ОГМ должна быть максимально быстрой и проводиться на фоне лечения. Первичным ориентиром при диагностике ОГМ является клиническая симптоматика, однако, необходимо не забывать, что она на этом этапе может быть минимально выраженной. При подозрении на ОГМ проводится неврологическое/офтальмологическое обследование, во время которых оценке болевые, вербально-акустические, поведенческие реакции, глазные/зрачковые рефлексы, состояние диска зрительного нерва, показатели внутриглазного давления. Обязателен клинический/биохимический анализ крови, люмбальная пункция.
Основными методами инструментальной диагностики являются компьютерная томография ядерно-резонансная томография, которые позволяют визуализировать локализацию/распространенность области гипергидратации и выявить признаки компрессионного синдрома. По показаниям может проводиться УЗИ черепа в разных проекциях, эхоэнцефалография/электроэнцефалография, нейроофтальмоскопия, церебральная ангиография.
Дифференциальная диагностика проводится с тромбоэмболией мозговых сосудов, метаболическими расстройствами, эпилептическим статусом.
Как оказать первую помощь при инсульте
Имеется четкий алгоритм оказания первой помощи человеку, пострадавшему от инсульта:
- Вызвать бригаду медиков. Для этого со стационарного телефона нужно набрать номер 103. Если под рукой оказался смартфон, то вызов делают на единый номер 112. Врачу нужно сразу сообщить о том, что человеку плохо и имеется подозрение на инсульт.
- Пострадавшего нужно уложить на ровную поверхность таким образом, чтобы его голова находилась выше тела. С него снимают очки, убирают линзы. При возможности, нужно помочь ему достать съемные зубные протезы.
- Если сознание отсутствует, то нужно приоткрыть рот больного, а голову повернуть набок. Это делается для того, чтобы не случилось аспирации рвотными массами. Обязательно нужно прислушиваться к дыханию больного.
- Для лучшего доступа свежего воздуха рекомендуется открыть окно или форточку.
- К приезду бригады медиков необходимо подготовить документы, если они имеются.
Врачам нужно сообщить о заболеваниях человека, а также о том, какие препараты он принимает. Запрещено давать пострадавшему какие-либо лекарственные средства. Медикаментозную коррекцию должны проводить врачи скорой помощи. Не следует пытаться напоить или накормить человека. Это может усугубить ситуацию.
Если больной упал и у него случился эпилептический приступ, не нужно разжимать ему зубы или пытаться удержать его. Необходимо обезопасить пострадавшего от получения травм. Для этого ему под голову подкладывают мягкий предмет, например, подушку. Если инсульт с эпиприступом случился на улице, то можно воспользоваться курткой или другой подходящей вещью. Пену, текущую изо рта, вытирают тканью. Голова все время должна находиться на возвышении.
Не нужно пытаться привести человека в чувство с помощью нашатырного спирта. До окончания приступа его не следует перемещать с места на место.
При остановке дыхания приступать к реанимационным мероприятиям нужно немедленно. Для этого выполняют массаж сердца и делают дыхание рот в рот или рот в нос.
Диета
Питание в первые 1-3 дня при ОГМ осуществляют парентеральным путем, для чего вводятся белковые гидролизаты, растворы глюкозы, аминокислоты, плазма, альбумин, комплекс витаминов, специальные питательные смеси. Срок начала энтеральной нутритивной поддержки через зонд определяется в зависимости от состояния пациента, однако для восстановления моторики ЖКТ она должна начинаться по возможности как можно раньше. Для этого используют специальные быстроусвояемые высококалорийные питательные смеси, обогащенные витаминами/микроэлементами, набором заменимых/незаменимых аминокислот в оптимальных дозировках (Нутризон Энергия, Нутризон, Берламин, Нутризон Протеин и др.). Рекомендуется использовать высококонцентрированные смеси, чтобы объем вводимой жидкости сократить, но при этом, обеспечить организм необходимым количеством калорий. Питание через рот пациент может начинать после регресса мозговых расстройств.
Диагностические мероприятия при отеке ГМ
Перечисленные выше симптомы могут явиться признаками других поражений организма. Поэтому перед началом лечения требуется проведение комплексной диагностики на предмет предпосылок и факторов прогрессирования патологического состояния. Комплекс мер включает в себя:
- анамнез и анализ симптомов;
- неврологический осмотр на предмет возможного появления осложнений или причин, связанных с неврологией;
- осмотр глазного дна для возможного выявления отека зрительного нерва;
- люмбальная пункция для определения уровня внутричерепного давления;
- компьютерная томография для определения состояния твердых тканей;
- магнитно-резонансная томография для визуализации и оценки мягких тканей и ГМ.
Для определения внутричерепного давления также используется специальный датчик, устанавливающийся в полости желудочков мозга. Самостоятельно определить диагноз практически невозможно. Но при возникновении первых симптомов необходимо как можно скорей обратиться к врачу. При потере сознания важно вызвать скорую и оказать первую помощь с применением холодного компресса. Врачи скорой помощи при этом должны сделать инъекции глюкозы, пирацетама, лазикса.
Профилактика
Какой-либо специфической профилактики отека головного мозга нет, поскольку он развивается вторично. Среди общих рекомендаций можно привести лишь необходимость соблюдать некоторые правила:
- Минимизируйте риски травматизации головы: используйте защитные приспособления при передвижениях (защитный шлем при езде на роликах/велосипеде/коньках, лыжах; ремни безопасности при езде в автомобиле, не прыгайте головой в водоем и др.).
- Своевременно лечите инфекционные/соматические заболевания.
- Контролируйте артериальное давление.
- Ведите здоровый образ жизни.
- При подъеме на высоту (в горы) не забывайте о необходимости акклиматизации к высоте.
Как оказать первую помощь при инсульте
Имеется четкий алгоритм оказания первой помощи человеку, пострадавшему от инсульта:
- Вызвать бригаду медиков. Для этого со стационарного телефона нужно набрать номер 103. Если под рукой оказался смартфон, то вызов делают на единый номер 112. Врачу нужно сразу сообщить о том, что человеку плохо и имеется подозрение на инсульт.
- Пострадавшего нужно уложить на ровную поверхность таким образом, чтобы его голова находилась выше тела. С него снимают очки, убирают линзы. При возможности, нужно помочь ему достать съемные зубные протезы.
- Если сознание отсутствует, то нужно приоткрыть рот больного, а голову повернуть набок. Это делается для того, чтобы не случилось аспирации рвотными массами. Обязательно нужно прислушиваться к дыханию больного.
- Для лучшего доступа свежего воздуха рекомендуется открыть окно или форточку.
- К приезду бригады медиков необходимо подготовить документы, если они имеются.
Врачам нужно сообщить о заболеваниях человека, а также о том, какие препараты он принимает. Запрещено давать пострадавшему какие-либо лекарственные средства. Медикаментозную коррекцию должны проводить врачи скорой помощи. Не следует пытаться напоить или накормить человека. Это может усугубить ситуацию.
Если больной упал и у него случился эпилептический приступ, не нужно разжимать ему зубы или пытаться удержать его. Необходимо обезопасить пострадавшего от получения травм. Для этого ему под голову подкладывают мягкий предмет, например, подушку. Если инсульт с эпиприступом случился на улице, то можно воспользоваться курткой или другой подходящей вещью. Пену, текущую изо рта, вытирают тканью. Голова все время должна находиться на возвышении.
Не нужно пытаться привести человека в чувство с помощью нашатырного спирта. До окончания приступа его не следует перемещать с места на место.
При остановке дыхания приступать к реанимационным мероприятиям нужно немедленно. Для этого выполняют массаж сердца и делают дыхание рот в рот или рот в нос.
Последствия и осложнения
Последствия отека головного мозга даже в случаях его быстрого купирования могут проявляться отдаленными последствиями (рассеянность, нарушения сна/двигательной активности, коммуникативных способностей, депрессия). В тяжелых случаях последствия отека мозга могут развиваться в виде:
- децеребрального синдрома (характеризуется стойкой разгибательной ригидностью мышц, косоглазием, грубым умственным дефектом);
- декортикационного синдрома (характеризуется нарушением/исчезновением речевых, двигательных и психических навыков;
- постгипоксической энцефалопатии (характеризуется нарушением функции коры с развитием церебрального интелектуально- мнестического дефекта).
Наиболее тяжелое осложнение — смерть от отека головного мозга.
Прогноз
Прогноз при ОГМ может существенно варьировать в зависимости от его этиологии, выраженности, локализации, уровня внутричерепной гипертензии, наличия дислокации мозга. Отек мозга в начальной стадии представляет обратимый процесс, по мере его нарастания развиваются гибель нейронов/деструкции миелиновых волокон, приводящие к необратимым изменениям структур головного мозга.
Однако даже у выживших пациентов после перенесенного отека головного мозга в подавляющем большинстве случаев присутствуют остаточные явления, которые могут существенно варьировать от малозаметных проявлений в виде повышенного внутричерепного давления, частой головной боли, забывчивости, раздражительности, рассеянности, депрессии, нарушений сна, эмоциональных расстройств, замедления интеллектуальных процессов) до выраженных расстройств двигательных/когнитивных функций, психической сферы, приводящих к инвалидизации пациента.
Особенно часто развиваются тяжелые осложнения при инсульте и коме. Соответственно, прогноз при отеке мозга после инсульта, как и прогноз при коме неутешительный, в лучшем случае с инвалидизацией на фоне нарушения координации/двигательных расстройств и нарушений со стороны психики, в худшем — наступает смерть пациента. Показатели летальности при отеке ГМ в зависимости от этиологии и тяжести варьируют в пределах 35-70%.
Прогноз после стволового инсульта
Большое значение для прогноза имеет вид инсульта, обширность патологического процесса, своевременность оказания медицинской помощи. Более благоприятным является ишемический тип — летальность около 25%. В случае кровоизлияния, по статистике, в течение месяца погибает каждый второй пациент. Основные причины: отек мозга с ущемлением в затылочном отверстии, гибель стволовых структур. Даже при сохранении жизни большинство таких больных остаются глубокими инвалидами.
По данным исследований, отрицательный исход чаще наблюдается в случаях нарушения дыхания, стойкой брадикардии, изменений в терморегуляции, потери речи. Неопределенный прогноз дается при наличии у больного дисфагии, двигательных расстройств, нарушения функций движения глаз. В любом случае лечение больных со стволовым инсультом требует грамотно подобранной терапии и использования всех возможных методов реабилитации.
Прогноз стволового инсульта и дальнейшего состояния определяется степенью проявления симптомов. Наиболее благоприятное восстановление врачи видят у больных с менее выраженными признаками заболевания, но, конечно же, всегда есть исключения. Наиболее скептический взгляд на полное восстановление фиксируется при следующих наблюдениях:
- проблемы с речевой и дыхательной деятельностью;
- нарушения регуляции артериального давления и температуры тела.
Более положительный прогноз можно услышать при:
- слабости глотания;
- полном или неполном параличе конечностей;
- проблемах с вращением глаз;
- частом головокружении.
Немаловажными факторами при формировании прогноза являются скорость обращения к специалистам и возраст пациента. Чем старше человек, тем сложнее происходит процесс восстановления.
Список источников
- Павленко, А.Ю. Отек мозга: концептуальные подходы к диагностике и лечению / А.Ю. Павленко // Медицина неотложных состояний. — 2007. — № 2 (9). — С. 11-15.
- Принципы и методы диагностики и интенсивной терапии отека и набухания головного мозга: метод. рекомендации / В.И. Черний [и др.]. — Донецк, 2003. — 49 с.
- Слынько Е.И. Травматические повреждения позвоночника и спинного мозга / Е.И. Слынько, А.Н. Хонда. — К.: ПП Гамма-Принт, 2010. — 288 с.
- Мартынов В.А., Жданович Л.Г., Карасева Е.А., Агеева К.А., Хасанова Л.А. Отек-набухание головного мозга: тактика ведения больных // Инфекционные болезни: новости, мнения, обучение. 2018. – Т. 7. – № 1. – С. 124-13.
- Задворнов А.А., Голомидов А.В., Григорьев Е.В. Клиническая патофизиология отека головного мозга. Ч. 2 // Вестник анестезиологии и реаниматологии. – 2021. – Т. 14. – № 4. – С. 52- 60.
Кто находится в группе риска
Есть люди, которым нужно проявлять особую настороженность в плане развития инсульта, так как они относятся в группу риска.
Среди них:
- Лица с гипертонической болезнью.
- Пациенты с сахарным диабетом.
- Мужчины и женщины старше 65 лет.
- Люди с абдоминальным типом ожирения.
- Лица с наследственной предрасположенностью к сосудистым патологиям.
- Больные, ранее перенесшие инсульт или инфаркт.
- Пациенты с диагностированным атеросклерозом.
- Женщины в возрасте старше 35 лет, принимающие оральные контрацептивы.
- Курильщики.
- Люди, страдающие нарушением сердечного ритма.
- Люди с повышенным уровнем холестерина.
Чаще всего, пациенты с перечисленными диагнозами, находятся на диспансерном учете. Отдельно нужно отметить людей, живущих в состоянии хронического стресса. Эмоциональное перенапряжение негативным образом отражается на всех системах организма и может стать причиной инсульта.