Для чего определяются тромбоциты в крови у взрослых и детей?
Функции тромбоцитов
Тромбоциты относятся к форменным элементам крови так же, как и эритроциты с лейкоцитами. Отличие от них заключается в том, что красные и белые кровяные клетки имеют клеточное строение. Тромбоциты являются своего рода пластинками, которые не имеют ядра. По размерам они меньше эритроцита.
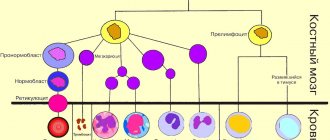
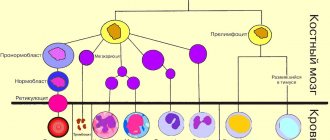
В крови тромбоциты образуются из большой клетки-предшественницы – мегакариоцита.
Внутри этих форменных элементов крови имеются вещества, которые хранятся в виде гранул. За счёт этих соединений и обеспечиваются функции тромбоцитов.
Главной функцией кровяных пластинок является остановка кровотечения. Размер сосуда не имеет особого значения: в мелких формируется пробка, а в крупных – сгусток из фибрина.
То есть при повреждении стенки сосуда тромбоциты выпячивают отростки, облегчая взаимодействие пластинок между собой. Активированные тромбоциты выделяют различные факторы свёртывания крови, запуская процесс образования сгустка из фибриновых мономеров.
Помимо участия в процессах свёртывания крови эти форменные элементы имеют другие функции:
- выделяя биологически активные вещества, способствуют сужению просвета сосуда;
- регулируют проницаемость стенки сосудов для различных соединений;
- указывают место прикрепления сгустка фибрина к стенке сосуда;
- активируют соединения, препятствующие образованию тромба или способствующие расщеплению сгустка;
- поддерживают структуру и функции сосудистой стенки;
- факторы роста тромбоцитов способствуют перемещению клеток эндотелия и гладких мышц, выполняя так называемую репаративную функцию.
Тромбоциты синтезируются в костном мозге, затем выходят в кровоток, где находятся около недели и потом погибают.
Норма тромбоцитов в крови у детей
У детей количество тромбоцитов, которое должно быть в норме, немного отличается от уровня взрослого. У новорождённых нормой считается количество пластиной от 100 до 400 *10*9 на литр. Затем до года их содержание немного подрастает: нижней границей нормы считается 150 *10*9 на литр. Затем уровень тромбоцитов в крови достигает 180 – 320 *10*9 на литр.
Норма у взрослых
Норма тромбоцитов в крови у взрослого человека составляет 180 – 400 *10*9 на литр. Таким образом, при взрослении нормальное содержание пластинок у детей достигает уровня взрослых людей.
Норма у беременных
В связи с появлением плода организму матери приходится перестраиваться. Поэтому нормальным считается снижение уровня тромбоцитов у беременной женщины. Например, нормой кровяных пластинок в первом триместре считается их содержание 170 – 340 *10*9 на литр.
Учитывая какие важные функции выполняют тромбоциты, во время беременности необходимо следить за их уровнем.
Отклонения
Незначительные отклонения, в пределах 5-10 единиц, не должны тревожить родителей. Подобная ситуация возможна на фоне изменения биохимического состава крови и работы ферментативных систем из-за эмоционального напряжения ребёнка перед взятием крови. Как правило, малыши бояться венепункции и могут сильно плакать. Следует постараться максимально успокоить ребёнка и только после 15 минутного покоя собирать кровь.
Для подтверждения результатов рекомендуется провести повторное исследование – 3 раза с трёх – пяти дневным интервалом. При стабильно незначительных, и также разовых сильных отклонениях назначаются дополнительные исследования с целью установления точной причины. Рассмотрим основные причины, по которым рассматриваемый показатель отклоняется от допустимых значений.
Превышение нормы
Основная статья:О причинах тромбоцитоза (повышенных тромбоцитах) у детей
К наиболее тревожным причинам повышения тромбоцитов у детей относят заболевания крови. Например, лейкоз или эссенциальный тромбоцитоз.
Вторичные формы тромбоцитоза возникают в результате манифестации патологий, которые не связаны с системой кроветворения. К ним относят механические травмы, злокачественные новообразования, кровотечения и острые формы инфекционных заболеваний.
Следует обратить внимание, что уровень тромбоцитов повышается при кровопотерях, сильном эмоциональном перенапряжении или интоксикации. Факт объясняется тем, что системы кроветворения пытаются максимально компенсировать потери крови и её форменных элементов, начиная усиленно их синтезировать. Поэтому в первые сутки фиксируется значительное превышение показателем нормы.
Какие дополнительные анализы потребуются для уточнения причин повышения содержания тромбоцитов в крови у ребёнка? В этом случае целесообразно провести ультразвуковое исследование органов брюшной полости и малого таза, лабораторное исследование по определению уровня С-реактивного белка, железа, коагулограмму, биохимическое исследование крови и общий анализ мочи.
При каких заболеваниях изменяется содержание тромбоцитов в крови
Повышается
Высокое количество тромбоцитов в крови может стать толчком к образованию сгустков, потом тромбов в сосудах, что приведёт к нарушению тока крови по ним.
Причинами высокой концентрации кровяных пластинок могут быть:
- новообразования в месте синтеза и созревания всех форменных элементов – костном мозге;
- полицитемия – заболевание, которое сопровождается увеличением количества всех форменных элементов крови, в том числе и тромбоцитов;
- наличие инфекционного процесса в организме;
- нет возможности разрушится старым пластинкам ввиду отсутствия органа (селезёнки), где с ними это происходит;
- нарушение работы почек;
- аутоиммунная патология;
- при потере крови большого объёма. Это даёт толчок для синтеза новых клеток и в больших количествах, чтобы восполнить утраченное.
Таким образом, высокое содержание тромбоцитов в крови опасно возникновением тромбозов.
Понижается
Снижение количества кровяных пластинок может привести к серьёзным последствиям, в том числе и летальному исходу. Поэтому никак нельзя допускать снижения уровня форменных элементов.
Нехватка тромбоцитов в крови может привести к возникновению кровотечений. Также трудно будет организму остановить её. И человек может умереть от потери крови.
Поэтому в случае обнаружения малого количества тромбоцитов необходимо выяснить, что же могло к этому привести.
Низкое содержание кровяных пластинок принято называть тромбоцитопенией.
Причиной тромбоцитопении может быть:
- повышенное разрушение этих форменных элементов в селезёнке;
- нарушение синтеза их в костном мозге;
- инфекционный процесс;
- онкологические заболевания;
- появление антител – специфических молекул к тромбоцитам, которые способствуют их быстрому разрушению, снижая время их жизни.
Неконтролируемое употребление препаратов, разжижающих кровь, может привести к снижению уровня тромбоцитов.
Тромбоцитоз у детей
Тромбоцитоз — это увеличение числа тромбоцитов в крови до значений, в несколько раз превышающих норму. Чаще всего тромбоцитоз является следствием перенесённой вирусной или бактериальной инфекции. В особо тяжёлых случаях повышение кровяных телец может указывать на развитие онкологических заболеваний.
Как определить: симптоматика
Симптоматика тромбоцитоза схожа с клиническими проявлениями тромбоцитопении, хотя некоторые отличия всё же имеются. Если у ребёнка присутствует хотя бы один из перечисленных признаков, следует срочно обратиться к врачу и сдать анализ крови.
Симптомы тромбоцитоза в детском возрасте:
- частые и сильные кровотечения из носа;
- посинение кожи;
- появление подкожных кровоизлияний;
- зуд и жжение на отдельных участках кожи;
- ощущение покалывания на коже;
- холодные руки и ноги при комфортной температуре окружающей среды;
- одышка;
- учащение сердечного ритма.
Ребёнок также может жаловаться на частые головные боли. В некоторых случаях возможны скачки давления и образование тромбов.
Причины
Чтобы правильно определить причину повышения тромбоцитов, следует диагностировать, какой именно вид тромбоцитоза развивается у ребёнка. От этого будет зависеть схема лечения и тактика ведения маленького больного.
- Тромбоциты: норма у женщин по возрасту (таблица). От чего зависит содержание тромбоцитов в крови?
| Вид тромбоцитоза | Причины возникновения |
| Клональный | Дефекты стволовых клеток костного мозга |
| Первичный | Патологии в функционировании клеток костного мозга, образование нескольких участков кроветворения |
| Вторичный |
|
Рекомендации при тромбоцитозе
- Проконсультироваться с врачом по поводу применения средств, в состав которых входит ацетилсалициловая кислота (для разжижения крови).
- В течение дня как можно чаще предлагать ребёнку компоты и морсы из ягод черники, брусники и клюквы.
- Контролировать содержание йода в организме, при его нехватке обеспечить достаточное потребление рыбы и морепродуктов.
- Если у ребёнка нет проблем с органами ЖКТ, рекомендуется добавлять в пищу свежий чеснок и имбирь (в минимальном количестве).
- С утра можно давать малышу какао без сахара (обязательное условие — напиток должен употребляться натощак).
- Обязательными продуктами в детском рационе при тромбоцитозе должны стать оливковое, льняное масло, а также пища, богатая магнием витаминами группы B.
- Не допускать обезвоживания организма (норма воды для ребёнка составляет 1 литр в день).
- Увеличить количество фруктов и овощей (особенно полезны томатный сок и лимоны).
Что влияет на содержание тромбоцитов у здорового ребёнка?
Перед анализом желательно не рисковать и не загружать ребёнка физической активностью, избегать травмирования. Также важно и эмоциональное спокойствие.
Рацион ребёнка может также сказаться на уровне тромбоцитов. Рекомендуется исключить жирную, копчёную пищу. Перейти на более правильное питание.
Аккуратнее с продуктами, богатыми витамином С. Они могут разжижать кровь и изменять уровень определяемых форменных элементов крови.
Не стоит самостоятельно принимать какие-либо лекарственные препараты. Любые медикаменты должны быть назначены только педиатром или другим врачом.
Причины повышенных тромбоцитов
Состояние, при котором содержание кровяных пластинок выше нормы, называют тромбоцитозом. Чаще ему подвержены взрослые люди, но может наблюдаться и у детей, и даже приводить к тромобобразованию и закупорке сосудов. Как правило, специфических признаков у тромбоцитоза нет. Обычно дети жалуются на головные боли и общую слабость, но такие симптомы характерны для многих других болезней. Тромбоцитоз может иметь разное происхождение:
- Первичный развивается при врожденных или приобретенных заболеваниях крови, таких как тромбоцитемия, миелолейкоз, эритремия и другие.
- Вторичный тромбоцитоз вызван инфекционными заболеваниями, среди которых пневмония, токсоплазмоз, гепатит, менингит. При этом в организме происходит усиленная выработка кровяных пластинок для быстрейшего подавления инфекции. Обычно одновременно наблюдается повышение уровня лейкоцитов.
Тромбоцитоз у детей нередко связан с инфекционными болезнями
Вторичный тромбоцитоз может возникать при сильном стрессе, после перенесенных инфекционных болезней, после приема лекарственных препаратов, после хирургических операций, особенно после удаления селезенки, одной из функций которой является разрушение отработавших кровяных пластинок.
Таким образом, причины тромбоцитоза могут быть разными, но, как правило, это признак патологии. Если анализ показал, что тромбоциты повышены, это может говорить о некоторых заболеваниях и состояниях, среди которых:
- анемия железодефицитная;
- туберкулез легких;
- острая ревматическая лихорадка;
- язвенный колит;
- злокачественные опухоли на стадии образования вторичных очагов;
- состояние после удаления селезенки;
- прием некоторых медпрепаратов;
- состояние после длительного кровотечения;
- состояние после хирургических вмешательств.
Методы определения уровня тромбоцитов в крови
Исследование содержания кровяных пластинок входит в ряд показателей, которые определяются в общеклиническом анализе крови. В современной лаборатории этот анализ производится на автоматическом гематологическом анализаторе. Как правило ошибки подсчёта клеток сведены к минимуму. Но бывают ситуации, когда происходит образование сгустка в пробе, что делает невозможным подсчёт этих пластинок.
Материалом для определения уровня кровяных пластинок является кровь, взятая из вены или из пальца.
Выходом в этой ситуации будет подсчёт тромбоцитов ручным способом. То есть готовится мазок крови, его красят специальными красителями, чтобы пластинки были заметны. После всех манипуляций мазок исследуют под микроскопом. Считается 1000 эритроцитов, параллельно отмечается сколько тромбоцитов было замечено. После чего делается расчёт.
Как определяют число тромбоцитов?
Оценку количества тромбоцитов проводят по клиническому анализу крови. Это исследование все врачи называют самым важным в детском возрасте. Для его проведения кровь у ребенка можно брать из пальца, а также из вены. Самым маленьким деткам забор крови может выполняться из пяточки. Тромбоциты подсчитывают в литре крови, обозначая их в бланке анализа в 109/л.
Анализ крови могут назначать ребенку планово, даже если у него нет каких-либо жалоб.
Внеплановое направление на анализ дают деткам, у которых появляется кровоточивость десен, эпизоды кровотечений из носа, длительно не останавливающееся кровотечение после пореза, частое появление синяков, жалобы на усталость, боли в конечностях и прочие недомогания.
Также тромбоциты обязательно проверяют при анемии, увеличении селезенки, лейкозе, вирусных инфекциях, системных и других заболеваниях, способных спровоцировать изменение числа этих клеток крови.
Как понизить тромбоциты?
Лечение тромбоцитоза зависит от причины его развития. Если он вызван другим заболеванием, то его и требуется лечить. После устранения болезни тромбоциты придут в норму.
Если они повышены в связи с нарушениями кроветворения, назначают препараты, которые снижают выработку кровяных пластинок и способствуют разжижению крови.
При тромбоцитозе кровь становится вязкой, существует опасность образования тромбов даже у маленьких детей. Если уровень тромбоцитов значительно повышен, скорее всего, не обойтись без медикаментозного лечения. В этом случае необходимо принимать противосвертывающие препараты. Кроме того, рекомендуется изменить рацион питания. Врачи советуют включать в меню следующие продукты питания:
- гранаты,
- лимоны,
- свеклу,
- чеснок,
- облепиху,
- калину,
- клюкву.
При высоких тромбоцитах у ребенка в рационе должно быть как можно больше полезных продуктов, овощей, ягод, фруктов, чеснока, лука и др.
Если уровень тромбоцитов повышен незначительно, при этом никаких заболеваний диагностировано не было, как правило, лекарственных препаратов не назначают. Большое значение в этом случае имеет специальная диета. Необходимо исключить все продукты, способные ухудшить состояние, и употреблять только полезную пищу. Медики советуют придерживаться следующих правил:
- Увеличить количество выпиваемой жидкости, но не газированных напитков, а зеленого чая, соков из ягод (лучше кислых), фруктов, овощей. Питьевой режим при тромбоцитозе очень важен, поскольку недостаточное количество жидкости приводит к обезвоживанию, сосуды при этом сужаются, кровь еще больше сгущается, что приводит к ухудшению состояния ребенка.
- Отказаться от острых, жирных, жареных и копченых блюд.
- Исключить продукты, которые повышают свертываемость крови. К ним относятся грецкие орехи, бананы, чечевица, черноплодная рябина, гранат, манго.
- На столе всегда должны присутствовать овощи и фрукты, предпочтение отдается плодам синего и красного цвета.
- Давать ребенку продукты, способствующие разжижению крови: кислые ягоды, лук, оливковое и льняное масло, рыбий жир. При высоких тромбоцитах особенно эффективен чеснок, который и кровь разжижает, и имеющиеся тромбы растворяет.
- Необходимо с осторожностью применять лекарственные препараты, которые могут сделать кровь более густой. Если требуется лечение такими медикаментами, необходимо советоваться с врачом.
- Временно отказаться от животной пищи (исключение составляют молочные продукты).
Теоретические и клинические аспекты тромбоцитопении новорожденных
К тромбоцитопениям относят состояния, при котором количество тромбоцитов периферической крови составляет менее 150 × 109/л. Это довольно частый гематологический синдром в неонатальном периоде. У 1–5% детей тромбоцитопения регистрируется при рождении, но только у 0,1–0,5% новорожденных она является тяжелой (количество тромбоцитов менее 50,0 × 109/л) [1, 2]. Примерно в половине случаев тромбоцитопения проявляется геморрагическим синдромом.
Причины тромбоцитопений у новорожденных весьма вариабельны [3]. Это могут быть первичные тромбоцитопении, в основе которых, как правило, лежат иммунопатологические процессы. Вторичные (симптоматические) тромбоцитопении возникают на фоне различных состояний, среди которых чаще вирусные или бактериальные инфекции, тяжелые гипоксические проявления, иммунодефицитные состояния, синдром внутрисосудистого свертывания крови и др. Все формы тромбоцитопенической пурпуры по механизму возникновения являются приобретенными, даже в случаях рождения ребенка с клинической картиной тромбоцитопенической пурпуры.
Механизмы развития тромбоцитопений в неонатальном периоде различны. Среди них выделяют:
1. Повышенное разрушение тромбоцитов — в результате иммунных процессов:
а) изоиммунная (аллоиммунная) тромбоцитопеническая пурпура. Развитие данного заболевания схоже с гемолитической болезнью, однако иммунологический конфликт обусловлен несовместимостью плода и матери по тромбоцитарным антигенам (чаще всего по PLA1-антигену, который отсутствует у матери). В сенсибилизированном материнском организме появляются антитромбоцитарные антитела, которые, проникая через плаценту, вызывают разрушение тромбоцитов у плода. Изосенсибилизация может быть как при повторной, так и при первой беременности. Встречается с частотой 1 случай на 1000 новорожденных [4]; б) трансиммунная тромбоцитопеническая пурпура развивается у детей, родившихся от матерей, страдающих аутоиммунной тромбоцитопенией. Это бывает при идиопатической тромбоцитопенической пурпуре, системной красной волчанке, аутоиммунном тиреоидите, синдроме Эванса и др. Аутоантитела матери проникают через плаценту и вызывают разрушение тромбоцитов у плода. Поскольку после рождения ребенка проникновение антител от матери к ребенку прекращается, то данная форма заболевания имеет благоприятный прогноз.
Механическое разрушение тромбоцитов в результате повышенного их потребления в кавернозных сосудистых образованиях встречается при синдроме Казабаха–Мерритта.
2. Повышенное потребление тромбоцитов при синдроме внутрисосудистого свертывания крови, искусственной вентиляции легких, гемолитико-уремическом синдроме.
3. Недостаточная продукция тромбоцитов — а-, гипомегакариоцитозы. Выделяют исключительно амегакариоцитарные тромбоцитопении, которые не сочетаются с какими-либо другими видами патологии. Гипомегакариоцитозы — сочетаются или с синдромом отсутствия лучевой кости (ТАР-синдром), или с другими костными и органными дефектами и дисплазиями. Панцитопении — когда а-, гипомегакариоцитоз сочетается с аплазией других ростков кроветворения, с различными нарушениями пигментации, врожденными аномалиями скелета, глаз, ушей, сердца.
Помимо вышеперечисленных механизмов и форм заболевания выделяют гетероиммунные тромбоцитопении, при которых антитела вырабатываются против чужого антигена, расположенного на поверхности тромбоцитов. Примером чужеродного антигена являются лекарства, вирусы. Также возможно развитие тромбоцитопении в результате изменения антигенной структуры тромбоцитов, под влиянием вирусного воздействия. После выведения лекарства из организма или выздоровления от вирусной инфекции признаки болезни исчезают и больной выздоравливает.
Развитию тромбоцитопении новорожденных способствует и ряд токсических и лекарственных форм, употребляемых беременными женщинами. В их числе — алкоголь, тиазидные препараты, гидралазин, сульфаниламиды, фуразолидон, фенилбутазон, эстрогены, гепаринотерапия и др.
Механизм развития тромбоцитопений при внутриутробных инфекциях довольно сложен и связан с недостаточной продукцией тромбоцитов костным мозгом, угнетением мегакариоцитарного ростка токсинами возбудителя, гиперспленизмом, ДВС-синдромом.
Алгоритм диагностического поиска в случае выявления тромбоцитопении у новорожденного предусматривает:
1) сбор анамнестических данных: у матери — наличие аутоиммунной тромбоцитопении (идиопатическая тромбоцитопеническая пурпура, системная красная волчанка, аутоиммунный тиреоидит, синдром Эванса и др.); аномалий плаценты (хориоангиоматоз, отслойка, тромбоз), применения лекарственных препаратов. У новорожденного — преморбидный фон (гипоксические состояния, недоношенность, задержка внутриутробного развития (ЗВУР), переношенность и т. д.); наличие основного заболевания (внутриутробная инфекция, иммунодефицитные состояния, гигантская гемангиома и т. д.);
2) определение характера тромбоцитопении — первичности или вторичности;
3) изучение клинических данных: геморрагический синдром в первые дни жизни ребенка в виде кожных проявлений (петехии, экхимозы), кровотечений из микроциркуляторного русла (носовые, десневые и пр.), кровотечения из пуповинного остатка, мелена. Для геморрагического синдрома при тромбоцитопениях характерны спонтанность, несимметричность, полиморфность и полихромность. Локализацию кровоизлияний в склерах и конъюнктиве следует расценивать как прогностически неблагоприятный признак в плане возникновения кровоизлияний в головной мозг. При трансиммунной форме геморрагический синдром постепенно идет на спад, поскольку поступление антитромбоцитарных антител к ребенку от матери прекращается и разрушения тромбоцитов не происходит [5]. В случае вторичных тромбоцитопений геморрагии развиваются на фоне основного заболевания, характерным симптомом является гепатосленомегалия. Выраженность геморрагического синдрома у новорожденных при ТОRCH-инфекциях зависит не только от возбудителя, но и от гестационного возраста, в котором плод подвергся действию инфекционного агента. Для синдрома Казабаха–Меррита характерно развитие мелены новорожденных;
4) оценку лабораторных показателей. О наличии тромбоцитопении свидетельствует:
- число тромбоцитов в периферической крови менее 150 × 109/л на фоне нормальных других ее показателей;
- увеличение продолжительности кровотечения по Дуке более 4 мин;
- снижение ретракции кровяного сгустка менее 60%;
- гиперплазия мегакриоцитарного ростка (более 54–114 в 1 мкл) в миелограмме;
- отсутствие отклонений в лабораторных тестах, характеризующих коагуляционное звено гемостаза.
Обнаружение антитромбоцитарных антител подтверждает иммунный характер заболевания. Выявление диагностически значимого повышения титра антител к какому-либо возбудителю (цитомегаловирусу (ЦМВ), вирусу Эпштейна–Барр, вирусу краснухи, простого герпеса и др.) подтверждает вторичность тромбоцитопении (гетероиммунные формы заболевания).
Только последовательное и тщательное проведение всех этапов диагностического поиска позволяет врачу получить четкое представление о происходящих в организме ребенка процессах и выработать правильную тактику лечения.
Наличие геморрагического синдрома независимо от характера тромбоцитопений (первичный или вторичный) ставит в основу лечебных мероприятий купирование геморрагических проявлений.
При иммунных тромбоцитопениях в случае легкого течения заболевания, сопровождающегося только кожным синдромом. В качестве препаратов выбора служат ангиопротекторы — этамзилат 12,5% раствор по 0,1 мл/кг в/в или в/м 2–4 раза в сутки или по 500 мг 4–6 раз в сутки внутрь. Фармакологическое действие препарата связано с повышением устойчивости капилляров, уменьшением их проницаемости, улучшением микроциркуляции, а также стимуляцией образования фактора свертывания крови III, нормализации адгезии тромбоцитов [6]. Ингибиторы фибринолиза — эпсилон-аминокапроновая кислота в дозе 50 мг/кг в/в капельно один раз в сутки. Ее действие базируется на торможении активирующего влияния стрептокиназы, урокиназы и тканевых киназ на фибринолиз, нейтрализации эффектов калликреина, трипсина и гиалуронидазы, уменьшении проницаемости капилляров [6]. Подавление иммунопатологического процесса достигается путем применения глюкокортикоидов — преднизолон в дозе не менее 2 мг/кг в сутки в два приема. Возможно проведение альтернативной терапии — иммуноглобулины человека нормальные (Иммуновенин, Пентаглобин, Октагам) в дозе 0,4 г/кг в сутки в/в в течение 5 дней. Положительный эффект иммуноглобулинов обусловлен блокадой Fc-рецепторов макрофагов, что уменьшает опсонизацию тромбоцитов и предотвращает их разрушение в кровеносном русле. Применение иммуноглобулинов позволяет получить более быстрый (через 24–48 часов), но менее стойкий эффект, чем при применении глюкокортикоидов. Поэтому довольно часто прибегают к комбинированному использованию этих препаратов. Однако по данным зарубежных авторов использование преднизолона и иммуноглобулинов при аллоиммунной форме заболевания остается дискутабельным [7, 8].
В случае развития жизнеугрожающих кровотечений показано применение тромбоцитарного концентрата. К его применению необходим тщательный и взвешенный подход, поскольку при иммунных формах переливание тромбоконцентрата противопоказано, т. к. его использование может еще больше усугубить процесс в связи с избыточным образованием антител. Показанием к трансфузии тромбоцитов является число тромбоцитов менее 20/нл без признаков кровотечения и менее 30/нл при признаках кровотечения [7]. Расчетной дозой для переливания тромбоконцентрата является 10 мл/кг, однако оптимальная доза может быть получена при проведении индивидуального математического расчета в пересчете на один из параметров (массу тела, объем циркулирующей крови, площадь тела). После трансфузии необходим контроль уровня тромбоцитов. Клиническим критерием эффективности трансфузий тромбоконцентрата служит купирование геморрагического синдрома, увеличение количества тромбоцитов у больного через 1 час после трансфузии не менее чем на 50–60 × 109/л и удержание результата через 24 часа.
При вторичных тромбоцитопениях необходимо проводить терапию основного заболевания, поскольку прогноз определяется именно его течением.
Таким образом, диагностика тромбоцитопений новорожденных является весьма сложным процессом, грамотное проведение которого во многом предопределяет успех терапевтических мероприятий, а следовательно — прогноз и качество жизни пациента.
Приводим собственное клиническое наблюдение новорожденного с диагнозом «изоиммунная тромбоцитопеническая пурпура», которая была диагностирована у ребенка с сопутствующим заболеванием — врожденным пороком сердца.
Георгий В., поступил в отделение для новорожденных детей МУЗ «Городская детская больница г. Белгород» на 8-е сутки жизни из родильного дома.
Анамнез жизни. От первой беременности, протекала на фоне кандидозного кольпита. Обследование на пренатальные инфекции, обнаруживались антитела класса IgG к вирусу простого герпеса 1-го типа. Роды в срок, масса при рождении 3060 г, длина 53 см. К груди приложен сразу, сосал активно. При рождении на коже отмечались множественные элементы от петехий до экхимозов, местами сливные. В раннем неонатальном периоде желтуха физиологическая появилась на третьи сутки жизни, уровень общего билирубина 170 мкмоль/л, глюкоза — 4,3 ммоль/л, C-реактивный белок (СРБ) менее 5 нг/мл. Максимальная убыль первоначальной массы тела составила 8,5%, пупочный остаток отпал на четвертые сутки жизни. Отмечалась легкая неврологическая симптоматика в виде снижения рефлекторной активности, мышечной гипотонии. Гемограмма в первые сутки жизни: гемоглобин 150 г/л, эритроциты — 4,6 × 1012/л, цветовой показатель — 0,9, лейкоциты — 9,4 × 109/л, палочкоядерные нейтрофилы — 3%, сегментоядерные — 65%, лимфоциты — 27%, моноциты — 4%, эозинофилы — 1%. СОЭ 3 мм/час. В течение раннего неонатального периода кожно-геморрагический синдром сохранялся и имел тенденцию к усилению в виде появления новых элементов. Проведено лечение: этамзилат, менадиона натрия бисульфит (Викасол), фототерапия. В связи с отсутствием положительной динамики ребенок переведен на второй этап лечения.
При поступлении. Состояние тяжелое. Кожа бледно-розовая, акроцианоз, периорбитальный цианоз в покое, геморрагии по всему туловищу от мелкоточечных до экхимозов 3–4 см в диаметре, полихромные. Слизистые оболочки неба, глотки, конъюнктивы, склеры чистые. Со стороны внутренних органов: дыхание через нос свободное, при аускультации над всей поверхностью легких проводится пуэрильное дыхание, хрипов нет, перкуторно — коробочный оттенок перкуторного звука, частота дыхания 45 в минуту. Область сердца визуально не изменена, при аускультации сердечные тоны приглушены, ритм сохранен, частота сердечных сокращений 123 в минуту. Живот при пальпации мягкий, печень у края реберной дуги, селезенка не пальпируется. Пупочная область без особенностей. Стул, диурез не нарушены. В течение последующих трех дней сохранялось прежнее состояние, на туловище множественные геморрагии, в т. ч. и «свежие», аппетит снижен. Со стороны сердца при аускультации во втором межреберье слева грудины выслушивался систолический шум средней интенсивности. Печень +3,5 см из-под края реберной дуги, селезенка +1,0 см. Масса тела 2850 г.
Обследование. Динамика результатов гемограммы представлена в таблице.
СОЭ на протяжении всей госпитализации не превышала 6 мм/час. Анализ мочи без отклонений от нормы (пятикратно). В биохимическом анализе крови уровень СРБ менее 10 нг/мл, печеночные пробы в норме, умеренная гипопротеинемия. Иммуноферментный анализ (ИФА) на специфические антитела к антигенам ЦМВ — отрицательные, ИФА на специфические антитела к антигенам вируса Эбштейна–Барр — отрицательные, ИФА с герпесвирусами 1-го, 2-го типа — IgМ — отрицательные, IgG — положительный, индекс авидности 72%. ИФА на специфические антитела к хламидийному антигену — отрицательные, ИФА с микоплазменным антигеном — отрицательные, ИФА к токсоплазменному антигену — отрицательные. В коагулограмме: протромбиновый тест — международное нормализованное отношение (МНО) — 1,0, протромбиновый индекс (ПТИ) — 100%, протромбиновое время — 15,3 сек; фибриноген — 1,62 г/л, тромбиновое время — 16 сек. Миелограмма на 14-е сутки жизни (5-й день госпитализации): бластные клетки 0,5%, индекс созревания нейтрофилов — 1,0, индекс созревания эритрокариоцитов — 0,8, лейкоэритробластические соотношения — 1,3:1,0 (норма 2,1:4,5). Заключение: тип кроветворения нормобластический. Отшнуровка тромбоцитов слабо выражена, имеется много мегакариоцитов разной степени зрелости.
Исследование крови у матери отклонений в гемограмме не выявило.
На электрокардиограмме признаки гипертрофии правого желудочка и межжелудочковой перегородки. ЭХО-КГ-исследование: выявлены дополнительная трабекула левого желудочка, дефект межпредсердной перегородки 6 мм, сброс крови слева направо. Сократительная способность миокарда желудочков удовлетворительная, фракция выброса 68%. УЗИ органов брюшной полости: печень 53 мм, структура однородная. Селезенка размер 44 × 26 мм, структура однородная. Почки: слева — лоханка 7 мм, размер 46 × 21 мм, справа — размер 45 × 22 мм. Нейросонография: гипоксические изменения и признаки незрелости структур головного мозга.
Проведено лечение: этамзилат 12,5% раствор 12,5 мг/кг в/в 4 раза в день 14 дней, иммуноглобулин человека нормальный 400 мг/кг/сут в/в 6 дней, преднизолон 2 мг/кг/сут внутрь 7 дней, плазма свежезамороженная 10 мл/кг в/в дважды, пентоксифиллин 0,1 мл/кг в/в, инозин 10 мг/кг в/в, фуросемид 1 мг/кг/сут в/в, левокарнитин 75 мг 3 раза в день внутрь, интерферон человеческий рекомбинантный альфа-2 по 150 000 2 раза в сутки. Ребенок получал кормление заменителями женского молока, с шестых суток госпитализации — грудное. На фоне лечения к пятым суткам госпитализации количество тромбоцитов увеличилось в семь раз, кожно-геморрагический синдром не рецидивировал. Ребенок был выписан в удовлетворительном состоянии на 26-е сутки жизни (18-й день госпитализации).
Таким образом, данный клинический пример демонстрирует сложность интерпретации клинико-лабораторных показателей у детей периода новорожденности. Лабораторная диагностика иммунных тромбоцитопений во многих лечебных учреждениях нашей страны еще недостаточно развита. Только четкий алгоритм диагностического поиска позволит врачу достаточно быстро и четко оценить все многообразие причин, приводящих к развитию тромбоцитопений новорожденных и оперативно и правильно назначить адекватную терапию. Поэтому распространение информации о патогенезе и существующих методах исследования различных форм иммунных тромбоцитопений и внедрение этих методов в клиническую практику является необходимым условием улучшения диагностики и повышения эффективности лечения этих заболеваний.
Литература
- Масчан А. А., Румянцев А. Г. Иммунно-опосредованные тромбоцитопении новорожденных: дифференциальный диагноз и принципы терапии // Вопросы гематологии/онкологии и иммунопатологии в педиатрии. 2010, т. 9, № 3, с. 13–18.
- Пшеничная К. И. Врожденные тромбоцитопатии у детей: особенности диагностики, симптоматики и лечения: Автореф. дисс. д-ра мед. наук. СПб, 2002. 28 с.
- Шабалов Н. П. Неонатология: Учебн. пособие. Т. 2. М.: МЕДпресс-информ. 2004. 640 с.
- Durand-Zaleski I., Schlegel N., Blum-Boisgard C. et al. Screening primiparous women and newborns for fetal/neonatal alloimmune thrombocytopenia: a prospective comparison of effectiveness and costs. Immune Thrombocytopenia Working Group // Am J Рerinatol. 1996; 13 (7): 423–431.
- Головко О. К., Линчевский Г. Л., Воробьева О. В. Клинические аспекты иммунных тромбоцитопений в неонатологии // Здоровье ребенка. 2006. № 2. С. 115–122.
- Регистр лекарственных средств. М.: РЛС-2005. 1440 с.
- Рооз Р. Неонатология. Практические рекомендации: пер. с нем. М.: Мед. лит. 2011. 592 с.
- Berkowitz R. L., Kolb E. A., McFarland J. G. et al. Parralel randomized trials of risk-based therapy for fetal alloimmune thrombocytopenia // Am. J. Obstet Gynecol. 2006; 107 (1): 91–96.
Н. М. Судакова*, доктор медицинских наук, профессор Н. И. Гревцева** О. М. Зубов** О. В. Лазарева**
* Белгородский государственный университет, **МУЗ «Городская детская больница», Белгород
Контактная информация об авторах для переписки
Первичная тромбоцитопения
Острая тромбоцитопеническая пурпура – это аутоиммунное заболевания, причины возникновения которого не установлены. Чаще всего она наблюдается у детей от 2 до 6 лет. Возникает, как правило, после вакцинации или перенесенной вирусной инфекции. Болезнь развивается стремительно, сразу же наблюдаются геморрагические проявления:
- на коже появляются как точечные, так и более крупные элементы (петехии и экхимозы);
- геморрагии на теле могут иметь разную окраску – от багрово-фиолетовых до зеленоватых;
- новые элементы появляются внезапно;
- нет конкретной локализации, геморрагии расположены асимметрично.
Для острой фазы заболевания характерны носовые кровотечения, а также кровотечения после удаления зуба, в пубертатном периоде у девочек – маточные. При тяжелом течении возможны кровотечения из ЖКТ, о чем свидетельствует кровь в кале. В некоторых случаях наблюдается гематурия (наличие в моче крови), кровоизлияния в слизистые оболочки. Иногда случаются кровоизлияния во внутренние органы, в сетчатку глаза, в головной мозг. У некоторых детей отмечается увеличение селезенки.