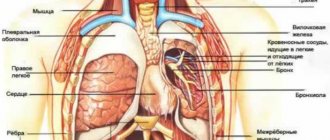
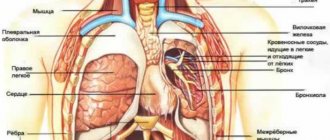
Исторически учение о кардиалгии своими корнями уходит к древнегреческой медицине, которая, несмотря на сильно выраженный духовный компонент в своей концепции, в значительной мере опиралась на естественные причины болезней и рациональные методы их лечения. В соответствии с древнегреческими представлениями о природе боли врачи того времени для описания болевых ощущений, исходящих, по их мнению, из верхнего отдела желудка, стали применять термины καρδιαλγια и καρδιγμοσ. В дальнейшем эти термины были заимствованы древнеримскими врачами, однако в зависимости от контекста они стали обозначать как боль, исходящую из верхнего отдела желудка, так и боль, исходящую из сердца (cardialgia и cardiogmos Галена, а также cardiaca passia Аретия и cardimona Сорания), с учетом анатомической близости и господствовавших тогда представлений о происхождении боли. В древнеримской медицинской школе под термином cardia подразумевалась часть желудка, прилегающая к пищеводу, а термин cordial обозначал относящийся как к области кардии, так и прилегающих органов, включая сердце. Такая терминологическая неопределенность сохранилась и в Новое время, когда термин “кардиалгия“ получил второе рождение в классической работе К.Ф. Рихтера (1671) [1].
К настоящему времени термин “кардиалгия” практически исчез из современной западной медицинской лите-ратуры, уступив место такому поня тию, как “боль в грудной клетке“ (chest pain, Thoraxschmerz, douleur thoracique). В отечественной медицинской литературе термин “торакалгия” в основном применяется в неврологической практике, в то время как терапевты и кардиологи продолжают активно использовать термин “кардиалгия”, подчеркивая особенность локализации болевого синдрома (БС). С точки зрения неврологии в зависимости от локализации выделяют локальную, отраженную и иррадиирущую боль в грудной клетке. Локальная боль может быть связанной с любым патологическим процессом, который воздействует на болевые рецепторы кожи, мышц, сухожилий, связок, суставов, костей и других тканей и ощущается непосредственно в области тканевого повреждения. Отраженная боль распространяется в пределах дерматомов, связанных с иннервацией поврежденных структур, и обычно обусловлена патологией внутренних органов. Иррадиирущая боль, связанная с растяжением, раздражением, сдавлением корешка или соматического нерва, характеризуется бóльшей интенсивностью и дистальным распространением в зону соответствующего дерматома, а также обычно усиливается при кашле, чихании или физической нагрузке. В зависимости от причины в неврологической практике выделяют вертеброгенные (патогенетически обусловленные изменениями в позвоночнике) и невертеброгенные торакалгии. Для кардиологов и терапевтов более важным является наличие или отсутствие ишемического генеза боли в грудной клетке, поэтому клиническая классификация болей в грудной клетке предполагает их разделение на типичную стенокардию, атипичную стенокардию и боль в грудной клетке внесердечного происхождения (табл. 1). Таким образом, в настоящее время целесообразно использовать термин “кардиалгия” в качестве эквивалента боли или чувства дискомфорта в грудной клетке, не связанных с острой или хронической ишемией миокарда (non-cardiac chest pain) [2–4].
. Клиническая классификация боли в грудной клетке [5].
Надо сказать, что истинное число людей, испытывающих боль в грудной клетке по типу кардиалгии, оценить не представляетcя возможным, т. к. не все они обращаются за медицинской помощью. На основании данных популяционных исследований, распространенность кардиалгий в популяции составляет 13–24 %. Из числа обращений к врачу общей практики с жалобами на боль в грудной клетке, на кардиалгии приходится 70–80 %, в то время как частота кардиалгий в структуре БС в области грудной клетки при обращении в отделения неотложной помощи уменьшается до 30 %, составляя 2–5 % всех диагнозов. По данным отечественных авторов, боль в грудной клетке по типу кардиалгии испытывают почти четверть пациентов, обратившихся за медицинской помощью к врачу общей практики. В связи с большой распространенностью кардиалгии, полиморфизмом ее клинических проявлений, отсутствием единых надежных алгоритмов диагностики и стандартов оказания медицинской помощи данной категории пациентов, проблема БС в грудной клетке приобретает еще и существенное экономическое значение для бюджета здравоохранения [6–10].
. Характерная локализация боли в грудной клетке при различных заболеваниях.
Пациенты с жалобами на боль в области грудной клетки представляют собой одну из наиболее сложных для диагностики категорий. Сам феномен боли, будучи на какой-то период ведущим в клинической картине, одновременно находится в структуре различных аффективных и вегетативных нарушений, патогенетически связанных с болями в сердце. При этом нередко различные ощущения (например, парестезии, чувство давления, сжатия и т. д.) обобщенно воспринимаются больными как “боль”, а левая половина грудной клетки или грудины обозначается ими как “сердце” [11, 12]. Дифференциальный диагноз при наличии данных клинических проявлений включает очень широкий спектр нозологических форм и в первую очередь требует исключения заболеваний, представляющих непосредственную угрозу для жизни пациента. Таким образом, подход к дифференциальной диагностике БС в грудной клетке основан, с одной стороны, на презумпции потенциально угрожающего жизни состояния, с другой – на анатомической модели, предполагающей последовательное рассмотрение вероятности поражения анатомических образований, расположенных в грудной клетке, начиная от кожи и заканчивая внутренними органами [13].
При обращении за медицинской помощью пациентов с впервые возникшим БС в области грудной клетки врачу в первую очередь необходимо оценить следующие аспекты [14, 15]: • клиническую стабильность – нуждается ли пациент в проведении неотложной терапии в связи с наличием признаков состояний, угрожающих жизни (гемодинамические расстройства, дыхательная недостаточность и т. д.); • ближайший прогноз – при клинической стабильности выявление риска угрожающих жизни состояний (острый коронарный синдром – ОКС, острый аортальный синдром, эмболия легочной артерии и т. д.); • определение порядка и условий оказания медицинской помощи – объем и очередность необходимых диагностических методов, ведение пациента в амбулаторных условиях, необходимость госпитализации (экстренная или плановая).
Если пациент не нуждается в оказании экстренной медицинской помощи, у врача есть запас времени, чтобы провести достаточное обследование, направленное на уточнение генеза БС. Краеугольным камнем дифференциальной диагностики по-прежнему остается целенаправленный и тщательный сбор жалоб и анамнеза, включающий детализацию характеристик БС (табл. 2).
. Оценка характеристик болевого синдрома [16].
Следует отметить, что, хотя некоторые характеристики БС в грудной клетке и обладают определенным прогностическим значением в отношении позитивной или негативной диагностики ИБС, ни одна из них как в отдельности, так и в комбинации не позволяет безопасно отпустить пациента без проведения дополнительного обследования [17, 18]. Кроме того, в ряде работ показано, что неспецифическая боль в области грудной клетки пациентов с факторами риска развития сердечно-сосудистых заболеваний обладает неблагоприятным прогнозом в плане развития фатальных коронарных осложнений [19].
Как правило, дообследование пациентов показано в следующих случаях [20–22]: • боль в грудной клетке давящего, сжимающего характера или ощущение тяжести; • боль в грудной клетке, иррадиирущая в шею, нижнюю челюсть, плечи, спину или руки; • диспепсия или изжога, тошнота и/или рвота, связанные с дискомфортом в грудной клетке; • постоянная одышка; • слабость, головокружение, эпизоды потери сознания или предобморочных состояний.
Разновидности кардиалгии
Психогенная кардиалгия прогрессирует у человека на фоне депрессии или сильного эмоционального потрясения. У пациента проявляются такие симптомы:
— жжение и боль в области проекции сердца и в левом подреберье. Человек отмечает, что у него появилось либо чувство распирания в груди, либо, наоборот, – пустоты;
— боль носит постоянный пульсирующий характер;
— чувствительность кожного покрова в области левого соска возрастает;
— при психогенной форме недуга боль может иррадиировать не только в шею, позвоночный столб или поясницу, но также и в половые органы.
Часто болевой синдром сопровождается проявлением следующих неприятных ощущений в определённых частях тела: пощипывание; ползание мурашек; онемение; покалывание.
Вертеброгенная кардиалгия развивается при поражении шейного отдела позвоночного столба. Болевой синдром проявляется при сдавлении корешков нервов, которые выходят из этого участка позвоночника. Данные нервные волокна оказывают рефлекторное воздействие на сердце и коронарные кровеносные сосуды, вследствие чего и возникает давящая или ноющая боль в области проекции сердечной мышцы.
Плевральная боль
Плевральная боль является вариантом ноцицептивной соматической боли, связанной с раздражением париетального листка плевры. Как правило, плевральная боль носит острый характер, достаточно четко локализована и усиливается при глубоком дыхании, кашле или чихании. Причины плевральной боли включают широкий спектр заболеваний как самой плевры, так и прилегающих органов (табл. 3).
. Основные причины плевральной боли.
При подозрении на плевральный характер боли следует оценить наличие и выраженность сопутствующих симптомов (одышка, кашель, кровохарканье, лихорадка), а при непосредственном исследовании больного обратить особое внимание на наличие следующих признаков: • повышение венозного давления в яремных венах; • парадоксальный пульс; • смещение трахеи; • болезненность при пальпации грудной клетки; • изменение перкуторного звука; • шум трения перикарда; • ослабление дыхания; • крепитация или влажные мелкопузырчатые хрипы; • признаки тромбоза глубоких вен голеней.
Обязательными лабораторно-инструментальными исследованиями при наличии плевральной боли являются общий анализ крови, ЭКГ (синусовая тахикардия, уменьшение амплитуды комплекса QRS, изменения со стороны правых отделов сердца, элевация сегмента ST или депрессия интервала PQ), а также рентгенография органов грудной клетки в двух проекциях (пневмоторакс, инфильтративные или очаговые изменения в легких, плевральный выпот, перелом ребер) [24, 25].
Боль в грудной клетке наблюдается почти у 50 % пациентов с эмболией легочной артерии. Диагноз острой массивной тромбоэмболии легочной артерии (ТЭЛА) обычно бывает очевидным (в отсутствие других заболеваний и наличия факторов риска). В то же время малосимптомные эпизоды ТЭЛА часто оказываются своевременно не замеченными. Наиболее типичными клиническими проявлениями являются одышка, тахипноэ, тахикардия, реже – кашель и кровохаркание, а также клинические признаки тромбоза глубоких вен нижних конечностей. У 80–90 % больных ТЭЛА можно выявить один или несколько предрасполагающих факторов, присутствие которых помогает клиницисту в установлении правильного диагноза. Факторы риска также облегчают принятие решения при “сомнительных” результатах проведенных исследований.
Основные фактора риска развития эмболии легочной артерии: • неподвижность больного вследствие разных причин: послеоперационный период, сердечная недостаточность, терная томография с контрастным усилением. Подозрение на наличие эмболии легочной артерии является показанием к экстренной госпитализации [26].
Перикардиальная боль клинически бывает трудноотличимой от боли плеврального характера. При непосредственном исследовании пациента возможно выявить усиление боли в положении лежа на спине и ее облегчение в вертикальном положении, а также шум трения перикарда. Однако информации, полученной при клиническом обследовании, обычно бывает недостаточно. В этом случае опорными диагностическими признаками оказываются выявленные характерные изменения на ЭКГ (рис. 2) и данные эхокардиографии [27].
Основу симптоматической терапии при БС в грудной клетке плеврального или перикардиального характера составляют НПВС.
Симптомы кардиалгии
При прогрессировании недуга проявляются такие симптомы:
— болевой синдром, локализующийся в левой половине грудной клетки, за грудиной. Редко в каких случаях боль возникает и в подмышечной области. Примечательно то, что боль напрямую зависит от положения тела человека. К примеру, она может усиливаться, если человек совершает наклон вперёд или поднимает левую руку вверх;
— нарушение сна; чувство тревоги;
— нарушение рефлекса глотания;
— потемнение в глазах;
— больной не может полноценно сделать вдох, поэтому у него возникает чувство нехватки воздуха;
— в тяжёлых случаях возможно развитие предобморочного состояния или судорог;
— если симптомы недуга проявляются в состоянии полного покоя, то это может свидетельствовать о прогрессировании нейроциркулярной дистонии. В этом случае к основной клинике присоединяются такие симптомы: постоянная усталость, слабость, вялость, снижение работоспособности.
Аортальная боль
Острый аортальный синдром – общее понятие для описания состояний, вызванных острым прогрессирующим нарушением целостности стенки аорты. К этой группе относят расслоение аорты, интрамуральную гематому и пенетрирующую атеросклеротическую язву аорты. Появление термина “острый аортальный синдром” связано с практической необходимостью выбора лечебной тактики до установления окончательной этиологии расслоения аорты. Классический клинический признак расслоения аорты (почти 90 % случаев) – внезапно возникшая резкая боль за грудиной, в спине или эпигастральной области. Особенность БС – его интенсивность, отсутствие купирующего эффекта наркотических анальгетиков и мигрирующий волнообразный характер (начинаясь в большинстве случаев за грудиной, эпицентр боли постепенно перемещается в область спины, межлопаточное пространство и в эпигастральную область). Миграция боли соответствует распростран
расслоения стенки аорты. Основные диагностические признаки – асимметрия пульса (одностороннее исчезновение пульсации на периферических артериях выявляют в 5–30 % случаев) и артериального давления (при измерении на плечевых артериях разность давления превышает 20 мм рт. ст.), а также признаки аортальной регургитации (шум аортальной регургитации выслушивают в 10–30 % случаев). Для исключения острой ишемии миокарда записывают электрокардиограмму (ЭКГ), также выполняют рентгенографию грудной клетки. Подозрение на наличие острого аортального синдрома является показанием к экстренной госпитализации в профильное лечебно-профилактическое учреждение. Для диагностики расслоения грудного отдела аорты и внутристеночной гематомы применяют трансторакальную и чреспищеводную эхокардиографию, мультиспиральную компьютерную томографию с внутривенным контрастированием или магнитно-резонансную ангиографию. Выбор диагностического метода определяется возможностью лечебного учреждения провести то или иное исследование в экстренных случаях, а также опыт персонала отделения диагностики [23].
Диагностика кардиалгии
При проявлении боли в области проекции сердца важно сразу же посетить медицинское учреждение для полноценной диагностики данного состояния, ведь такой симптом может свидетельствовать как о кардиалгии, так и о наличии патологий сердечно-сосудистой системы. Только квалифицированный специалист сможет провести грамотную дифференциальную диагностику и назначить адекватное лечение.
В стандартный план диагностики кардиалгии входят такие обследования: эхокардиография; рентген; ЭГДС желудка; ЭКГ; УЗИ; МРТ сердца; КТ сердца.
Газета «Новости медицины и фармации» 11-12(331-332) 2010
1. Актуальность темы. Диагностика, дифференциальная диагностика, стандарты терапии
Диагностика и дифференциальная диагностика кардиалгий лежат в пределах таких дисциплин, как кардиология, ревматология, пульмонология, неврология, вертебрология, психиатрия, эндокринология. Тщательный анализ болевых ощущений дает возможность правильно поставить диагноз ИБС в 60–70 % случаев на амбулаторно-поликлиническом этапе, не прибегая к сложным инструментальным методам исследования. В 90 % случаев причины кардиалгий связаны с ИБС, патологией плевры и легких, патологией опорно-двигательного аппарата, с нервно-психическими расстройствами. Однако велико количество больных, у которых диагностика кардиалгий обусловлена неправильной трактовкой болевых ощущений и инструментальных исследований. Несмотря на внедрение все новых и новых методов исследования, которые позволяют верифицировать характер патологии, число врачебных ошибок при возникновении болей в области грудной клетки не уменьшается. Поэтому распознавание специфической патологии с учетом характера болевого синдрома остается актуальной проблемой для ее позитивного и своевременного решения как молодыми врачами, так и специалистами с большим врачебным опытом.
2. Определение боли и ее краткая характеристика
Боль — это крайне неприятно отягощающее переживание, травмирующее психику человека, лишающее его многих качеств нормальной жизни и деятельности и определяющее такое его психофизиологическое состояние, которое сигнализирует о действии факторов, угрожающих организму, и вызывает определенную реакцию его органов и систем. Реакция на боль у чувствительных людей может быть настолько невыносимой, что приводит к таким расстройствам психики, которые могут быть несовместимыми с жизнью.
3. Характеристика боли, возникающей в области сердца, и причины ее возникновения
Боль в области сердца обусловлена нарушением кровотока в клеточных и тканевых структурах, связана со спазмом гладкой мускулатуры, воспалительными и дистрофическими процессами; боль возникает при раздражении периферических нервов, афферентных путей, которые входят в систему симпатической и парасимпатической нервной системы, а также связана с нарушением функции опиатных рецепторов, активизацией нейрогормонов — энкефалинов и эндорфинов; боль может быть обусловлена нарушениями в центральной нервной системе.
4. С какими факторами и процессами связана дифференциация болевых ощущений?
Болевые ощущения имеют качественные и количественные характеристики, зависят от их длительности, распространения, эмоционального окрашивания, условий их появления и усиления, сопутствующих проявлений, способов их облегчения. От того, как врач относится к оценке болевых ощущений, зависит терапевтический (лечебный и облегчающий) и ятрогенный (усиливающий болевые ощущения или провоцирующий их возникновение) характер боли у больного.
5. Каковы особенности состояния психики у больного со стенокардией и его восприятие болевых ощущений?
При обследовании больных с невыраженными проявлениями стенокардии существенных отклонений в их психоэмоциональном состоянии не отмечается. Интенсивные приступы грудной жабы приводят к ипохондрическим и депрессивным нарушениям психики у больных; они постоянно ощущают беспокойство, проявляют чрезмерную впечатлительность, неуверенность в своих действиях и в принятых решениях. Многие скрывают свои ощущения, но у части из них отмечается пунктуальность и стремление исполнять все предписанные врачом рекомендации.
6. В чем особенность психики больных с нестабильной стенокардией и угрожающим инфарктом миокарда?
У данной категории больных возникает ощущение подсознательного страха и чувство приближающейся смерти.
7. Каковы особенности болезненных ощущений при стенокардии?
Особенности стенокардитической боли — в ее характере: боль приступообразная, давящая, сжимающая, пекущая, связанная с физической или эмоциональной нагрузкой, метеорологическими условиями, например переходом из теплого помещения в холодное, выходом на холод в зимнее время. Локализация боли — загрудинная с иррадиацией в левую половину шеи, лопатку, верхнюю челюсть или в обе конечности. Продолжительность боли — от 20 с до 2–3 мин, максимум 15 мин. Провоцирующие факторы — физическое напряжение, эмоциональные переживания, переедание. Купирование приступов боли нитроглицерином.
8. На чем основана дифференциальная диагностика невротической формы боли в грудной клетке и острой коронарной недостаточности (инвариантной стенокардии и стенокардии напряжения и покоя)?
В табл. 1 представлено 13 дифференциально-диагностических симптомов и признаков трех патологических состояний.
9. Что лежит в основе диагноза нейроциркуляторной дистонии (НЦД)?
Наследственно-конституционные данные, черты личности, острые и хронические психоэмоциональные стрессы, физические и интеллектуальные перенапряжения, инфекционные заболевания с латентным или рецидивирующим течением. Это своеобразная кардиалгия плюс нервно-вегетативные симптомы.
10. В чем особенность вегетативных пароксизмов при НЦД?
Вегетативные пароксизмы возникают спонтанно, чаще ночью в период сна или утреннего пробуждения; сопровождаются сердцебиением, болью в сердце, чувством нехватки воздуха, повышением АД. Их продолжительность 2–3 часа; после приступа на несколько дней остается чувство слабости.
11. Диагностические критерии НЦД.
Основные: А. Своеобразные кардиалгии (боль в прекардиальной области, «прострелы», нитроглицерин действует отрицательно, вызывая головную боль или тахикардию; различают 5 типов кардиалгий по В.И. Маколкину, С.О. Абакумову, Москва). Б. Характерны нарушения в дыхании (поверхностное и ускоренное дыхание с коротким вдохом, чувство спазмирования горла, «неудовлетворенность» коротким выдохом, плохое самочувствие в душном помещении). В. Необычная лабильность пульса и АД. Г. Нарушения ритма в комбинации с изменением зубца Т. Д. Лабильность зубцов Т и сегмента ST при функциональных ЭКГ-пробах.
Дополнительные:
А. Кардиальные симптомы: тахи-, брадикардия, экстрасистолии, гиперкинетическое состояние кровообращения. Б. Вегетативные пароксизмы, головные боли, гипералгезия. В. Психоэмоциональные расстройства: чувство внутренней дрожи, раздражительность, возбужденность, беспокойство. Г. Астенический синдром: снижение показателей трудоспособности. Д. Доброкачественное течение заболевания без грубых неврологических и психических расстройств.
Достоверный диагноз устанавливается при наличии двух основных критериев и не менее двух дополнительных.
12. Каковы принципы лечения НЦД?
На первом этапе лечения — психотерапия, гимнастика, аутогенная тренировка, рефлексотерапия. При раздражительности — корень валерианы, пустырник, поливитамины с микроэлементами, транквилизаторы; при тахикардии — бета-блокаторы, верапамил; при депрессии — антидепрессанты; метаболические препараты — аспаркам, АТФ-лонг, эспо-липон.
13. Что входит в понятие «вегетативно-дисгормональная миокардиодистрофия»?
Осложнения предменструального синдрома, обусловленного хроническим воспалением придатков, повторными абортами, патологическими родами, психотравмами, а также климактерическая миокардиодистрофия.
14. Каковы способы диагностики климактерической миокардиодистрофии?
Диагноз климактерической миокардиодистрофии основан на выявлении кардиального, астенического и вегетативно-патологических синдромов. Кардиальные синдромы проявляются в форме боли в сердце, сердцебиения и в затрудненном дыхании. Все вышесказанное протекает на фоне вегетативных проявлений (приливы, чувство жара, приступы головной боли, полиурия). В психолого-неврологическом статусе превалируют тревога, ипохондрия и депрессия. На ЭКГ — отрицательный Т, диффузный характер патологии и положительные пробы на ЭКГ с хлористым калием и бета-блокаторами по нивелированию отрицательности зубца Т.
15. Каковы стандарты терапии климактерической миокардиодистрофии?
При сердцебиении — беллатаминал, резерпин, но в отсутствие депрессии показаны половые гормоны — эстрогены и андрогены. Широко используют метаболическую терапию — аспаркам, АТФ-лонг, эспалипон.
16. Каковы особенности болевого синдрома при миокардитах?
Кардиалгия наблюдается у половины больных с острым и рецидивирующим воспалительным процессом миокарда. Этиологическими вариантами миокардитов являются вирусный, аллергический, вследствие химических и физических повреждений, миокардиты неясного генеза. Боль при миокардитах в прекардиальной области — постоянная, колющая, сжимающая и пекущая без иррадиации, возникающая в покое и усиливающаяся при эмоциональном и физическом напряжении, резистентная к нитратам и купируемая нестероидными препаратами и анальгетиками. Кардиалгия сопровождается одышкой, сердцебиением, экстрасистолиями, появлением блокад 1-й и 2-й степени. На ЭКГ — тахикардия, экстрасистолия, блокады, депрессия ST, остроконечный или отрицательный зубец Т с нормализацией показателей ЭКГ в период реконвалесценции, но с развитием миокардитического кардиосклероза.
Дифференциальная диагностика миокардитического и диффузного кардиосклероза представлена в табл. 2.
17. Каковы проявления кардиалгии у больных с пролапсом митрального клапана (ПМК)?
Ведущими жалобами при ПМК являются неприятное ощущение в области сердца и сжимающие, колющие, ноющие боли длительного характера, возникающие внезапно при психофизических и физических усилиях. Кардиалгия при ПМК объясняется ишемией папиллярных мышц и стенок левого желудочка в связи со сдавлением провисшими митральными клапанами и усиливающейся регургитацией крови из желудочков сердца в предсердия. Боли сопровождаются астеноневротическим и вегетативно-сосудистым синдромом с раздражительностью, эмоциональной лабильностью, быстрой утомляемостью, синкопальными состояниями, нарушениями сна и головной болью. При аускультации — систолический шум, обычно выслушиваемый врачами у взрослого с детства. При осмотре — астеническая конституция, слабо развитые мышцы, деформация грудной клетки. Эти наблюдения — свидетельства генетического дефекта соединительной ткани, включая сердечные клапаны. Внезапно возникающие нарушения ритма — объективное проявление, которое приводит к нарушению мозгового кровообращения, а при значительном физическом напряжении, например при беге на дальние дистанции, заканчивается внезапной смертью из-за возникшей фибрилляции желудочков как следствия нестабильности сердечного ритма с появлением экстрасистолии «R на Т», т.е. когда R как бы «наслаивается» на Т. Систолический шум позднего характера, т.е. в конце систолы, выслушивается на верхушке сердца и сопровождается «кликом», т.е. акцентуированным звуком на сердце при аускультации и фиксируемым на фонокардиограмме, который может то появляться, то исчезать. На ЭКГ — уплощение зубца Т или гигантский Т с депрессией ST и экстрасистолами. Лечение бета-блокаторами, пустырником или валерианой.
18. Чем характеризуются кардиалгии при перикардитах?
Воспаления перикарда могут быть бактериальной, вирусной, аллергической, постинфарктной (синдром Дреслера) или неустановленной природы. Отличительные особенности болей при перикардитах и кардиалгиях представлены в табл. 3.
19. Характеристика функциональных кардиопатий в соответствии с классификацией первичных и вторичных кардиомиопатий
Функциональные болезни сердца — весьма распространенный вид патологий, основные симптомы которых весьма сходны с соответствующими органическими заболеваниями. Их объединяет большая группа болезней, в основе которых лежат нарушения нейрорегуляторных систем, которые не приводят к развитию необратимых дегенеративных процессов и снижению основных функций сердца и внутренних органов.
В табл. 4 приведена современная классификация первичных и вторичных кардиомиопатий.
Дифференциальная диагностика органической патологии (стенокардия) с первичными кардиопатиями (психогенная кардиалгия) и вторичными кардиалгиями (шейно-грудной остеохондроз) представлена в табл. 5.
20. Каковы особенности болей при плевритах?
При левостороннем плеврите больной жалуется на болезненные ощущения в нижних и боковых отделах грудной клетки на протяжении нескольких дней на фоне общей слабости, сухого надсадного кашля; боль усиливается при дыхании. При осмотре — отставание той или иной половины грудной клетки; при аускультации — шум трения плевры различного тембра (от нежного до грубого); боль уменьшается при применении анальгетиков.
21. Что такое спаечная кардиалгия?
Это прежде всего плевроперикардиальные спайки, при которых возникает острая колющая или режущая боль в области сердца, которая усиливается при резких наклонах туловища, при поднятии головы или резком отклонении головы назад. Болевые приступы возникают часто при переменах климата, особенно у метеопатов.
22. В чем особенности болевого синдрома при тромбоэмболии легочной артерии (ТЭЛА)?
Болевой синдром при ТЭЛА протекает на фоне острой дыхательной недостаточности, тахикардии и снижения АД. При этой патологии на фоне инфаркта легких возникает лихорадка, связанная с болью и усиливающаяся при акте дыхания и кашле. При основных поражениях главного ствола легочной артерии и ее крупных ветвей боль интенсивная и длительная, локализована за грудиной в верхней ее части с иррадиацией в межлопаточную область, верхние конечности и эпигастрий. Продолжительность боли при поражении долей и сегментов легких — от 10 минут до нескольких часов. Уменьшение боли от наркотических анальгетиков и препаратов нейролептоаналгезии (фентанил, дроперидол) в сочетании с фибринолитическими средствами (актилизе) и антикоагулянтами (гепарин) улучшает состояние больных. При отсутствии эффекта от проводимой терапии проводят экстренное удаление тромба-эмбола из легочной артерии в условиях кардиохирургического отделения.
23. В чем особенности болевого синдрома при расслаивающей аневризме аорты?
Характеризуется резкой и жестокой болью в груди, спине, подложечной области. Боль отдает вниз в поясницу, в нижние конечности, что сопровождается резким возбуждением больного. Вскоре наступает картина коллапса. Различают в зависимости от локализации расслоения аорты мозговой, желудочно-кишечный, почечный и сердечно-сосудистый варианты. Лечение осуществляется путем оперативного вмешательства (резекция и протезирование аорты).
24. Какова симптоматика болей в груди при раке легких?
Первые проявления центрального рака — кашель и боль в груди, обусловленные ростом опухоли и прорастанием стенки бронхов. При левостороннем раковом поражении боль в области сердца констатируется у 20–70 % больных; эта боль бывает тупой, при ее распространении боль усиливается и может быть купирована нестероидными противовоспалительными средствами, трамадолом, аминазином; при дальнейшем усилении болей показаны наркотические средства: промедол, омнопон, но на каком-то этапе к ним развивается резистентность.
Дифференциальная диагностика болевого синдрома при заболеваниях грудной полости, сопровождающегося различными болевыми ощущениями и другими проявлениями, представлена в табл. 6.
25. Какую роль в имитации заболеваний сердца играет остеохондроз шейного и грудного отделов позвоночника?
Шейно-грудной остеохондроз — дегенеративный процесс в хрящевой и костной частях позвоночника, что обусловливает утончение межпозвоночных дисков, образование грыж дисков и разрастание костей с нарушением в парапозвоночных структурах, в результате чего травмируются паравертебральные ганглии, позвоночная артерия и симпатические ганглии, которые окружают шейно-грудной отдел позвоночника. Клинически все это проявляется разнообразием субъективных симптомов и объективных признаков.
Клиника поражений верхних отделов позвоночника складывается из грудных и шейных болевых симптомов, симпаталгий с вегетативными расстройствами. Характер боли ноющий, сверлящий (проекционная боль), пекущий (симпаталгия), сопровождается «прострелами» (корешковый синдром) и продолжается несколько недель.
Болевой синдром в области сердца, связанный с ИБС, часто совпадает с обострениями в шейно-грудном отделе позвоночника. Однако позитивный эффект на течение ИБС от лечения остеохондроза не должен притуплять внимание врача в отношении самостоятельного лечения стенокардии и возможности развития инфаркта миокарда у этих больных, которые могут воспринимать обострение остеохондроза, ведя врача по ложному пути их субъективных ощущений.
Методы лечения остеохондроза состоят в применении лечебной гимнастики и воротника Шанца, электрофореза йодистого калия и новокаина, фонофореза гидрокортизона, импульсной терапии, а также препаратов афлутопа, зинаксина, румалона и др. в качестве фоновой терапии.
26. Каковы особенности диагностики межлопаточного болевого синдрома (МБС)?
Данный МБС является проявлением грудного остеохондроза. Боль, связанная с артрозом позвоночно-реберных суставов, ощутимая при форсированном дыхании, распространяясь по межреберным промежуткам, воспринимается как сжатие «обручем» груди и продолжается часами, но проходит при определенном движении туловища. Лечение сводится к назначению фастум геля, нестероидных препаратов, диклофенака натрия внутримышечно.
27. Плечелопаточный периартроз (ПЛП). Какова его связь с болевым синдромом?
ПЛП, или синдром Дюплея, развивается постепенно и связан с ограничением движения плечевого сустава. Сначала боль в плечевом суставе возникает в период движения в нем; затем боль проявляется спонтанно, принимая ноющий или пекущий характер. Усиливается боль при одевании, заведении рук за спину. Левосторонний ПЛП имитирует стенокардию или начало инфаркта миокарда.
28. Синдром «плечо — кисть» (синдром Стейнброка). Какова его связь с болью, характеризующейся свойствами симпаталгии?
Синдром Стейнброка характеризуется возникновением отека кисти и проявляется симпаталгией; длительность отека 6–12 мес. Постепенно развивается атрофия мышц кисти, остеопороз в области кисти и плеча. Конечная стадия — полная потеря функции пальцев. Лечение — анальгетики, нестероидные противовоспалительные препараты (НПВП), транквилизаторы.
2
9. Лопаточно-реберный синдром (ЛРС). Как при нем происходит имитация левосторонней боли, воспринимаемой больными как стенокардия?Основным клиническим проявлением ЛРС является чувство тяжести и боли в области лопатки. Боль ноющая, пекущая, иррадиирует в шею, надплечья, в переднюю грудную стенку; при левосторонней локализации боль воспринимается больными как сердечная. Лечение сводится к новокаин-гидрокортизоновой инфильтрации в месте крепления мышцы к лопатке, проведению электрофореза с новокаином, йодистым калием.
30. Синдром позвоночной артерии, или заднешейный симпатический синдром (ЗШСС), как вариант имитации сердечной патологии
Основным проявлением ЗШСС является симпаталгия, проявляющаяся болями в области сердца. Больные жалуются на чувство жара, дискомфорт в левом плече; доминирует триада симптомов: боль в затылочной области с распространением на голову, скоропреходящее нарушение равновесия, шум в ушах. Лечение сводится к применению кавинтона на протяжении 2 месяцев, цинаризина, сермиона, пирацетама, НПВС.
31. Синдром передней грудной клетки (СПГК). Каково его отношение к кардиалгиям?
В отличие от стенокардии боли при СПГК продолжаются днями, неделями, годами. Они провоцируются охлаждением тела, резкими движениями; при пальпации — болезненность в больших грудных мышцах; иррадиация для стенокардии нехарактерна. Боль уменьшается при применении анальгетиков.
32. Синдром Титце. Каково его отношение к сопутствующим сердечно-сосудистым заболеваниям, ХНЗЛ и онкопатологии?
Реберно-хрящевой синдром, или синдром Титце, проявляется болевыми ощущениями ноющего характера с иррадиацией в шею, плечо; провоцирующие факторы — форсированное дыхание, кашель, охлаждение. Отмечается припухлость реберных хрящей размером с лесной орех. Лечение сводится к купированию боли с помощью анальгетиков.
33. Опоясывающий лишай (ОЛ) и межреберный болевой синдром (МБС). Как они могут проявлять себя в роли дестабилизаторов течения стенокардии и инфаркта миокарда?
Диагностические трудности возникают в начальных стадиях заболевания ОЛ, в меньшей степени — после возникновения высыпаний, когда больного беспокоит жгучая боль. ОЛ способен нарушать стабильное течение стенокардии и усложнять течение инфаркта миокарда; для лечения используют ацикловир, виразол на протяжении 1–2 недель.
МБС проявляется спонтанной болью, которая распространяется при проведении пальпации межреберных промежутков и выявлении их болезненности. Дифференцируют МБС от опухолей спинного мозга. Констатация МБС требует тщательного обследования; следует воздерживаться от проведения физиотерапевтических процедур.
Осложнения и последствия
Осложнения и последствия кардиалгии зависят от причины, вызвавшей ее.
- Некоторые заболевания характеризуются благоприятным течением, например, нейро-циркуляторная дистония (нарушение состояния нервной системы) или остеохондроз (разрушение межпозвоночных дисков со сдавлением рядом расположенных нервов).
- Другие болезни при несвоевременном выявлении значимо ухудшают качество жизни и могут сократить ее продолжительность. Например: опухоли средостения и легких могут служить причиной затруднений дыхания и кровотечения в грудную полость;
- миокардит (воспаление мышцы сердца) приводит к нарушениям сердечного ритма и явлениям сердечной недостаточности;
- язвенная болезнь желудка (формирование дефектов стенки желудка) может осложниться язвенным кровотечением или малигнизацией (переходом в раковую опухоль).
Пищеводная боль
Одной из наиболее частых причин БС в грудной клетке являются различные заболевания пищевода, среди которых наибольшее значение имеют гастроэзофагеальная рефлюксная болезнь (ГЭРБ), заболевания, сопровождающиеся нарушением моторики пищевода, и функциональные расстройства пищевода, которые в соответствии с Римскими критериями III пересмотра обозначаются как функциональные боли в груди, предположительно пищеводного происхождения. На долю ГЭРБ приходится более половины всех случаев пищеводной боли, хотя детальный механизм ГЭРБ-обусловленных кардиалгий неизвестен. В частности, непонятно, почему воздействие кислоты на слизистую оболочку пищевода ощущается одними пациентами как изжога, другими – как боль в грудной клетке, тем более что часть больных предъявляют жалобы на изжогу и ретростернальные боли. Можно предполагать, что ряд пациентов отвечают на раздражение слизистой оболочки пищевода рефлекторным спазмом его гладкой мускулатуры, однако убедительных доказательств, подтверждающих данную гипотезу, пока не представлено. У некоторых пациентов, страдающих ГЭРБ, выявляется эзофагеальнокардиальный рефлекс – рефлекторный спазм коронарных артерий в ответ на какое-либо стрессовое раздражение. Данный спазм возникает, несмотря на хорошую проходимость сосудов по данным ангиографии, и приводит к снижению коронарного кровотока с развитием типичного БС в грудной клетке, появлением электрокардиографических изменений, характерных для ишемии миокарда. В отсутствие достаточных оснований для установления диагноза ГЭРБ в качестве вероятного патогенетического механизма часто предполагают нарушение моторики пищевода. Считается, что патологические сокращения стенки пищевода способны раздражать специфические механорецепторы, вызывая боль. Если же рассматривать причины кардиалгии на фоне нарушений моторики пищевода, не связанных с ГЭРБ, чаще выявляется пищевод “щелкунчика” (48 %), за которым следуют неспецифическое расстройство моторики пищевода (36 %), диффузный эзофагоспазм (10 %), повышенный тонус нижнего пищеводного сфинктера (4 %) и ахалазия пищевода (2 %). В то же время единственным видом нарушения моторно-тонической функции пищевода, роль которого четко доказана в возникновении “пищеводной” боли, является ахалазия пищевода (ахалазия кардии, кардиоспазм). Ведущим патогенетическим механизмом, лежащим в основе функциональной боли в груди, предположительно пищеводного происхождения, является т. н. висцеральная гиперчувствительность. Предполагается, что повышенная чувствительность периферических сенсорных окончаний афферентных нервных волокон может быть причиной гиперреактивности слизистой оболочки пищевода в ответ на различные физиологические или патологические стимулы. Кроме того, могут иметь место нарушения центрального генеза в процессе обработки сенсорной информации, поступающей в мозг из пищевода, с локализацией усиленного восприятия афферентных стимулов на уровне головного или задних рогов спинного мозга.
В типичных случаях пищеводная кардиалгия описывается как загрудинная боль, иногда с иррадиацией в область средней части спины, нижнюю челюсть и левую руку, что клинически может быть неотличимо от стенокардии. В связи с этим первый этап диагностического поиска направлен на исключение коронарной болезни сердца как причины БС в грудной клетке. Наличие сопутствующих симптомов, таких как изжога, руминация и регургитация, не должно вводить врача в заблуждение, т. к. в связи с высокой распространенностью в популяции как ИБС, так и
заболеваний пищевода, существует высокая вероятность их сочетания. Только после тщательного исключения сердечно-сосудистой патологии с обязательным участием врачакардиолога следует подумать о возможной патологии пищевода (включая ГЭРБ, моторную дисфункцию и висцеральную гиперчувствительность). Эзофагогастродуоденоскопия является “золотым стандартом” для выявления эрозивного эзофагита и таких осложнений ГЭРБ, как стриктура, изъязвление или пищевод Барретта. При выявлении “симптомов тревоги” (потеря массы тела, дисфагия, одинофагия, анорексия, кровотечение из верхних отделов пищеварительного тракта, анемия) именно с эндоскопического исследования следует начинать обследование пациента, страдающего “пищеводной” болью. Следует отметить, что у 30–60 % пациентов с выраженными симптомами при эндоскопическом исследовании видимые изменения слизистой оболочки не выявляются, поэтому не потеряло практического значения рентгенологическое исследование пищевода. За последние несколько лет подходы к диагностике эзофагеальных нарушений претерпели определенные изменения. Это связано с началом широкого использования диагностических тестов с ингибиторами протонной помпы (ИПП) и выявлением низкой чувствительности ряда ранее достаточно популярных исследований.
В соответствии с принципом общемедицинской практики “лечение предшествует диагностике” у пациентов без настораживающих симптомов для диагностики ex juvantibus рекомендуется проведение курсовой терапии ИПП в двойных дозировках (обычно омепразол в суточной дозировке 60–80 мг, рабепразол – по 40 мг/сут или лансопразол по 60–90 мг/сут). Длительность пробного лечебного курса зависит от частоты возникновения боли в грудной клетке у пациента и может составлять от 1 до 28 дней. В частности, при регистрации эпизодов некардиальных болей в грудной клетке 1–2 раза в неделю длительность диагностического теста с ИПП должна составлять не менее 2 недель. В отсутствие эффекта рекомендуется направление в специализированное гастроэнтерологическое отделение для проведения дополнительного обследования (пищеводная рН-метрия и манометрия). При установлении моторной дисфункции спастического типа (пищевод “щелкунчика”, диффузный эзофагоспазм) рекомендуется назначение теофиллина, при функциональных расстройствах – модуляторов болевых ощущений (трициклические антидепрессанты, ингибиторы обратного захвата серотонина) [28–30].
Причины
Кардилгический синдром развивается не только при заболеваниях сердца, но и по другим причинам, не связанным с работой сердечно-сосудистой системы. Боли в грудной клетке могут быть обусловлены патологическими изменениями внутренних органов, позвоночника, дыхательной системы.
Связанные с сердцем
Выраженный болевой синдром может быть связан со следующими заболеваниями сердца:
- Стенокардия. Заболевание связано с нарушением обеспечения миокарда кислородом и питательным веществами.
- Миокардит — воспалительный процесс в сердечной мышце.
- Инфаркт миокарда. Прогрессирующая ишемия провоцирует некроз сердечной мышцы.
- Кардиомиопатия — увеличение размеров полостей сердца и снижение её насосной функции.
- Пороки клапанов сердца.
- Перикардит.
- Гипертрофия правого либо левого желудочка.
Другие факторы
Кардиалгический синдром могут провоцировать не только заболевания сердца. В этом случае боль иррадиирует из другого источника и имитирует кардиалгию. Патологии, которые провоцируют внесердечную кардиалгию:
- Заболевания опорно-двигательного аппарата: сколиоз, остеохондроз, синдром Фальконера-Ведделя, межпозвоночная грыжа.
- Расстройства нервной системы (невроз сердца, проявляющийся комплексом нарушений).
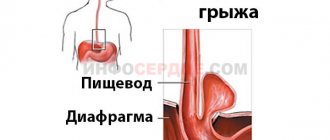
- Дисфункциональные нарушения в работе пищеварительного тракта: грыжа диафрагмы, язвенные поражения кишечника и желудка, эзофагит.
- Нарушения в работе эндокринной системы.
- Заболевания дыхательной системы: пневмония, бронхит, лёгочная гипертензия, плеврит.
Болевой синдром может быть вызван травматическим повреждением позвоночника, лёгочной системы, живота.
У женщин в период менопаузы, а также в период вынашивания беременности могут быть загрудинные боли идиопатического характера. У детей и подростков болевой синдром может быть связан с гормональной перестройкой и периодом активного роста. Подобные состояния не требуют специфического лечения и проходят самостоятельно.
Лечение кардиалгии народными средствами
Народная медицина может помочь облегчить состояния и уменьшить выраженность болевого синдрома, однако применение растительных средств не исключает полного обследования и выявления истинной причины возникновения боли.
- В 50 мл водки добавьте инжир, лимон, грецкие орехи и мёд. Настаивайте смесь в течение 4 дней. Принимать настойку нужно дважды в день по 1 чайной ложке.
- Отварите в воде плоды боярышника. Полученный настой нужно принимать трижды в день по 30 капель.
- Добавьте в водку лимонную кожуру, инжир, мёд и хурму. Настаивайте смесь в прохладном и тёмном месте в течение недели. Принимать раствор нужно трижды в день по 1 столовой ложке.
- Добавьте в водку высушенный розмарин. Полученную смесь нужно принимать за 30 минут до еды трижды в день по 35 капель.
- Смешайте плоды боярышника, болотную сушеницу, пустырник, шалфей и душицу. Травяную смесь нужно настаивать на водяной бане в течение 10 минут. Полученный настой принимать 1 раз в день по полстакана. Длительность лечения 21 день.