«Высокий холестерин» не болит, но именно он может приводить к развитию атеросклероза. Атеросклероз поражает сердечно-сосудистую систему, приводит к образованию атеросклеротических бляшек и нарушениям кровоснабжения. Нередко это заканчивается инфарктами, инсультами.
Сегодня существует немало препаратов из группы статинов. Доказана их эффективность в снижении смертности от сердечно-сосудистых заболеваний, но продолжаются споры об их безопасности. Для достижения и удержания нужных показателей липидного обмена требуется длительный прием препаратов, но многие пациенты не выполняют рекомендации, отчего эффективность лечения резко снижается. Что говорить о пациентах, когда врачи имеют разные мнения на этот счет.
Причины и симптомы
Уровень креатинина в крови взаимосвязан с объемом мышечной ткани и потреблением белков. Чем больше белковой пищи, тем больше его надо вывести. Если процент содержания мышц не меняется слишком часто при повышении нагрузок или резком снижении веса после диет, то содержание креатинина остается стабильным.
Увеличение показателей называется – гиперкреатининемия. Она проявляется мышечными болями, частой усталостью, отеками и снижением (реже увеличением) объема мочи. Отклонения от нормы вызывают:
- слишком частые и тяжелые физические нагрузки;
- несоблюдение питьевого режима (употребление жидкости в малых количествах);
- прием препаратов для роста мышц;
- угнетение функций печени или почек.
В некоторых случаях проявляется “ложное” повышение уровня, которое не связано с нарушениями в состоянии здоровья. Это бывает при избыточном весе, нарушении обмена веществ, употреблении лекарств-нефротоксинов – антибиотиков, диуретиков, бета-блокаторов, ингибиторов, сульфаниламидов, иммуноглобулинов и др.
Характеристика креатинина
Креатинин представляет собой конечный продукт аминокислотно-белкового обмена в организме, который образуется при активном сокращении мышечной ткани. О повышении уровня этого вещества в крови, в первую очередь, свидетельствуют нарушение выделительной функции почек, гормональные сбои и мышечные заболевания.
Что касается нормального количества креатинина, который должен содержаться в крови человека (мкмоль/л), то его показатели будут зависеть от возраста, физической активности и рациона.
Таблица норм у детей и взрослых
| Возраст | Норма (мкмоль/л) |
| маленькие дети | 45-105 |
| школьники | 27-62 |
| мужчины | 74-110 |
| женщины | 44-80 |
Повышенный креатинин весьма опасен для организма. В первую очередь, он сигнализирует об ухудшении состояния почек, а также накоплении отходов и токсинов в крови. Причём если не предпринять скорейшие меры для очищения крови, вы рискуете также подвергнуть риску и свою печень. В более запущенных случаях могут наблюдаться сердечная и почечная недостаточность, желудочно-кишечные расстройства, проблемы с кожными покровами и расстройства нервной системы.
Норма креатинина – таблица
Исходя из возраста и содержания мышечной массы тела показатели нормы меняются. Самые высокие показатели допустимы для здорового активного мужчины средних лет. У женщин цифры немного меньше, но с наступлением беременности они понижаются на 30-40%. После 40 лет норма постепенно снижается, с возрастом мышц становится меньше, активность постепенно уменьшается вместе с уровнем креатинина.
Таблица содержания креатинина в крови (норма):
| Возраст и пол | Нормальные показатели (ммоль/л.) |
| Младенцы (до 30 дней) | 12-48 |
| Дети до 12 месяцев | 20-55 |
| Подростки до 15 лет | 25-88 |
| Мужчины | 55-106 |
| Женщины | 43-97 |
| Беременные женщины | 35-80 |
Цифры могут быть другими, чтобы точно понимать свое состояние лучше рассчитать оптимальный уровень с врачом, учитывая ваш вес, возраст и перенесенные заболевания. У людей с избыточным весом и без одной почки показатели будут выше, но все это обговаривается на приеме и учитывается при диагностировании.
Что представляет собой креатинин
Это продукт, вырабатываемый в результате аминокислотно-белкового вещественного обмена. Происходит он тогда, когда мышцы часто и активно сокращаются. О нарушении его уровня будут сигнализировать такие проблемы с организмом, как сбои в выделительной функции почек, болезни мышечной ткани, сбои гормонального типа.
Что касается оптимального уровня креатинина, то он будет зависеть от многих факторов: возраста человека, пищи, которую он употребляет, состояния физического здоровья, и т.д.
Как снизить креатинин в крови народными средствами
Совсем не обязательно сразу же начинать принимать таблетки, зачастую народные методы и сбалансированное питание существенно улучшат ситуацию, помогут избежать осложнений при лечении. Нет безобидных лекарств, любое вмешательство в организм с помощью химических веществ может улучшить одни показатели и ухудшить другие. Даже если без медикаментозного вмешательства уже не обойтись, травяные чаи, листья, ягоды помогут нормализовать стабильное состояние.
Листья крапивы
Помимо мочегонного действия крапива еще оказывает общеукрепляющее, обладает также слабительным и отхаркивающим эффектом. Отвар можно делать только из листьев крапивы, а можно добавить еще цветки календулы и спорыш. Для заваривания берут все компоненты в одинаковой пропорции, заливают 2 ст.л. смеси одним стаканом кипятка. Хорошо делать это в термосе, потом настой процеживать перед употреблением. Достаточно употреблять 0,5 стакана в день, выпивая небольшими глотками на протяжение суток.
Шалфей
Сбор с корнями шалфея и лопуха, листьями одуванчика и березовой корой за счет содержания в нем литоспермата В помогает почкам выводить креатинин быстрее . На 1 стакана кипятка берут 3 ст. л. всех составляющих, смешанных в равных долях, готовят отвар, который употребляют после процеживания. Достаточно выпивать на ночь 3 ст. л.
Брусника (листья)
Их лучше заваривать 30 минут на водяной бане . На один день будет достаточно залить 250 гр. кипятка 60 гр. листьев. После приготовления необходимо дать время для охлаждения и затем пить по 1/3 стакана 3 раза в день. Кроме брусники туда еще добавляют цветки ромашки, фиалку, пустырник, череду, одуванчик. Всё перемешивают в равных частях, пьют не больше 200 гр. в день, разделяя на 3 части.
Шиповник
Используют как ягоды так и листочки, добавляют ещё листву боярышника, семена укропа, лавровый лист, корень петрушки. Для приготовления берут 2 десертные ложки и заливают 200 мл. кипятка. Чай необходимо настаивать не менее 3 часов, лучше оставить на ночь, принимать на следующий день по 5 ст. л. 7 раз в день. Также усиливает выделение мочи чай из корочек граната и плодов шиповника, смешанных поровну. Чтобы получить дневную норму – 0,5 л. воды заливают в термос, и настаивают около 30 минут, употребляя небольшими порциями. Такие отвары еще помогают поддерживать норму витамина С.
Корни одуванчика
К ним добавляют еще цветы фиалки, чистотел, зверобой, смешивают по 1 ст. л., кипятят в 0,5 л. воды и настаивают около 1 часа, укутывая чтобы сохранить тепло. После приготовления фильтруют и пьют трижды в день за 30 минут до еды. Для получения результатов необходимо продолжать прием не менее 30 дней.
Ромашка и мята
Цветки ромашки и мяту готовят на паровой бане, настаивают 40 минут, процеживают. Для суточного приема используют по 2 ч. л. обоих составляющих на 1 стакан прохладной воды. Принимают по 0,5 стакана в утреннее и вечернее время.
Дубовая кора
Есть несколько рецептов, которые нормализуют уровень креатинина. В первом случае берут кору дуба и толокнянку в равных количествах (примерно 2 ст. л. сбора), заливают 200 мл. воды, доводят до кипения на медленном огне, процеживают, разделяют прием на несколько подходов, выпивая каждый раз по 6 ст. л.
Во втором варианте кроме к дубу добавляют еще кору и почки березы. В равных пропорциях смешивают, отделяют 4 ст. л. и заливают 1 л. воды. Все это необходимо держать на малом огне не менее 60 минут, после чего настаивают, охлаждают и фильтруют. Употребляют по 0,5 стакана до 6 раз в день.
Креатинин уходит вместе с мочой, поэтому баланс воды в организме надо поддерживать постоянно. Выпивать следует не менее 1,5 л воды, обычно это 30 мл. на каждый килограмм веса. При этом считается только чистая вода без добавления соли, сахара, термической обработки и других специй.
Противопоказания
Травяные сборы порой не так уж безобидны, особенно если их принимать регулярно. Перед тем как ввести их в свой рацион, необходимо узнать об особенностях каждого компонента, и отслеживать негативные реакции по мере употребления. Очень осторожно нужно отнестись к шалфею женщинам, его употребление опасно для беременных (в любом триместре грозит плоду), в период грудного вскармливания, при онкологии матки и груди. Гипертоникам тоже лучше воздержаться от употребления, так как может повыситься давление. Также людям с острым воспалением почек рекомендуется выбрать другие средства. При любых сомнениях лучше воздержаться от непроверенных способов и обязательно получить консультацию у специалиста.
Противопоказания
Особую осторожность следует уделять приёму шалфея. Его запрещено употреблять при беременности на любом сроке (он может спровоцировать выкидыш), не рекомендуют кормящим матерям, при раке молочных желёз и матки. Также это растение способно повышать кровеносное давление, поэтому его следует с осторожностью принимать гипертоникам. При острых воспалениях почек шалфей следует использовать только при согласовании с лечащим врачом.
Будьте предельно осторожны с примением шалфея при беременности!
Как снижать креатинин препаратами
Снижения показателей можно добиться с помощью лекарств. Не стоит себе предписывать препараты самостоятельно без наблюдения у медика, любое самолечение может кончиться серьезными последствиями. Некоторые таблетки могут наоборот увеличивать содержание креатинина, поэтому стоит это учитывать и внимательно читать состав. К примеру, ванадий, ибупрофен, ингибиторы АПФ и циклоспорин провоцируют обострение при бесконтрольном приеме. Чаще всего врачи назначают:
- Кетостерил (по рецепту врача 2-8 таблеток в день, 3 раза в сутки во время еды);
- Добавки, с альфа-липоевой кислотой очищают кровь от токсинов и помогают поддерживать содержание креатинина в пределах нормы (в сутки допустимо до 300 мг);
- Хитозан – кроме снижения веса он фильтрует кровь (доза подбирается индивидуально и составляет от 1 до 4 г. в день);
- Леспефлан – только по схеме, которую подбирает врач, конкретно учитывая состояние вашего здоровья.
Как правильно питаться при повышенном креатинине
Если вы решили нормализовать креатининовый уровень в крови дома без помощи врачей и диетологов, стоит знать об очень важном моменте – правильно подобранной диете. Ее «база» заключается в следующем:
- снижение употребления продуктов с белковым содержимым;
- воздержание от продуктов с солью и калием.
Главное!
Если вы хотите понизить уровень креатинина, тогда вам стоит перестать есть продукты с большим содержанием белка. Так, к ним можно отнести все продукты животного происхождения – именно они сильнее всего влияют на выработку креатинина. А если его уровень и так довольно высок, то есть риск еще более сильно навредить своему организму, который работает неправильно. Но вовсе забывать о белковой пищи не придется – стоит включить в рацион продукты растительного происхождения.
Когда есть недуги, затрагивающие работу почек, стоит уменьшить прием пищи, богатой на калий, ведь именно этот микроэлемент имеет свойство скапливаться в организме. В итоге функция почек, которая отвечает за выведение калия из организма, будет нарушена и креатинин будет повышаться.
Продукты с большим содержанием соли могут провоцировать скапливание жидкости в организме и повышать давление внутри кровеносных сосудов. Вместе это спровоцирует повышение уровня креатинина. Нужно выбирать малосоленые блюда, которые не смогут нанести организму еще большего вреда. Так, максимальная суточная доза этого вещества должна составлять не более 4-5 грамм. Всем, кто привык есть копченые, острые, соленые блюда, придется перестраиваться.
Спортсмену же нужно максимально осторожно выбирать биодобавки, обращая внимание на их состав. Ведь во многих из них присутствует креатинин – из рациона их нужно исключить полностью.
Категорически запрещено есть такие блюда, как:
- животное и птичье мясо высокой жирности;
- рыбу высокой жирности;
- изделия из дрожжевого теста;
- копченые, жареные, острые блюда;
- различные специи, соль и сахар.
Можно есть, но в ограниченных количествах:
- мясо малой жирности. Причем кушать его можно только небольшими порциями и не более двух раз в неделю;
- яйца. Максимум – 4-5 штук на 7 дней;
- рыбу.
Важно!
Рыбу можно есть лишь в том случае, если она готовилась на пару или тушилась, запекалась. Но сорта должны быть исключительно диетическими.
Что рекомендуется употреблять:
- любые виды фруктов в свежем виде;
- отваренные овощи;
- различные фруктовые натуральные морсы;
- компоты из ягод и сухофруктов;
- йогурты, кефир, ряженку, творог, сыр;
- сливочное, растительное масло;
- отваренный или пропаренный рис;
- каши из различных круп;
- изделия из макарон;
- черный хлеб на мучной основе;
- профильтрованную, минеральную воду;
- мед;
- блюда, приготовленные в пароварке;
- вареные или тушеные блюда;
- запеканки;
- салаты;
- кремы-супы;
- тефтели;
- желе.
Что делать, чтобы креатинин не повышался
Если исследования выявили нарушения, то кроме употребления таблеток и отваров следует задуматься над образом жизни и питанием. Чаще всего появление таких отклонений говорит о серьезных проблемах с почками, поэтому временных мер будет мало. Контроль жидкости, умеренные физические нагрузки, коррекция рациона – все это лучше сделать частью распорядка дня и придерживаться этого регулярно. Также можно добавить сеансы массажа, холодной лазерной физиотерапии, теплые ванны или осмотерапию.
Как нужно питаться
Очень действенный метод – меньше есть продукты, содержащие животный белок. Такие продукты вынуждают почки работать в усиленном режиме что негативно сказывается на количестве выведенных веществ. Овощи и фрукты с высоким содержанием калия лучше не есть, чтобы он не накапливался в организме. Пищу, содержащую фосфор ослабленным почкам сложно перерабатывать, поэтому лучше заранее узнать где он содержится и снизить количество таких продуктов.
Спортсменам и тем кто регулярно употребляет пищевые добавки стоит пересмотреть состав принимаемых препаратов, исключить те, в которых присутствуют ванадий и креатин.
| Продукт | Добавить в пищу | Снизить потребление | Исключить |
| Растительная пища (ягоды, петрушка, цветная капуста) | + | ||
| Белок животного происхождения (красное мясо, молокопродукты) | + | ||
| Все, где много фосфора (тыква, кабачок, сыры, рыба, соя) | + | ||
| Все, где много калия (сухофрукты, банан, шпинат, картошка) | + | ||
| Соль, сахар, куриные яйца | + | ||
| Соления, консервация, кетчуп, магазинные соусы | + | ||
| Кофе, крепкий чай | + | ||
| Спортивное питание, содержащее креатин | + |
В некоторых готовых продуктах содержится много соли и добавок, нагружающих почки. Чтобы не подвергаться риску, необходимо внимательно читать состав на упаковках, суммируя их количество, съедаемое за сутки. Большинство покупателей даже не догадываются о том из чего состоят чипсы, сухарики, соусы, консервированные овощи.
Рис на завтрак
Если в течение месяца на завтрак готовить рис и есть его без соли и масла, то уровень креатинина постепенно нормализуется. Для лучшего эффекта его замачивают на ночь в холодной воде чтобы он набухал, и только потом отваривают на завтрак. Для порции берут 6 ст. ложек и заливают водой, чтобы она покрывала его на два пальца.
Режим дня
Чтобы уменьшить критические показатели и снизить нагрузку на почки, лучше пересмотреть свой распорядок дня и придерживаться его регулярно. В первую очередь необходимо поддерживать водный баланс и в течение дня пить чистую воду в необходимых количествах. Подобрать уровень физических нагрузок, чтобы он не был слишком высоким, но позволял поддерживать мышцы в тонусе. Возможно придется сменить изнуряющий бег и гантели на йогу и ходьбу. Очень важно ночью выспаться, для этого понадобится не менее 8-9 часов. Прогулки в парках и лесах тоже следует включить в распорядок дня если до сих пор вы уделяли этому мало времени. Повышенный уровень стресса и эмоциональные переживания провоцируют отклонение показателей от нормы, чтобы это исправить, следует постоянно уделять время расслаблению и пересмотру своих реакций на жизненные события.
Правильное питание снизит риски
Одним из самых важных моментов при нормализации уровня креатинина в домашних условиях считается диетотерапия. Основные её правила состоят в следующем:
- ограничение белковой пищи;
- уменьшение соли и калия в рационе.
Избегайте продуктов с повышенным содержанием белка. В первую очередь, это касается продуктов животного происхождения – именно они являются главным источником пищевого креатинина. При повышенном уровне этого вещества такие продукты могут быть губительны для вашего организма. Однако помните, что полностью исключить из рациона белок нельзя, поэтому постарайтесь восполнить его недостаток белком растительного происхождения.
При проблемах с почками также следует ограничивать себя и в употреблении калия, поскольку этот микроэлемент может накапливаться в организме, а выделительная система просто не сможет выводить его в нужных количествах.
Соль, как известно, способствует удержанию жидкости и повышению артериального давления в организме. Эти факторы приводят к повышению креатинина. Поэтому необходимо подбирать пищу с максимально низким содержанием соли, чтобы её максимальная суточная норма не превышала 2-3 г.
Любителям солёного, острого и копчёного придётся затянуть пояс потуже!
Спортсменам рекомендуем обращать особое внимание на состав принимаемых биодобавок. Многие из них содержат креатинин. Такие добавки лучше исключить.
Полностью исключить из своего рациона рекомендуется:
- мясо животных и птицы жирных сортов;
- рыбу жирных сортов;
- молоко с высоким процентом жирности;
- хлебобулочные изделия из дрожжевого теста;
- жареные блюда;
- копчёности;
- острые блюда;
- специи, сахар и соль.
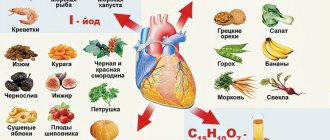
Уменьшить употребление или исключить из рациона (фото)
Соль
Сахар
Специи
Острые блюда
Копчёности
Жареные блюда
Пирожки на дрожжевом тесте
Жирное молоко
Жирная рыба
Жирное мясо
Ограничивайте употребление в пищу:
- диетического мяса. Можно отдельно сделать мясные дни, не более 2 раз в неделю, включая его в состав блюд в большем количестве;
- куриных яиц – до двух-трёх штук в неделю;
- рыбы.
Разрешённые и рекомендуемые продукты:
- отварные овощи, свежие фрукты – в неограниченном количестве;
- морсы, компоты, ягоды;
- сухофрукты и орехи (исключаем только в случае почечной недостаточности);
- йогурт, кефир, ряженка, сливочный сыр;
- масло растительное;
- каши и крупы, особенно рис;
- макаронные изделия и хлеб на основе муки из грубого помола;
- очищенная и минеральная вода;
- мёд;
- блюда на пару, тушёные, варёные, пюре, крем-супы, салаты, запеканки, тефтели, желе.
Сартаны и современные воззрения на нефропротекцию.
Оксана Михайловна Драпкина, профессор, доктор медицинских наук:
– Глубокоуважаемые коллеги, дорогие друзья, здравствуйте! Мы начинаем нашу XXXV юбилейную интернет-сессию. Вот уже в 35-й раз мы выходим в эфир, общаемся с вами, получаем результаты общения. Я хочу сказать, что вас, как обычно, ждет очень интересная программа, которая вывешена на сайте. Вы можете наблюдать за тем, кто будет выступать. Мы ждем ваших вопросов, потому что всегда работаем над обратной связью. Вы можете позвонить нам, написать в чат, на почту. Сейчас вся необходимая информация находится на вашем экране, пожалуйста, запишите эту информацию. Мы ждем ваших вопросов, комментариев, согласий или несогласий.
Сегодня нашу сессию открывает профессор Арутюнов Григорий Павлович. Григорий Павлович расскажет нам о сартанах и современных воззрениях на нефропротекцию. Пожалуйста, Григорий Павлович.
Григорий Павлович Арутюнов, профессор:
– Спасибо большое. Я приветствую всех, кто в этот ранний час присоединился к интернет-сессии. Давайте поговорим сегодня о том, как защищать почку. Чтобы знать, как защищать почку, давайте попробуем оценить, что происходит с каждым из нас, когда почка включается в патологический процесс.
Надо твердо запомнить, что красная линия – основной методологический подход к пониманию кардиологического пациента. Это непрерывная череда событий, которая называется кардиологическим континуумом. Она начинается в период внутриутробного развития, когда любое событие, перенесенное беременной женщиной: курение или вирусная инфекция – изменяет эндотелии, и начинает развиваться атеросклеротический процесс. Параллельно с развитием бляшки поражается целый ряд других органов. Обратите внимание на красные прямоугольники в основании пирамиды – абсолютно одинаковые факторы риска: метаболический синдром, курение, высокий уровень холестерина, высокий уровень липопротеидов низкой плотности. Но параллельно идут две грани пирамиды – с одной стороны развивается ишемическая болезнь сердца, а с другой стороны идет непрерывное поражение почки от развития гипертензии внутри клубочка к появлению небольших доз альбумина, снижению скорости клубочковой фильтрации.
Таким образом, по сути надо сказать, что абсолютно любой пациент, имеющий кардиальную патологию, имеет патологию почки. Кто главный дирижер в этом процессе? Это ангиотензин II. Не надо определять истинный уровень ангиотензина II, он и так повышен. Надо запомнить, что он делает. Первое. Он увеличивает синтез или активность вазопрессина. Это означает, что объем циркулирующей крови абсолютно у всех этих пациентов изменен в сторону увеличения. Он изменяет уровень активности альдостерона и заставляет фибробласты откладывать коллаген, в том числе и в почке, что сокращает продолжительность жизни клубочка. Он активирует симпатическую нервную систему. Здесь взаимное влияние. Это означает, что появляется большее число сердечных сокращений, нарушается плавный плазмоток через почку, повреждается почка.
На сегодняшний день перед вами самая главная структура синтеза ангиотензина II. Она общепринята в мировом масштабе. Давайте на нее посмотрим. Где включается паталогический процесс в почке? Ангиотензин, агент, синтезированный в печени, встречает ринит, вышедший из юкстагломерулярного аппарата почки, образуется ангиотензин II, который затем под действием ангиотензинпревращающего фермента перейдет в ангиотензин II. Самое главное, что при этом ангиотензин II свяжется с АТ1-рецепторами, которые обуславливают несколько процессов в организме человека. Первое, что произойдет, – начнется гипертрофия гладкомышечных клеток, но ангиотензин II вызовет ретенцию натрия в восходящем колене петли Генле, что вызовет увеличение объема циркулирующей крови, и он вызовет в первую очередь спазм уносящей артерии, что приведет к развитию внутриклубочковой гипертензии.
Таким образом, врач, смотрящий на кардиологического пациента, должен запомнить, что клубочек изменился у этого пациента, в нем возникла ситуация, приведшая к повышению давления.
Почему нас волнуют сегодня химазы, которые выделены сиреневым цветом на этом слайде? Потому что химазы могут переводить ангиотензиноген в ангиотензин II, минуя помощь ангиотензинпревращающего фермента. Это означает, что почка очень быстро становится органом, который синтезирует свой собственный ангиотензин II.
Итак, если ангиотензин II синтезирован, то он обязательно связывается с АТ1-рецепторами, почка начинает возвращать в большом количестве натрий, воду, ангиотензин II вызывает спазм артерий, в первую очередь уносящей артерии, что радикально перестраивает работу самого клубочка. Терапевт под час не задумывается, что огромное количество препаратов, которые он применяет, вмешиваются в работу ренинангиотензинстероновой системы.
Сегодня мы говорим не о бета-блокаторах, которые уменьшают выход ренина из юкстагломерулярного аппарата, ни о спиролактонах и блокаторах рецепторов минералокортикоидов, которые блокируют отложение коллагена, в том числе и в самой почке. Мы говорим сегодня об антагонистах рецепторов ангиотензина II, о сартанах. То есть из шести классов препаратов, влияющих на ренинангиотензинстероновую систему, мы говорим сегодня об одном – о препаратах сартанах, который блокируют эту работу. Чтобы понять, на что мы влияем, давайте посмотрим, что происходит в почке через несколько лет после начала сердечно-сосудистого заболевания.
Первое перед вами – прижизненный биоптат почки. Так выглядит почка в дебюте артериальной гипертонии. Посмотрите. Так через шесть–восемь лет. Так через десять–одиннадцать лет. Так через 14 лет. Вместо клубочка остается только склеротически измененный участок почки.
Таким образом, первый процесс, который идет неумолимо, – это развитие фиброза самой почки. Второй процесс очень важен для терапевта, именно в него он вмешивается очень быстро. Обратите внимание на цифру 5 и 1. Цифра 1 – это приносящая артерия. Ее диаметр ровно в два раза шире, чем диаметр уносящей артерии (цифра 5). Это означает, что кровь, прошедшая в клубочек, встречает легкое сопротивление, чтобы уйти из клубочка, и этот градиент давления, который возникает на более узкой уносящей артерии, достаточен для того, чтобы стала фильтроваться моча.
Через что фильтруется моча? Вы видите тонкий слой белых клеток – это ножки подоцитов, окружающие клубочек. Ножки подоцитов имеют электрический заряд. Представьте себе больного с высоким уровнем ангиотензина II, он сжал уносящую артерию. Это означает, что кровь пришла через артерию 1, не может или с трудом уходит через уносящую артерию, значит, петли клубочка переполнены кровью. Эти переполненные петли начинают давить на ножки подоцитов, видоизменяя электростатический заряд, а электростатический заряд равен заряду молекулы альбумина.
Посмотрите, как тонко все устроено. Заряд падает, альбумин перестает отталкиваться и проваливается в большом количестве в первичную мочу. Терапевт обнаружит этот процесс по определению микроальбуминурии (пусть устаревший сейчас термин), по малым дозам альбумина или альбумина низких градаций в моче. Таким образом, появление альбумина в моче для терапевта означает, что в клубочке очень высокое давление. Это был второй процесс, от которого надо защищать.
Третий процесс – это избыточный кровоток через почку. Если один клубочек погиб, то кровь, которая должна была прийти в этот клубочек, попадает в рядом лежащие клубочки, они не готовы принять такой кровоток.
Наконец, одно из самых страшных событий – если сдавлена ангиотензин II уносящая артерия, то это означает, что в тубулоинтерстициальную ткань попадает меньше крови. Как терапевт увидит ишемию тубулоинтерстициальной ткани? Если там есть ишемия, то там есть неконтролируемый возврат натрия. Неконтролируемый возврат натрия – это видоизменение жесткости сосудистой стенки. Это означает, что, как правило, изменяется профиль ночного давления у этих людей. Они переходят из дипперов в нон-дипперы или даже в найтпикеры.
Вот такие простые наблюдения за жизнью и за измерением давления у своих пациентов терапевтам позволяют сказать, как изменилась почка. Локальная ишемия бесспорно несет очень негативное влияние на жизнь пациента, потому что начинается процесс склерозирования второй структуры почки – тубулоинтерстициальной ткани. Наконец, все это завершается абсолютной олигонефронией. Олигонефрония – это означает уменьшение количества клубочков.
Позволю себе напомнить, что каждый человек рождается примерно с миллионом клубочков в каждой почке. Если вес в момент рождения соответствует ожидаемому, то это так, но если вес меньше на килограмм, он теряет примерно 250 000 клубочков. Таким образом, собирая анамнез, терапевт уже должен предположить, какая почка изначально у его пациента, и как быстро надо вмешаться. Ведь меньшее количество нефронов предполагает совершенно ранний процесс включения почки в этот патологический процесс.
Итак, мы твердо с вами понимаем, что ангиотензин II, который приходит извне, ангиотензин II, который синтезируется непосредственно в почке, навсегда видоизменяет работу клубочка, тубулоинтерстициальной ткани, увеличивает навсегда возврат натрия в организм. Это означает, что видоизменяется само давление у наших пациентов.
Посмотрите на красные линии. Красные линии – это коллаген, который отложился в клубочке. Этот клубочек обречен, но вместо погибшего клубочка новый не вырастит, там будет соединительная ткань, а кровь, которая должна была прийти в этот клубочек, будет обтекать клубочек и попадать в другие клубочки, создавая там гиперфильтрацию, приводя к быстрой смерти этих клубочков.
Итак, мы с вами определились с самыми главными патологическими вещами. Как врач-терапевт увидит все это? Он должен посмотреть на какие-то изменения. Самым главным изменением, который увидит терапевт, анализируя почку своего пациента, – это снижение скорости клубочковой фильтрации.
Перед нами несколько формул, которые должен знать любой терапевт. Они позволяют прямо на приеме рассчитать значение скорости клубочковой фильтрации. Перед нами формула Кокрофта–Голта. При всей ее условности она позволяет в реальной клинической практике знать скорость клубочковой фильтрации. Перед нами формула MDRD, которая расшифровывается как «модифицированная диета заболеваний почек». В этом крупном исследовании была выведена эта формула. Она требует калькулятора, но она позволит врачу, в первую очередь терапевту, сообразить, как далеко зашли изменения в почке.
Одна из самых точных формул сегодняшнего дня – это формула, которая называется хронические заболевания почек. Коллаборация эпидемиологов, которая вывела эту формулу, требуя для ее расчета знания уровня креатинина. Обратите внимание на единицу измерения. Здесь креатинин измеряется в миллиграммах на децилитр. В России принята другая единица измерения – мкмоль на литр. Надо помнить, что один миллиграмм – это 88,6 мкмоль на литр. Это позволит вам легко рассчитать скорость клубочковой фильтрации у каждого пациента.
Давайте посмотрим на современный анализ, как почка теряет белок. Мы отказываемся от понятия «микроальбуминурия», поскольку микроальбуминурия начинается с цифры 30 мг за 24 часа. Вы хорошо видите, что оптимальный уровень – это меньше 10 мг за 24 часа. Микроальбуминурия, о которой мы тогда говорили, – это ничтожные дозы, на самом деле это высокий уровень теряемого белка. Терапевт очень рано сможет понять, что его пациент с измененной почкой.
Посмотрите, измененная почка начинается для терапевта в его профессиональном сознании со скорости клубочковой фильтрации ниже 60-ти. Надо вспомнить великих врачей мира, которые шли к этому пониманию. Бесспорно, это Брайт. Врачи старшего поколения помнят эту фамилию, когда вместо гломерулонефрит говорили Брайтовая болезнь. Это Брайт первым описал изменение почки, связанное с изменением сердца.
Это великий русский врач Тингерстедт. Он первый в мире открыл ренин и описал последующие события. Это великий американский врач Франц Волхард, который ввел понятие органы-мишени. Почка был им первая описана как орган, изменяющий клубочки.
Конечно, это выдающиеся советские врачи, которые оставили мировой след. В первую очередь, Евгений Михайлович Тореев, который описал этапность изменения почки в этих процессах. Я хочу, чтобы мы испытывали ту гордость, которая позволяет нам с особым уважением относиться к русской клинической мысли, которая вывела понятие изменения почки.
Как мы связываем сегодня изменение почки в контексте сердечно-сосудистых заболеваний? В первую очередь, мы говорим, что для терапевта существует две особые связи. Любая хроническая кардиальная патология видоизменяет состояние почки. Любая хроническая патология почки видоизменяет состояние миокарда.
Понимая, что произошло, давайте посмотрим, где и на каких этапах включается в этот процесс сартаны. Напомню, сартаны блокируют АТ1-рецепторы. Это означает, что им все равно откуда пришел ангиотензин II – его синтезировали химазы или ангиотензинпревращающий фермент на рецептор, который воспринимает, – ангиотензин II заблокирован. Надо относится с уважением ко всем сартанам. Все сартаны прошли крупные исследования. Поэтому говорить хороший или плохой сартан недопустимо для терапевта. Посмотрим ниши, где испытывались эти сартаны.
Первое исследование, которое было исторически выполнено, было исследование с лозартаном. Это были больные с тяжелым поражением почки, больные сахарным диабетом. У них был высокий уровень креатинина, высокий уровень теряемого альбумина. Лозартан доказал свою возможность заблокировать скорость удвоения уровня креатинина – важнейший параметр для терапевта. Он должен считать с какой скоростью увеличивается уровень креатинина в крови, и когда это приближается к коэффициенту два – это крайне негативный прогноз. И он доказал в исследованиях ренаал, что замедляет или уменьшает количество теряемого белка. Значит, на последних этапах, на выраженных изменениях почки лозартан доказал свою эффективность.
Посмотрите на препарат «Irbesartan», который доказал свое дозозависимое влияние на ранних этапах болезни (…) (00:14:51) и в поздних этапах болезни он доказал свое превосходство над антагонистом кальция в защите почки, но самое главное – он доказал свой эффект на ранних и поздних этапах лечения патологии почки. Для нас очень важно, что практически все сартаны доказали такой эффект. Мы знаем, что возможно комбинировать сартан и ингибитор АПФ. Это было доказано в исследованиях Калн. Там кандесартан комбинировали с лизиноприлом и доказали большее снижение уровня теряемого белка. Сегодня это не очень распространенная технология.
Как правило, считают, что если ваш больной имеет больше грамма белка, и вы не можете на монотерапии адекватно снизить уровень теряемого белка, вы можете комбинировать этот процесс. Но самое главное для нас, что все сартаны, я говорю о последнем – это валсартан, который доказал свой эффект на начальных этапах, даже не сартан, а просто мочегонный препарат «Индапамид» доказал свою эффективность у больных сахарным диабетом, уменьшая количество теряемого белка.
Для нас очень важно понять, что за всем этим стоит вопрос: кто эффективнее? Антагонисты кальция или сартаны? Сартаны. Кто эффективнее ингибиторы или сартаны? Они доказали одинаковое влияние. Что мы знаем точно? Для нас важнейшим параметром является уровень количества больных с достигнутым адекватным средним давлением.
Посмотрите на исследования MDRD, оно ответило на ключевой вопрос для терапевта: какое целевое давление следует держать, чтобы уменьшить количество теряемого белка. Вы очень хорошо видите у этих больных, что строгий контроль и не очень строгий контроль показал, что вы на строгом контроле, но не перегибая палку, я прошу вас услышать это слово, не понижая избыточно давление, вы уменьшаете количество теряемого белка у ваших пациентов. Итак, на сегодняшний день все сартаны доказали свою эффективность у больных с наличием болезни.
Давайте посмотрим на этап, предшествующий развитию болезни. И здесь только один сартан на сегодняшний день прошел клиническое исследование. Это этап, когда еще нет микроальбуминурии. Этап, в котором терапевт может задать вопрос: есть сахарных диабет, но нет микроальбуминурии, я могу применить технологию, которая замедлит процесс появления (практически обязательный процесс) микроальбуминурии? Для такой технологии, для такой постановки вопроса было создано в свое время исследование ROADMAP и олмесартан, который, к сожалению, малоизвестен в нашей стране, прошел вот это клиническое исследование.
Давайте запомним базовые вещи, которые были накоплены в этих исследованиях. Первое – введено понятие базовые препараты у больных с низкой скоростью клубочков – хронической болезнью почек. Три месяца скорость ниже 60-ти – вы вправе подумать о хронической болезни почек. Мы знаем с вами совершенно точно: ингибиторы АПФ или сартаны надо назначать таким больным даже при нормальном давлении, если у них уровень теряемого альбумина выше, чем 30 мг 24 часа.
Второй подход. Мы должны твердо с вами запомнить, что если скорость ниже 60-ти, сартаны или ингибиторы являются препаратами выбора, потому что они основная терапия в лечении таких больных.
Скажем самое главное. Лозартан понизил уровень удвоения креатинина, уменьшил уровень теряемого белка. Валсартан оказался высокоэффективным на начальных этапах и переиграл антагонист кальция. Для нас ирбесартан оказался эффективен в начале и в конце болезни, уменьшая количество выделяемого белка, и доказал особенно свою значимость в терминальных стадиях болезни.
Позвольте привлечь внимание к малоизвестному, к сожалению, в России препарату олмесартан. Олмесартан пришел в медицину, в клинику внутренних болезней, в своем сопоставлении с ингибиторами АПФ у пожилых больных. Давайте вспомним особенность сосудистого русла у пожилых больных. Это люди с очень высоким тонусом периферических артерий, с высокой скоростью движения пульсовой волны. Олмесартан титруемый (обратите внимание на второе ключевое слово «титруемый») от 10 мг до 40 мг оказался у пожилых людей весьма эффективным, потому что понижал артериальное давление, а самое главное – в ночные часы, не давая пожилым людям повышать давление в ранние утренние часы, что рассматривается сегодня как весьма опасный момент – предшественник возможного кровоизлияния в головной мозг или внезапную смерть. И в первую очередь доказал свою эффективность на измененной сосудистой стенке, способность в большом проценте случаев достигать целевого давления.
Для нас важнейшим вопросом является скорость выхода на целевые уровни артериального давления. Практически абсолютное большинство больных достигли этот этап в интервале 8–12-я неделя. Таким образом, мы с вами говорим об эффективном влиянии олмесартана, сартана на сосудистое русло с измененным изначально морфологическим устройством.
Вернемся к исследованиям ROАDMAP, то есть мы понимаем, что препарат, который был применен в этом исследовании, прошел очень хорошую базу тестирования до этого исследования, и мы знали, что это мощный гипотензивный препарат. Исследование ROАDMAP обросло огромным количеством рассказов и слухов. Давайте разберемся в этом исследовании без эмоций. Примерно 4 500 пациентов включаются в это исследование. Это больные, у которых есть сахарных диабет, 19 стран Европы, но у них нет самого главного – у этих пациентов нет сейчас микроальбуминурии и у них хорошая скорость клубочковой фильтрации, которая явно выше 60, у них 85 мл в минуту. Итак, больные сахарным диабетом до развития диабетической нефропатии, до развития измененного клубочка, до развития и появления микроальбуминурии включаются в это исследование.
Обратите внимание на ключевой момент, я несколько раз сегодня говорил о необходимости титрации олмесартана. Исследование, о котором я рассказывал о гипотензивном эффекте, там титровалось, здесь не титровалось. И это, наверное, одна из основных ошибок в этом исследовании. Сорок миллиграмм олмесартана назначалась как базовая, стартовая дозировка. Итак, сорок миллиграмм олмесартана больным сахарным диабетом без микроальбуминурии против той же базовой терапии, что и получают в этом русле исследования, просто плацебо по отношению к олмесартану. Какая цель стояла?
Давайте измерим время, которое пройдет на терапии олмесартана до развития микроальбуминурии. Если мы сможем замедлить это время, удлинить его, то мы точно скажем, что препарат однозначно влияет как нефропротектор. Скажем самое главное поверх базового лечения все больные сахарным диабетом получают сразу 40 мг. И вот наконец смотрите на сиреневую часть слайда. Какой целевой уровень провозглашается в этом исследовании? Менее 130/80 мм рт. ст. Я прошу вашего внимания особенно к цифрам артериального давления. Это важнейший параметр в этом исследовании.
Итак, начинается это исследование, и первичная точка (еще раз подчеркну) впервые в истории было провозглашено: «Лечим больных без болезни, пытаемся отсрочить наступление болезни – появление микроальбуминурии». Посмотрите на верхнюю строчку, там показано какое количество больных с ишемической болезнью сердца. Казалось бы, один процент разница, но один процент, когда в исследование включено 4 500 пациентов, – это большая цифра. Количество больных в результате, к сожалению, особой рандомизации оказалось в группе олмесартана на один процент больше, чем в группе, получающей плацебо.
Теперь посмотрите главный результат исследования. Удалось достоверно понизить наступление микроальбуминурии. Это очень важный вопрос. Время до появления микроальбуминурии отличалось от группы плацебо на 23 %. Это очень важный для нас успех. Мы понимаем, что в нашем арсенале появился препарат, который может предотвратить развитие болезни. На этом графике можно прочесть плацебо и олмесартан. Кривая, обозначающая олмесартан, существенно ниже кривой плацебо. Это означает, что мы замедлили процесс деструкции почки. Итак, получили самый главный ответ в этом исследовании. Мы доказали, что применение олмесартана приводит к замедлению изменений в структуре почки, замедляет время, когда измененный клубочек точно проявит свою патологическую деятельность потерей белка. Итак, мы продлили тот светлый период жизни больного, который проходил без микроальбуминурии.
Эксперты пришли к выводу, что на сегодняшний день можно со всей уверенностью и ответственностью сказать: олмесартан на сегодняшний день единственный сартан, который с точки зрения доказательной медицины доказал свою эффективность как истинный нефропротекторный препарат. Я подчеркну, что сартаны, примененные до этого тоже доказали свою нефропротекцию, но они работали на этапе «болезнь», а олмесартан работал на этапе «предпотеря белка», «предболезнь» фактически.
Вернемся к сложной стороне этого исследования. Это уровни давления. Вы очень хорошо видите, что систолическое и диастолическое давление различалось между группами, и оно различалось значимо. Вот это различие вылилось в три миллиметра для систолического и два миллиметра для диастолического давления. Более 80 % больных понизили свое давление ниже, чем 130/80. А теперь посмотрите на результаты. Главное, что мы находим, что общая смертность в двух группах одинакова. Сердечно-сосудистая смертность одинакова. Но есть различие, на котором заострили внимание абсолютное большинство людей. Давайте в нем разберемся, оно нас многому научило.
Итак, входя в различие между группами, остановимся на главном их объединяющим. Группы не различаются по причине общей смертности и сердечно-сосудистой смертности, но они различаются по количеству инфарктов миокарда, которое было отмечено в этих группах с летальным исходом. Обратите внимание, 11 событий по сравнению с одним в группе плацебо. Почему это могло произойти? Это требует пояснения, и оно учит терапевта огромному вниманию к уровню артериального давления. Первое, что мы скажем: было больше больных с ишемической болезнью сердца. Перепад давления ниже, чем 130/80, является не самым лучшим для этих пациентов. Второе. Мы обращаем внимание терапевтов на уровень целевого давления. Если вы понижаете давление ниже, чем 130/80, особенно ниже, чем 120, вы должны понимать, что это не самое лучшее, что вы можете сделать для ваших пациентов, имеющих выраженную ишемическую болезнь сердца.
Итак, исследование ROАDMAP показало нам олмесартан – мощный гипотензивный препарат, требующий бережного отношения к себе, требующий обязательной титрации и контроля терапевтом уровня давления. Снижение давления может ухудшить течение болезни у больных с исходной ишемической болезнью сердца, но при всем этом мы должны помнить, что это единственный сартан, доказавший свою эффективность в предотвращении дальнейшей деструкции почки и появления микроальбуминурии.
Я обращаю ваше внимание вот на эту кривую желтых столбиков. Вы видите, что при давлении 160 и при давлении ниже, чем 120, амплитуда желтых столбиков примерно одинакова. Это означает для терапевта overвнимание к уровню артериального давления, которое он создает у своего пациента. Перепад давления ниже, чем 120, крайне негативно скажется на течении ишемической болезни сердца при выраженной ишемической болезни сердца у ваших пациентов. Поэтому помня о мощности препарата, помните и о безопасности.
Сегодняшнее объяснение экспертов, почему возникло это соотношение смерти от инфаркт миокарда, столь разнящееся между группой плацебо, это вообще не было целью исследования, это случайная находка в этом исследовании. В группе плацебо и в группе основного препарата основное объяснение – это отсутствие контроля со стороны терапевта за уровнем артериального давления у этих пациентов.
Обращаю внимание на чисто терапевтический подход к ведению таких пациентов. Когда вы выбрали больного для лечения сартанами и начали терапию сартанами, терапевт должен помнить, что эффект сартана зависит от количества соли, которое съедает его пациент, поэтому он контролирует пищевой дневник как терапевт, он контролирует, что ест его пациент. Если скорость ниже, чем 30, он контролирует количество съеденного белка, потому что большее количество белка устраивает гиперфильтрацию и ухудшает функцию клубочка, поэтому он рассчитывает диету.
Это отдельная лекция по количеству белка в 0,6–0,8 грамм белка на килограмм веса. Представьте себе, что больной весом в 60 кг должен съесть в день 36 грамм белка. Пусть сейчас каждый терапевт задаст себе вопрос: он знает, как рассчитать такую диету? Он не будет говорить общие слова своему пациенту или его супруге, которая будет в весьма сложных условиях? Но он должен контролировать количество съеденного белка, количество съеденной соли.
Третий аспект, который он должен контролировать пожизненно у своих пациентов – это доза стартового препарата. Вы видите в крайней колонке от вас, при скорости клубочка фильтрации от 10 до 30 мл в минуту на 1,73 м2 (это площадь нашего тела) требуется в нескольких ситуациях контроль стартовой дозы. Для кандесартана доза снижается в два раза, для олмесартана доза в этих ситуациях должна быть снижена, по крайней мере начата титрация с дозы в 10 мг, что позволит избежать негативных моментов.
Итак, знание трех вспомогательных вещей: соль, белок и стартовая доза – позволяют сделать терапию с сартанами высокоэффективной, максимально долго продолжаемой у наших пациентов и максимально эффективно нефропротективном аспекте лечения. Благодарю вас за внимание.