Сахарный диабет — прогрессирующее хроническое заболевание, для которого характерно нарушение обмена углеводов. Это проявляется высокими показателями глюкозы крови и развитием со временем поражений кровеносных сосудов и внутренних органов. Во всём мире неуклонно растёт число людей с сахарным диабетом 1. По каким причинам возникает это заболевание и на какие явные симптомы стоит обращать внимание, разбираем в материале.
Причины возникновения сахарного диабета
Сахарный диабет 2-го типа может развиться по нескольким причинам. Значимыми предпосылками к его возникновению являются избыточное питание и низкая физическая активность, что приводит к ожирению 1. Из-за постоянного накопления глюкозы и липидов уменьшается чувствительность жировой ткани к инсулину. Вследствие этого продукция инсулина компенсаторно увеличивается, его уровень в крови повышается. Это в свою очередь тормозит распад жиров, и ожирение прогрессирует. Постепенно резервы бета-клеток поджелудочной железы истощаются, возникает нехватка инсулина 2.
Кроме того, существует наследственная предрасположенность к сахарному диабету 2-го типа 3. В пожилом возрасте происходит снижение мышечной и скелетной массы, накопление жира, вдобавок ухудшается секреции инсулина бета-клетками, что вызывает нарушение толерантности к глюкозе 4.
Диагностика в нашей клинике
Диагностика гипергликемии включает в себя сбор анамнеза, анализ клинических симптомов и ряд лабораторных исследований. Анализ крови на сахар сдается утром натощак. В ряде случаев возникает необходимость в проведении повторного анализа через несколько дней, чтобы исключить возможные стрессовые факторы.
В современной медицине применяются несколько методов исследования крови на сахар:
- экспресс-тест на определение ориентировочной концентрации глюкозы – может проводиться в домашних условиях, но не дает стопроцентной точности;
- анализ на гликированный гемоглобин – позволяет определить средний уровень глюкозы за какой-то период времени (1-3 месяца);
- тест на толерантность к глюкозе – комплексное исследование, предполагающее четырехкратный забор крови из пальца в течение двух часов (натощак и после приема глюкозы).
У здорового человека уровень глюкозы оставляет 3,5-5,5 ммоль на один литр крови. Преддиабетическим состоянием считается показатель 6 ммоль. Если концентрация глюкозы превышает это значение, врач имеет основания диагностировать сахарный диабет.
При проведении теста на толерантность к глюкозе в качестве нормы рассматривается результат до 7,9 ммоль/л. О сахарном диабете говорит значение свыше 11 ммоль на литр.
Виды сахарного диабета
Выделяют сахарный диабет первого и второго типа 5.
Сахарный диабет первого типа может появляться по невыясненным обстоятельствам или быть вызван аутоиммунными причинами, когда при определённых условиях собственные иммунные клетки начинают разрушать ответственную за синтез инсулина ткань поджелудочной железы. При 1-м типе клетки, выделяющие инсулин (бета-клетки), постепенно отмирают, на этом фоне количество синтезируемого инсулина уменьшается.
При диабете 2-го типа само число секретирующих инсулин клеток не изменяется, но может развиваться нечувствительность тканей к действию инсулина и/или его выработке.
Также существуют специфические виды заболевания, возникающего по конкретной причине: генетические дефекты в бета-клетках и молекуле инсулина, приобретённые заболевания поджелудочной железы, токсическое действие химических веществ, лекарств, инфекции и т.д.
Отдельно у женщин выделяется сахарный диабет, возникающий на фоне беременности, — гестационный.
Что происходит с внешностью при диабете?
СД — тяжелое заболевание, которое отражается на самочувствии и внешности. Если у человека без видимых причин ухудшилось состояние кожи и волос, причиной может являться нарушение углеводного обмена.
Специфическим признаком диабета называют зуд кожи и слизистых, который появляется без видимой причины. Кожа при диабете не только чешется, но и становится более сухой. Это вызвано повышенной потерей жидкости, нарушением работы потовых и сальных желез. Высокий сахар в крови замедляет заживление ранок на коже, снижает местный иммунитет. Также происходит повреждение мелких сосудов, из-за чего кожа теряет эластичность.
У диабетиков повышается риск инфекционных кожных заболеваний, опрелостей, грибковых поражений. Из-за расчесывания инфекция легко проникает в кожу.
Проверить уровень сахара стоит, если волосы начали заметно выпадать, произошло их истончение и поредение. Поскольку диабет провоцирует нарушение обмена веществ, волосы сразу реагируют на подобные изменения. Диабетики рискуют столкнуться с очаговой алопецией, при которой на отдельных участках головы волосы полностью выпадают. Это чаще всего происходит при диабете первого типа как последствие аутоиммунной реакции. Также причиной ухудшения состояния шевелюры при повышенном сахаре специалисты называют повреждение кровеносных сосудов, по которым к луковицам поступает кровь и питательные вещества.
Признаки и симптомы сахарного диабета у взрослых
Здесь перечислены классические симптомы сахарного диабета (СД). Прочитайте внимательно и прислушайтесь к своему организму.
- Постоянная усталость.
Постоянная усталость снижает активность и работоспособность человека, ухудшая его самочувствие. Если вы не чувствуете себя бодрым даже после сна — стоит задуматься. - Непроходящий голод.
Как отличить голод, вызванный каким-либо заболеванием, от обычного, не связанного с болезнью? Узнайте об этом больше. - Онемение и боль в ногах.
Одним из основных и наиболее часто встречающихся осложнений диабета является диабетическая полинейропатия. Поэтому, когда возникает потеря чувствительности или онемение конечностей, важно понимать, что это может быть симптом СД. - Сильная жажда.
Симптом, который нельзя оставлять без внимания. При развитии сахарного диабета человек, испытывая жажду, выпивает от 2 до 6 л (10-30 стаканов) жидкости в сутки. - Частое мочеиспускание.
При диабете объём мочи может достигать 10 литров в сутки. Если вы замечаете появление частого и обильного мочеиспускания, это повод обратиться к врачу для диагностики. - Расплывчатое зрение.
Симптомами нарушения зрения при сахарном диабете могут являться: постепенное ухудшение зрения, пятна, нити или другие затемнения, «плавающие» в поле зрения и др. Узнайте об этом больше. - Необъяснимая потеря веса.
Если вы заметили, что в течение нескольких месяцев необъяснимо начали худеть без специальной программы, то подобное похудение является поводом для обращения к врачу, ведь это может быть симптом СД. - Длительное заживление ран.
Причин может быть несколько, и одна из них — это проявления сахарного диабета. Если вы стали замечать у себя долго не заживающие раны, царапины, язвочки, не оставляйте это без внимания.
Мнение эксперта
Плюхова Ольга Александровна
Зав. отделением лазерной терапии, врач-офтальмохирург высшей категории, кандидат медицинских наук
Часто при наличии первой и второй стадий заболевания человек не замечает проявлений болезни. Признаки патологии начинают доставлять дискомфорт уже на третьей (пролиферативной) стадии ретинопатии. Это сопровождается ухудшением сумеречного зрения, размытостью контуров, искажением очертаний предметов. Пациентам с диабетом I Или II типов минимум раз в полгода необходимо проходить диагностику у офтальмолога.
Степени тяжести заболевания
По степени тяжести болезнь может быть лёгкого течения, среднего и тяжёлого
.
О лёгком течении
говорят в случае, когда не выявляются какие-либо сосудистые осложнения. При среднетяжёлом течении есть нарушения кровообращения и связанные с ними признаки изменения органа (сетчатки глаза, почек, нервных волокон), которые находятся на ранней стадии. Тяжёлая степень сахарного диабета характеризуется хронической патологией органов и систем со значительным нарушением их функций и формированием клинических диабетических синдромов: сердечная и почечная недостаточность, состояние после инсульта и инфаркта, потеря зрения из-за патологии сосудов сетчатки глаза и т.д.
В настоящее время понятие степени тяжести сахарного диабета из диагноза исключается, потому что тяжесть состояния определяется не самим сахарным диабетом или уровнем сахара/глюкозы в крови, но наличием осложнений (ранних и поздних) и их выраженностью 5.
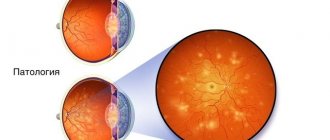
Диабетическая ретинопатия: как это лечить?
Диабетическая ретинопатия — тяжёлое осложнение при сахарном диабете первого и второго типа. Оно может привести к снижению зрения и слепоте.
Диабетическая ретинопатия развивается при длительном течении сахарного диабета и поражает ретинальные сосуды (кровеносные сосуды сетчатки).
Диабетическая ретинопатия — одно из самых тяжёлых осложнений сахарного диабета — возникает у 90% заболевших. На начальных стадиях заболевания человек не ощущает никаких проявлений, и даже когда врач видит тяжёлые изменения на глазном дне, пациент может не испытывать никакого дискомфорта.
Но, у больных сахарным диабетом риск полной потери зрения выше в 25 раз по сравнению со здоровыми людьми.
Вот почему только раннее обращение, своевременная диагностика и последующая терапия с использованием специального оборудования, являются основой профилактики слепоты при сахарном диабете.
- При диагнозе сахарный диабет 1 типа необходимо проходить обследование у офтальмолога минимально 2 раза в год при стаже заболевания 8-10 лет.
- Пациенты с сахарным диабетом 2 типа обследуются 2 раза в год с момента постановки диагноза.
- Людям пожилого возраста необходимо более частое обследование, т.к. в глазах происходят возрастные изменения, что в комплексе приводит к значительному ухудшению зрения.
Только предельно внимательное отношение к состоянию своего здоровья и своевременное обращение к офтальмологу помогут как можно дольше сохранить зрение даже при наличии сахарного диабета.
Специалисты ЦЛКЗиМ проводят работу по ранней диагностике, медикаментозному, лазерному и хирургическому лечению осложнений сахарного диабета на глазах, а так же осуществляют динамическое наблюдение пациентов с сахарным диабетом 1 и 2 типа.
На сегодняшний день сахарный диабет является одним из распространенных заболеваний, ухудшающих повседневную жизнь населения и приводящих к печальным последствиям. Каждые 10 секунд на нашей планете умирает 1 человек от осложнений сахарного диабета. Это заболевание принимает уже характер не эпидемии, а пандемии.
Слепота у больных сахарным диабетом наступает в 25 раз чаще, чем в популяции в целом. В Российской Федерации 8 млн.человек страдают сахарным диабетом — это только те люди, которые знают о своем заболевании.
Зачастую к офтальмологу обращаются пациенты с запущенными стадиями диабетической ретинопатии. Сахарный диабет 1 типа воздействует на зрение уже через 5-15 лет от начала заболевания, а сахарный диабет 2 типа иногда манифестируется со зрительных симптомов. Офтальмолог первым ставит диагноз и направляет пациента к эндокринологу для подтверждения диагноза и назначения гипогликемической терапии.
Очень важно своевременно обращаться к офтальмологу для предотвращения потери зрения вследствие этого коварного заболевания.
Целью работы нашего центра является ранняя диагностика и своевременное лечение пациентов с диабетической ретинопатией и другими офтальмологическими осложнениями сахарного диабета на ранних стадиях заболевания.
Такие возможности имеются благодаря уникальному диагностическому, лазерному и хирургическому оборудованию, которое находится в руках профессионалов.
Центр располагает диагностическим кабинетом, оснащенным оптической когерентной томографией (ОКТ) в том числе с функцией регистрации сосудов сетчатки и зрительного нерва, ультразвуковым и электрофизиологическим оборудованием.
Лазерный отдел оснащен всеми современными типами установок в том числе работающими в щадящем микроимпульсном режиме. Для хирургического вмешательства имеются самые современные и единственные в области установки с лазерным сопровождением для замены мутного хрусталика, а также уникальное оборудование для лечения отслойки сетчатки и других патологических изменений внутренних сред глаза.
Успешному лечению способствует междисциплинарный подход к ведению пациента, возможный благодаря наличию в штате эндокринолога и терапевта.
Совместная работа с этими специалистами позволяет проводить лечение на фоне компенсации основного заболевания (стабилизации углеводного обмена и артериального давления), а также проводить профилактические мероприятия и назначать своевременное лечение.
Такой подход к лечению и наблюдению пациентов с сахарным диабетом и его осложнениями на орган зрения позволяет не допускать перехода заболевания в более тяжелые стации, когда вернуть зрение пациенту является непосильной задачей.
Больные диабетом первого типа страдают ретинопатией в раннем возрасте, у пациентов со вторым типом заболевание проявляется на более поздних сроках.
Точно сказать, когда именно возникнет осложнение, сложно. Каждый случай индивидуален.
На ухудшение сахарного диабета могут влиять:
• уровень глюкозы крови (показатели гипергликемии) • артериальная гипертензия • хроническая почечная недостаточность • излишний вес • молодой возраст • беременность • наследственность • курение
Избежать серьезных проблем со зрением на фоне ретинопатии и замедлить осложнения можно. Необходимо регулярно обследоваться у специалиста, чтобы вовремя выявить признаки заболевания и назначить лечение.
Стадии диабетической ретинопатии
3 стадии развития:
Непролиферативная стадия — фоновая. Она диагностируется у диабетиков, болеющих уже 10-13 лет. На этой стадии закупориваются сосуды, повышается проницаемость капилляров. В сетчатке образуются мелкие расширения сосудов, отёки, экссудат (жидкость, выделяющаяся в ткани или полости организма из мелких кровеносных сосудов при воспалении) и точечные кровоизлияния в центре или глубоких тканях сетчатки.
Качество зрения на этой стадии не изменяется.
Вторая стадия осложнений – препролиферативная.
На второй стадии возникают аномалии сосудов, появляется экссудат различной консистенции. Поражается центральная зона сетчатки (макулопатия).
Третья стадия — пролиферативная.
На этой стадии нарушается кровоснабжение в отдельных зонах сетчатки. Также в сетчатке или на диске зрительного нерва появляются новые кровеносные сосуды. Происходят обширные кровоизлияния и появляются фиброзные спайки и плёнки. Может произойти отслойка сетчатки и вторичная неоваскулярная глаукома.
Симптомы
Диабетическая ретинопатия не проявляется очень долго. Больной диабетом может даже не подозревать о ее прогрессировании. Лишь через некоторое время диабетик может заметить, что у него снизилась четкость зрения. Поэтому ретинопатию часто диагностируют уже на второй и третьей стадии ее развития. Но даже на заключительном этапе болезни зрение может соответствовать норме.
Нечёткость зрения, сложности при чтении, письме, наборе текста, работе с мелкими деталями вблизи. Эти симптомы характеризуют появление отека в центре сетчатки.
Пациент также может видеть плавающие серые или чёрные плотные пятна, ощущать пелену или паутину перед глазами. Это свидетельствует о поражении сосудов на глазном дне.
При правильном лечении кровоизлияния рассасываются и пятна исчезают. Но выше перечисленные симптомы могут появиться повторно. Это может произойти при нестабильном уровне глюкозы или скачке артериального давления.
Поэтому важно следить за этими показателями, и при повторном появлении симптомов срочно обратиться к офтальмологу.
Сахарный диабет способен привести к катаракте, вторичной глаукоме, гемофтальму, ретиношизису, отслойке сетчатки и не подлежащему операции последствию – слепоте.
Чтобы не допустить развития вторичных глазных заболеваний, необходимо комплексное лечение нескольких специалистов: офтальмолога, эндокринолога, терапевта и неврапотолога.
Подробнее об осложнениях при сахарном диабете рассказывает Заведующая лазерным отделением ЦЛКЗиМ — Семенова Татьяна Николаевна.
Как диагностировать диабетическую ретинопатию?
Специалист выставляет диагноз только после получения результатов офтальмологического обследования, осмотра глазного дна и анамнеза.
При скрининге (первичном обследовании) проверяют:
— остроту и оценивают состояние периферического зрения — изучают передний отрезок глаза (роговицу, переднюю камеру, хрусталик, конъюнктивы и веки) — осматривают глазное дно через расширенный зрачок — измеряют внутриглазное давление
Такую проверку должны проходить все пациенты с сахарным диабетом 1 раз в год, даже если больной не имеет никаких жалоб. В период беременности проверяться нужно 1 раз в триместр.
Регулярный осмотр и обследование поможет выявить диабетическую ретинопатию на ранних сроках и не допустить осложнений.
Лечение диабетической ретинопатии
Диабетическая ретинопатия всегда появляется у пациентов с тяжелой формой сахарного диабета.
Цель лечения — избежать осложнений сахарного диабета и замедлить прогресс ретинопатии. Другими словами предотвратить значительное снижение зрения и инвалидность.
Для лечения диабетической ретинопатии необходимо нормализовать артериальное давление и липидный обмен. Поэтому больной наблюдается сразу у нескольких специалистов: эндокринолог, офтальмолог, невролог и терапевт.
Также обязательна компенсация сахарного диабета и нормализация уровня сахара в крови.
Важно: лечение диабетической ретинопатии невозможно без лечения основного заболевания.
На сегодняшний день существует 3 этапа лечения диабетической ретинопатии:
1) Медикаментозное
• препараты, воздействующие на артериальную гипертензию, диабетическую нефропатию и ретинопатию • ангиоретинопротекторы и антиоксиданты, укрепляющие сосудистую стенку и иммунитет, препятствующие образованию микротромбов • препараты, улучшающие микроциркуляцию крови, её вязкость и текучесть • гиполипидемические препараты, нормализующие липидный обмен в организме • глюкокортикоиды: вводят в стекловидное тело для устранения отёка • ингибиторы VEGF: вводят в стекловидное тело, чтобы не допустить или приостановить образование новых сосудов, и для уменьшения отека сетчатки в случае отечной макулопатии
2) Лазерная коагуляция сетчатки
Панретинальная лазеркоагуляция (ПРЛК) — нанесение коагулянтов на все зоны сетчатки, избегая макулярной области. Чаще применяется при второй стадии диабетической ретинопатии с обширными зонами ишемии. Правильно выполненная ПРЛК на ранних стадиях пролиферации является достаточно эффективным методом лечения диабетической ретинопатии и позволяет избежать тяжелых осложнения.
При этом уменьшается потребность сетчатки в кислороде, угнетается выработка VEGF-факторов, способствующая росту новообразованных сосудов.
Лечение диабетического макулярного отека (ДМО) проводим с применением микроимпульсных щадящих методик.
3) Витрэктомия
При запущенных случаях проводят субтотальную витрэктомию (почти полное удаление стекловидного тела) с удалением задней пограничной мембраны, которая прикреплена по окружности диска зрительного нерва.
Результат лечения и профилактика
Результат и дальнейшее лечение сильно зависят от своевременного обращения к офтальмологу, стадии диабетической ретинопатии и тяжести сахарного диабета. Самый неблагополучный исход операции возможен при 3-ей, самой запущенной стадии диабетической ретинопатии. Именно на последней стадии возникают осложнения, которые могу привести к сильной потере зрения и слепоте.
Во избежание худших последствий больному сахарным диабетом крайне важно следить за основной болезнью и своим зрением, строго соблюдать назначения всех лечащих специалистов и регулярно проходить осмотр у офтальмолога.
Если вы чувствуете, что стали хуже видеть или у вас появились неприятные ощущения в глазах, незамедлительно обратитесь к офтальмологу.
Последствия и осложнения
На фоне применения избыточной дозы сахароснижающих лекарственных средств, чрезмерной физической нагрузки, во время длительного голодания развивается состояние гипогликемии — низкого уровня глюкозы крови. Симптомы: сердцебиение, дрожь, сильный голод, потливость, головокружение и потеря сознания. Необходимо в спешном порядке повысить уровень глюкозы, потому что при её длительном недостатке может развиться потеря сознания или даже гипогликемическая кома.
Повышенный в течение продолжительного времени уровень глюкозы нарушает структуру мелких и крупных сосудов. Поражения мелких сосудов чаще всего встречаются в почках и сетчатке глаза. Патологические изменения в крупных сосудах могут стать причиной инфарктов, инсультов, образования длительно не заживающих язв, которые могут привести к потере конечностей 5.
Изменения зрительного нерва при диабетической офтальмопатии
Диабетическая офтальмопатия может проявляться следующими видами патологических изменений зрительного нерва:
— атрофия зрительных нервов
, являющаяся сопутствующей патологией юношеского диабета. Для данной патологии характерно прогрессирующее снижение зрения, сужение поля зрения и побледнение дисков зрительных нервов;
— папиллопатия
, возникающая в состоянии декомпенсации основного заболевания и характеризующаяся резкими приступами затуманивания зрения, отеком диска зрительного нерва и желтого тела.
— передняя и задняя нейропатия ишемического генеза
. Для этой патологии характерны такие признаки, как резкое одностороннее снижение остроты зрения, секторное выпадение в поле зрения. Исходом этого процесса чаще всего является частичная или полная атрофия зрительного нерва.
Лечение сахарного диабета
Основой лечения является поддержание уровня глюкозы крови в целевых значениях с учётом питания и физической активности. Также важно отказаться от табакокурения и злоупотребления алкоголем.
Для результативного лечения нужно соблюдать режим лекарственной терапии, а также контролировать содержание глюкозы в крови. Лечение диабета 2-го типа может проводиться как с применением таблетированных препаратов, так и с помощью инсулина.
Помимо оценки уровня глюкозы рекомендуется регулярно контролировать артериальное давление.
Важно правильно ухаживать за ногами: соблюдать гигиену, подобрать удобную, подходящую по размеру обувь, регулярно обследовать ноги у специалистов. При появлении кожных повреждений и язв в этой области нужно сразу обращаться за профессиональной помощью 6.
№3 Неутолимый голод
Из-за нарушенных обменных процессов в организме, человек может постоянно испытывать чувство голода, так как клетки прекращают усваивать глюкозу, являющуюся для клеток «топливом».
Организму приходится разыскивать альтернативные источники энергии. При этом даже потребление большого объема пищи не способно насытить человека. Ему не удается утолить свой голод , ведь переедание еще сильнее повышает в крови уровень сахара.
В такой ситуации, визит к эндокринологу нельзя откладывать.
Диета
При заболевании 2-го типа с избытком веса рекомендуется уменьшить калорийность рациона, чтобы снизить массу тела. Речь идёт не о жёстких ограничениях (наоборот, жёсткие диеты и голодание противопоказаны), а о постепенном формировании полезного для здоровья стиля питания. Для похудения нужно ограничить животные жиры и сахара, уменьшить в меню крахмалистые продукты и белки. Овощи, богатые клетчаткой, можно есть в неограниченном количестве.
Меню рекомендуется дополнять полиненасыщенными жирными кислотами: рыба, растительные масла 7. Блюда готовятся в отварном, тушёном, запечённом виде, на пару. По возможности следует разделить питание на 3-6 приёмов. Суточное потребление соли необходимо снизить до 5-8 г. При применении инсулина важно рассчитывать количество углеводов.
Употребление алкоголя вредит здоровью. При сахарном диабете алкогольные напитки также могут усложнять контроль за заболеванием. В отсутствии осложнений диабета и патологии пищеварения для мужчин максимально допустимой дозой являются 2 условные единицы в сутки, для женщин — 1 условная единица в сутки, без ежедневного употребления (1 условная единица = 15 г этанола или 40 г крепких напитков, или 140 г вина, или 300 мл пива).
Допустимо дозированное употребление сахарозаменителей 8.
Как время суток влияет на усвоение углеводов?
Ученые достаточно давно обратили внимание на то, что один и тот же продукт по-разному усваивается организмом в зависимости от времени суток. И как оказалось, это связано с выработкой гормонов, а точнее, преобладанием того или иного гормона. Дело в том, что гормоны, влияющие на обмен углеводов, вырабатываются в строго определенное время, то есть имеют свой суточный ритм. При этом одни гормоны способствуют усвоению углеводов, другие, напротив, подавляют этот процесс. И совсем неважно во сколько мы пробуждаемся или ложимся спать — гормоны под нас не подстраиваются и продолжают работать в своем режиме. И, если наше питание не совпадает с биологическим ритмом, то риск возникновения диабета существенно возрастает.
Так как же распределить углеводы в течение дня, чтобы сахар в крови резко не повышался? Нужно придерживаться всего нескольких простых правил:
- За завтраком можно позволить себе многое – каши, овощи и даже сладости. Дело в том, что в утренние часы клетки меньше всего усваивают глюкозу из-за низкой чувствительности к инсулину. И виновником этого является гормон стресса – кортизол, который вырабатывается в ранние утренние часы, помогая организму адаптироваться после сна. Зато в дальнейшем весь неусвоенный клетками сахар преобразуется в полезный запас энергии – гликоген. Но! После употребления «средних» и «быстрых» углеводов очень быстро наступает чувство голода. Поэтому, если вы добавите к своему рациону белковых продуктов с достаточным количеством жиров – вам будет обеспечена длительная сытость, а предстоящий день позволит израсходовать все «съеденные» калории. Однако, у кого запланирован второй завтрак (перекус), конечно же, первый прием пищи лучше не перегружать калориями.
- В обед все еще продолжает вырабатываться кортизол, но уже в меньшем количестве, поэтому можно съесть «средние» углеводы в виде гарниров (тушеных овощей, картофеля, каш, макаронных изделий). А вот сладости уже лучше не употреблять. Еще в дневные часы обязательно должны присутствовать «длинные» углеводы (салаты) и белковые продукты (мясо, рыба, птица).
- В вечернее время на смену кортизола приходит инсулин. И все съеденные «быстрые» и «средние» углеводы начинают мгновенно усваиваться, предрасполагая к увеличению массы тела. Соответственно возрастает и нагрузка на организм. Поэтому за ужином предпочтение лучше отдавать «длинным» углеводам (свежим овощам) и белковой пище (творогу, кефиру, птице, рыбе), но с невысоким содержанием жиров.
- Старайтесь чтобы основной прием пищи (по калориям) приходился либо на завтрак, либо на обед. Употребление калорийной пищи в вечернее время увеличивает риск развития сахарного диабета даже у людей с идеальной массой тела. Но … очень ранний завтрак в 4-5 утра, также, как и поздний ужин, способен провоцировать развитие диабета. Ранним утром все еще продолжает вырабатываться гормон сна – мелатонин, который подавляет выработку инсулина, тем самым увеличивается риск развития диабета. Поэтому, если вам все же приходится так рано завтракать, предпочтение лучше отдавать блюдам с высоким содержанием белков и жиров (омлету, яйцам в отварном виде, творогу, сырам, авокадо).
- И еще немного о сладком: как уже упоминалось ранее, «быстрые» углеводы предпочтительнее есть в утренние часы и в небольшом количестве, и, лучше всего, после приема продуктов, которые содержат большое количество растительной клетчатки. Благодаря «длинным» углеводам сладости будут усваиваться более равномерно и без резкого повышения сахара в крови.
- И, последнее, ваш суточный рацион должен содержать такое количество калорий, чтобы масса тела оставалась в норме, так как с каждым лишним килограммом увеличивается риск развития диабета. Если у вас все же имеется избыточная масса тела или ожирение, нужно приложить все усилия, чтобы похудеть.
Правильное питание значительно снижает риск развития диабета, но не нужно забывать про физические нагрузки и отказ от курения!
Важность самоконтроля
Самоконтроль — это регулярное самостоятельное измерение содержания глюкозы крови и поддержание этого уровня как можно ближе к тем показателям, которые определил врач. Регулярный самоконтроль уменьшает риск возникновения осложнений. Тесты уровня глюкозы подразделяются на срочные (проводятся в любой момент времени при изменениях в самочувствии) и рутинные (выполняемые ежедневно в определённое время).
Самоконтроль рекомендуется проводить в разные часы: натощак, перед приёмом пищи и через 1,5 часа после него, перед сном, перед и после физической нагрузки, при острых заболеваниях и подозрении на низкий уровень глюкозы 8. В целях самоконтроля глюкозы рекомендуется применять индивидуальные глюкометры с настройкой целевого диапазона 5. Частоту самоконтроля помогает определить лечащий врач.